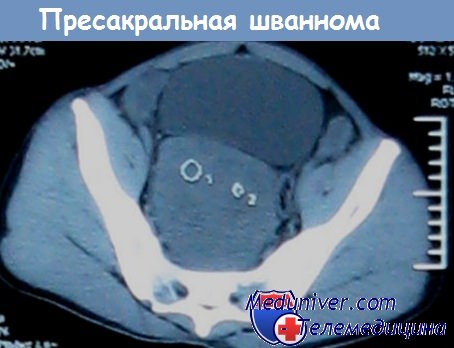
Ретроректальная киста между прямой кишкой и позвоночника
Параректальная дермоидная киста – это доброкачественная опухоль из группы тератом, расположенная в параректальном пространстве и содержащая в себе ткани, нетипичные для данной анатомической области. Представляет собой безболезненный узел в форме полусферы, может быть однокамерной или многокамерной. Возможна малигнизация или нагноение с последующим развитием абсцесса и формированием свища. Заболевание диагностируют на основании данных осмотра, ректального исследования, ректороманоскопии, КТ, МРТ, эндоректального УЗИ, проктофистулографии и других исследований. Лечение – хирургическое иссечение неоплазии и свищевых ходов.
Общие сведения
Параректальная дермоидная киста (параректальная кистозная тератома, пресакральная дермоидная киста, каудальная киста) – доброкачественное новообразование параректальной зоны, происходящее из эмбриональных клеток и содержащее в себе ткани-производные одного, двух или трех зародышевых листков. Чаще всего в полости параректальной дермоидной кисты обнаруживаются производные эктодермы: волосы, участки многослойного ороговевающего эпителия, элементы и содержимое сальных и потовых желез. Характерен медленный рост и доброкачественное течение. При образовании крупных кист возможно сдавление близлежащих органов. Малигнизация наблюдается у 8% пациентов. Лечение осуществляют специалисты в области оперативной проктологии и онкологии.

Параректальная дермоидная киста
Причины
Параректальная дермоидная киста относится к категории врожденных неоплазий, возникающих в результате нарушений эмбриогенеза. Причины таких нарушений пока остаются невыясненными. Существует гипотеза о связи между новообразованием и неправильным развитием близнецов, в результате которого один плод на каком-то этапе развития поглощается вторым, сохраняясь в организме выжившего близнеца в виде отдельных тканей, зачатков различных органов, частей туловища и конечностей.
Классификация
Большинство параректальных дермоидных кист представляют собой относительно простые однокамерные образования, содержащие только производные эктодермы. Такие кисты называют однолистковыми (представленные тканями, происходящими из одного зародышевого листка). В группе однолистковых неоплазий выделяют дермоидные и эпидермальные кисты. Реже встречаются двухлистковые параректальные дермоидные кисты, включающие в себя производные эктодермы и мезодермы или эктодермы и эндодермы, еще реже – трехлистковые, содержащие производные всех трех зародышевых листков.
Наряду с однокамерными кистами в параректальной области могут обнаруживаться многокамерные и лентовидные узлы кистозного строения, а также тератоидные солидные узлы. С учетом особенностей расположения выделяют внутритазовые параректальные дермоидные кисты, новообразования, локализующиеся рядом с боковой стенкой прямой кишки, в пресакральном пространстве, в области ректовагинальной перегородки и за пределами полости таза (в зоне ягодиц и промежности).
Наиболее сложными с точки зрения проведения радикального оперативного вмешательства являются крупные многокамерные параректальные дермоидные кисты сложной формы. Кроме того, определенные проблемы в плане течения и эффективного лечения могут представлять осложнившиеся новообразования. Возможно озлокачествление неоплазии, нагноение параректальной дермоидной кисты с образованием тазового абсцесса и последующим формированием свища, нередко – с затеками и длинными извилистыми свищевыми ходами сложной конфигурации.
Симптомы дермоидной кисты
Образования данной локализации склонны к длительному бессимптомному течению. Клиническая симптоматика обычно возникает на фоне роста кисты, сопровождающегося сдавлением окружающих органов и тканей. Пациенты могут жаловаться на давящие боли в области ануса, крестца, копчика, промежности и нижней части живота. Возможно учащение дефекации и мочеиспускания. Некоторые больные с параректальной дермоидной кистой впервые обращаются к врачу в связи с обнаружением узла в перианальной зоне или зоне промежности.
При нагноении параректальной дермоидной кисты характер болевого синдрома меняется. Боли становятся интенсивными, распирающими, дергающими или пульсирующими. Отмечается слабость, разбитость, головная боль и повышение температуры тела. После формирования свища и опорожнения абсцесса состояние пациента с параректальной дермоидной кистой улучшается. В случае если свищ открывается в прямую кишку, в кишечном содержимом появляются примеси гноя, крови и слизи. При открытии хода в области промежности больные предъявляют жалобы на наличие свища с гнойным отделяемым.
При осмотре и пальпации промежности могут выявляться опухолевидное образование, свищевые отверстия и мацерация кожи. При проведении пальцевого ректального исследования прощупывается выбухание стенки кишки, обусловленное давлением кисты. После нагноения параректальной дермоидной кисты возможно формирование рубцовых сращений, снижающих подвижность и эластичность стенки кишечника. Могут выявляться рубцы и свищевые ходы. На перчатке после извлечения пальца из прямой кишки обнаруживаются патологические выделения.
Диагностика
Параректальная дермоидная киста диагностируется с учетом жалоб, данных осмотра промежности, пальцевого ректального исследования, ректороманоскопии, эндоректального и трансвагинального УЗИ, КТ и МРТ малого таза, фистулографии и других исследований. Осмотр промежности при подозрении на наличие неоплазии производят в положении на гинекологическом кресле и в коленно-локтевом положении. Ректальное исследование осуществляют в соответствии со стандартной методикой. На данном этапе обычно удается определить расположение, диаметр и консистенцию параректальной дермоидной кисты, наличие или отсутствие свищей и рубцовых изменений, а также наличие других заболеваний и патологических состояний (геморроя, анальной трещины и т. д.).
В ходе ректороманоскопии оценивают состояние слизистой прямой кишки, уточняют размер параректальной дермоидной кисты, локализацию и диаметр свищевых отверстий. Для определения направления и протяженности свищевых ходов выполняют проктофистулографию с использованием бариевой взвеси, которую вводят в прямую кишку при помощи клизмы. При проведении УЗИ, МРТ и КТ получают дополнительную информацию о состоянии сфинктеров прямой кишки, мягких тканей малого таза и т. д. Дифференциальную диагностику параректальной дермоидной кисты проводят с парапроктитом, остеомиелитом крестца и копчика, эпителиальным копчиковым ходом, злокачественными опухолями прямой кишки и некоторыми другими заболеваниями данной анатомической зоны.
Лечение дермоидной кисты
Лечение оперативное. Из-за множества вариантов расположения, возможной сложной конфигурации опухоли, частого наличия рубцовых изменений, спаек с близлежащими органами и извилистых свищевых ходов радикальное иссечение параректальной дермоидной кисты представляет собой непростую задачу для хирурга-проктолога и должно проводиться в условиях специализированного отделения. Операцию выполняют в плановом порядке после соответствующего обследования. Противопоказанием являются тяжелые соматические заболевания в стадии декомпенсации.
Тактику хирургического вмешательства определяют с учетом локализации и размера параректальной дермоидной кисты. Опухоль может удаляться с использованием промежностного и парасакрального доступов, через влагалище или переднюю брюшную стенку. В большинстве случаев неоплазию вместе со свищами, затеками и свищевыми ходами иссекают одномоментно. В ходе операции мобилизуют прямую кишку, выделяют мышечно-фасциальные лоскуты для закрытия образовавшихся дефектов и т. д. Рану ушивают послойно, устанавливают дренаж. В послеоперационном периоде больным с параректальной дермоидной кистой проводят перевязки, осуществляют антибиотикотерапию, назначают обезболивающие средства.
Прогноз и профилактика
Прогноз зависит от размера и расположения параректальной дермоидной кисты, наличия или отсутствия осложнений. Неосложненные новообразования считаются прогностически благоприятными. В большинстве случаев после операции наступает полное выздоровление. При осложненных опухолях возможно недостаточно радикальное удаление, обусловленное рубцовыми изменениями и сложностью свищевых ходов. Меры профилактики отсутствуют, поскольку параректальные дермоидные кисты уже существуют на момент рождения.
Источник
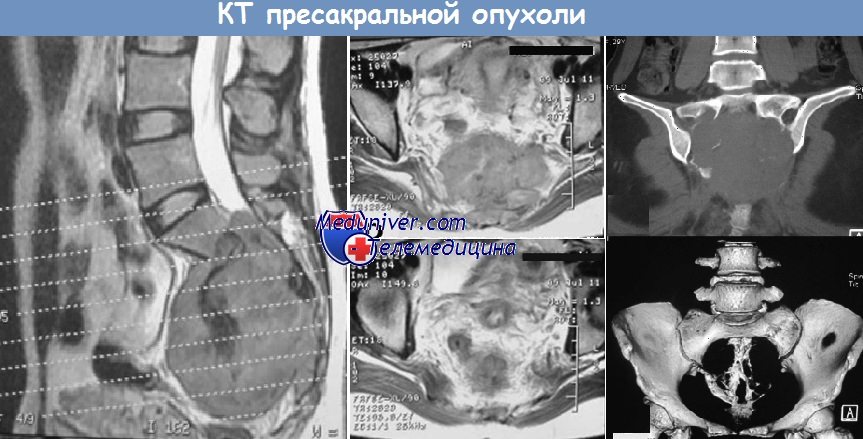
Опухоль между крестцом и прямой кишкой — пресакральный рак малого тазаПресакральные опухоли, локализованные между крестцом и прямой кишкой — обобщающий термин для относительно редких образований доброкачественного, потенциально злокачественного и злокачественного характера. Сложный эмбриогенез данной области является предпосылкой развития аномалий, поэтому две трети образований являются врожденными. Риск малигнизации возрастает с возрастом и достигает 25-40%. • Врожденные образования: эпидермоидная киста, дермоидная киста, энтеральная киста (постклоакальная кишка, удвоение), тератома, тератокарцинома. • Нейрогенные образования: хордома, нейрофиброма/саркома, неврилеммома, эпендимома, нейробластома, переднее крестцовое менингоцеле. • Костные: остеома/хондрома/саркома, простая костная киста, гигантоклеточная опухоль, саркома Эвинга, хондромиксосаркома. • Разные: метастазы, GIST, саркома, гемангиома, лимфома, десмоид, карциноид, воспалительные изменения (абсцесс, хронический свищ, гематома). а) Эпидемиология пресакральных опухолей: б) Симптомы опухоли между крестцом и прямой кишкой:
в) Дифференциальный диагноз: г) Патоморфология пресакральных опухолей: • Эпидермоидные, энтерогенные (из постклоакальной кишки) кисты: простой эпителий, отсутствие кожных придатков. • Крестцово-копчиковая тератома (доброкачественная с потенциалом к малигнизации): опухоль, происходящая из плюрипотентных стволовых клеток с наличием более одного зародышевого листка => возможна малигнизация: • Дермоидные кисты (доброкачественные): структурные элементы являются производными эктодермы. • Хордома (злокачественная): происходит из остатков хорды, местно агрессивная злокачественная опухоль, которая с увеличением размеров приводит к деструкции крестца.
д) Обследование при опухоли между крестцом и прямой кишкой Необходимый минимальный стандарт: — Клиническое обследование: — Обследование толстой кишки перед плановой операцией. Дополнительные исследования (необязательные): е) Классификация: ж) Лечение без операции пресакральных опухолей малого таза:
з) Операция при опухоли между крестцом и прямой кишкой Показания — любая пресакральная опухоль (за исключением абсолютных противопоказаний). Хирургический подход: и) Результаты лечения опухоли между крестцом и прямой кишком: к) Наблюдение и дальнейшее лечение: Учебные видео топографической анатомии этажей малого таза
— Также рекомендуем «Меланома толстой и прямой кишки в колопроктологии» Оглавление темы «Болезни толстой кишки»:
|
Источник
Ретроректальные кистозные гамартомы (Retrorectal cystic hamartoma / Tailgut duplication cyst) являются редкими врожденными образованиями, которые, как полагают, возникают из остатков эмбриональной кишки.
Эпидемиология
- доказанная сильная предрасположенность у женщин
- могут присутствовать в любом возрасте, презентация обычно в возрасте 30-60 лет {4}
Клиническая картина
Большинство поражений обнаруживаются случайно {5}. У 50% пациентов могут наблюдаться периректальные симптомы {9,10}.
Патология
При патологическом исследовании обычно представлены мультилокулярной кистозной массой с тонкой стенкой, блестящей внутренней поверхностью, заполненной слизистым материалом. Кисты могут быть выстланы эпителием различного типа, включая реснитчатый столбчатый, муцин-секретирующий столбчатый, переходный и плоскоклеточный эпителий {10}.
Поражения обычно несколько сантиметров в диаметре. Иногда могут присутствовать дефект крестцовой кости и / или ассоциированные кальцификации {3}.
Локализация
Практически всегда находятся в ретроректальном или пресакральном пространстве и очень редко в других местах, таких как периренальная область или подкожные ткани {7}.
Диагностика
Трансректальное ультразвуковое исследование
- мультилокулярная, ретроректальная кистозная масса
- в кисте могут быть обнаружены внутренние эхо из-за мультикистозной природы образования и присутствия гелеобразного материала или воспалительного осадка внутри кисты
Компьютерная томография
- дискретная, хорошо отграниченная, пресакральная масса с плотностью воды или мягких тканей, в зависимости от содержимого кисты
- могут присутствовать кальцификации в стенке кисты
- смещение прямой кишки при крупных размерах образования
- при инфицировании или злокачественной трансформации, КТ может выявить потерю четкости границ и вовлеченность смежных структур
Магнитно-резонансная томография
Характеристики сигнала зависят от того, осложненная киста или нет. Осложнения включают:
- инфекция или воспаления
- злокачественные изменения редки и являются относительно потенциальным осложнением {1}
Неосложненные кисты
- T1: низкий сигнал
- T2: высокий сигнал
- по мнению ряда авторов мультилокулярный внешний вид с внутренними перегородками на T2-взвешенных изображениях у расположенного в позадипрямокишечном пространстве кистозного образования является уникальной особенностью ретроректальной кистозной гамартомы {6}
Осложненные кисты
- T1: компоненты с высокой интенсивностью сигнала могут возникать из-за присутствия муцинозного материала, высокого содержания белка или ассоциированного внутрикистозного кровоизлияния
- Т2: компоненты с низкой интенсивностью сигнала могут возникать из-за кровоизлияния или наличия кератина {4}
Лечение и прогноз
Несмотря на то, что неосложненные кисты доброкачественные, хирургическое удаление является рекомендуемым методом выбора даже в бессимптомных случаях, особенно с учетом возможных осложнений {3-5}.
Дифференциальный диагноз
Общий дифференциально-диагностический ряд при кистозном поражении в ретроректальной области довольно широк и включает {3,8}:
- Другие врожденные кисты ретроректактальной области
- Ретроректальная эпидермоидная киста
- Ретротектоническая дермоидная киста
- Ретроректальная нейроэнтерическая киста
- Кистозная крестцово-копчиковая тератома
- Переднее крестцовое менингоцеле
- Киста анального протока: киста анальной железы
- Некротическая ректальная лейомиосаркома
- Экстраперитонеальный аденомуциноз (extraperitoneal adenomucinosis)
- Кистозная лимфангиома ретроректальной области
- Ректоректальный гнойный абсцесс
- Некротическая крестцовая хордома
Литература
- Karcaaltincaba M, Karcaaltincaba D, Ayhan A. Diagnosis of tailgut cysts. AJR. American journal of roentgenology. 185 (5): 1369-70. doi:10.2214/AJR.05.5148 — Pubmed
- Podberesky DJ, Falcone RA, Emery KH, Care MM, Anton CG, Miles L, Ryckman FC. Tailgut cyst in a child. Pediatric radiology. 35 (2): 194-7. doi:10.1007/s00247-004-1302-9 — Pubmed
- Dahan H, Arrivé L, Wendum D, Docou le Pointe H, Djouhri H, Tubiana JM. Retrorectal developmental cysts in adults: clinical and radiologic-histopathologic review, differential diagnosis, and treatment. Radiographics : a review publication of the Radiological Society of North America, Inc. 21 (3): 575-84. doi:10.1148/radiographics.21.3.g01ma13575 — Pubmed
- Yang DM, Park CH, Jin W, Chang SK, Kim JE, Choi SJ, Jung DH. Tailgut cyst: MRI evaluation. AJR. American journal of roentgenology. 184 (5): 1519-23. doi:10.2214/ajr.184.5.01841519 — Pubmed
- Roche B, Marti MC. Tailgut Cyst, an unusual evolution. Swiss surgery = Schweizer Chirurgie = Chirurgie suisse = Chirurgia svizzera. 3 (1): 21-4. Pubmed
- Kim MJ, Kim WH, Kim NK, Yun MJ, Park YN, Lee JT, Yoo HS. Tailgut cyst: multilocular cystic appearance on MRI. Journal of computer assisted tomography. 21 (5): 731-2. Pubmed
- Jang SH, Jang KS, Song YS, Min KW, Han HX, Lee KG, Paik SS. Unusual prerectal location of a tailgut cyst: a case report. World journal of gastroenterology. 12 (31): 5081-3. Pubmed
- Tampi C, Lotwala V, Lakdawala M, Coelho K. Retrorectal cyst hamartoma (tailgut cyst) with malignant transformation. Gynecologic oncology. 105 (1): 266-8. doi:10.1016/j.ygyno.2007.01.008 — Pubmed
- Killingsworth C, Gadacz TR. Tailgut cyst (retrorectal cystic hamartoma): report of a case and review of the literature. The American surgeon. 71 (8): 666-73. Pubmed
- Hjermstad BM, Helwig EB. Tailgut cysts. Report of 53 cases. American journal of clinical pathology. 89 (2): 139-47. Pubmed
- Moyle PL, Kataoka MY, Nakai A, Takahata A, Reinhold C, Sala E. Nonovarian cystic lesions of the pelvis. Radiographics : a review publication of the Radiological Society of North America, Inc. 30 (4): 921-38. doi:10.1148/rg.304095706 — Pubmed
- Liessi G, Cesari S, Pavanello M, Butini R. Tailgut cysts: CT and MR findings. Abdominal imaging. 20 (3): 256-8. Pubmed
- Levert LM, Van Rooyen W, Van Den Bergen HA. Cysts of the tailgut. The European journal of surgery = Acta chirurgica. 162 (2): 149-52. Pubmed
- Dr Yuranga Weerakkody, Tailgut duplication cyst, Radiopaedia
Источник