Рфп в грудном и поясничном отделе позвоночника
- Клиникам
- Работа врачам
- Примеры заключений
- Полезные материалы
- Врачи
- Отзывы
- Соглашение
Расшифровка сцинтиграфии костей скелета проводится при опухолях, когда необходимо определить не только первичный очаг, но и метастазы разных опухолей в костную ткань. При скелетной сцинтиграфии используется небольшое количество материала, так как кости являются хорошим накопителем.
С помощью процедуры удается также установить воспалительные процессы, аномалии костной ткани. Сложность расшифровки анализа требуется квалифицированной подготовки специалиста. Особые трудности вызывает диагностика аномалий, которые определяются лишь по зоне повышенного или сниженного накопления радиофармпрепарата. Для тонкой визуализации требуется практический опыт, позволяющий отличать не только норму от патологии, но и профессионально разбираться в механизмах сцинтиграфической картины.
Практика показывает, что на сцинтиграмме сложнее выявить аномалии, чем на простой рентгенограмме. Для верификации врожденных нарушений развития костной ткани сцинтиграфия не используется. Диагноз выявляется побочно при исследовании по поводу других нозологических форм. Встречаются случаи, когда проводится расшифровка сцинтиграфии костей у пациента с подозрением на рак, а выставляется диагноз врожденных аномалий.
Показания к сцинтиграфии костей:
- Подозрение на онкологию костей;
- Метастазы рака предстательной, молочной железы;
- Диагностика необъяснимых причин болей в костях;
- Определение локализации патологической кости в сложных структурах (позвоночник, нижние конечности).
- Остеомиелит – воспаление костной ткани;
- Мультифокальная остеохондрома;
- Остеосаркома – злокачественная опухоль высокой канцерогенности;
- Вторичные метастазы в кости любой первичной формы.
Метод не обладает должной степенью достоверностью, поэтому подтвердить патологию после процедуры можно с помощью магнитно-резонансной томографии.
Результаты сцинтиграфии костей: накопление рфп (радиофармпрепарата)
Результаты сцинтиграфии костей оценивает только подготовленный специалист. Онкологию следует выявить на ранних стадиях, поэтому дилетантам не место в диагностике. На качество процедуры и расшифровки влияет подготовка.
Перед выполнением сцинтиграфии костей врач должен знать о том, какие лекарства принимает пациент. Нужно предварительно записать и сообщить пациенту полный рацион, включая натуральные продукты, витамины, добавки.
При беременности сцинтиграфическое сканирование строго противопоказано из-за радиоактивного облучения плода, что приводит к мутациям. Грудное вскармливание нужно прекратить на 3-4 дня перед и после выполнения процедуры. Большинство рфп распадаются за 2 дня полностью, но в целях безопасности для ребенка сроки отказа от грудного кормления нужно увеличить.
Сообщите врачу о приеме препаратов висмута, рентгенконтрастного бария на протяжении 4 последних дней. Прием этих веществ нарушает механизм накопления рфп, что приводит к искажению результатов расшифровки сцинтиграммы.
Употребление дополнительных жидкостей за 4 дня до процедуры не рекомендуется, но непосредственно переда анализом врачи советует пить много воды. До процедуры нужно выпить много жидкости для очищения мочевого пузыря. Дезинтоксикация поможет удалить остатки радиоконтрастного препарата из мочевыводящих путей и мочевого пузыря.
При процедуре нужно уложить пациента на кушетку. При необходимости медсестра вставляет катетер в локтевую вену. После введения рфп нужно несколько часов для накопления радиофармпрепарата в костной ткани. При этом нужно пить жидкость, чтобы удалить излишки средства из крови. Избыточная концентрация вне костной ткани затрудняет расшифровку, приводит к неправильным результатам анализа.
Результаты сцинтиграфии костей формируются на следующий день, а накопление рфп можно отслеживать еще 1-2 дня.
При визуализации потребуется сканирование снимков. При этом проводится полипозиционное сканирование, при котором пациент постепенно меняет положение.
Что влияет на результаты сцинтиграфии костей
Нарушить качество результатов сцинтиграфии костей способны аллергические реакции. При формировании отека Квинке, анафилактического шока требуется незамедлительное прекращение процедуры. Немедленное купирование повышенной сенсибилизации проводится адреналином.
Накопление рфп при сцинтиграфии костей провоцирует боль, покраснение. Под влиянием радиации повышается риск разрушения клеток. Низкий уровень облучения визуально не сопровождается никакими симптомами, но биохимические изменения провоцирует .
Результаты сцинтиграфии костей искажались до использования технеция для накопления в костях. Технология на протяжении нескольких десятилетий совершенствуется, поэтому накоплено достаточно информации для качественного проведения процедуры и грамотной расшифровки.
Остеосцинтиграфия – это неспецифический метод. Визуализирует нарушения костной перфузии, обнаруживает очаги деструкции, выявляет дополнительные бластические разрастания. Для определения глубоких разрушений с сохранением внешнего кортикального слоя сцинтиграфический способ является более качественным при сравнении с рентгенографией. Результаты метода представляют ценность для ранней визуализации раковых метастазов.
С помощью остеосцинтиграфии проводится дифференциальная диагностика между доброкачественными и злокачественными опухолями. Первая категория (остеохондрома, остеома, фиброма) слабо накапливает специфические рфп. Для злокачественных опухолей характерно интенсивное накопление препарата.
Остеома и остеосаркома формируют на сцинтиграммах очаги сильного накопления радиофармпрепарата. Отсутствие скопления рфп в определенной зоне свидетельствует либо о злокачественной трансформации, либо о патологическом переломе. Синдром «выгорания» характеризуется уменьшением накопления кальция в костной ткани, что нарушает связывание радиофармпрепарата.
Сцинтиграфия скелета: результаты
Результаты сцинтиграфии скелета имеют ценность для определения следующих нозологических форм:
Мнение о мультифокальности важно для специалиста, так как влияет на результаты сканирования. При обнаружении одного первичного патологического очага следует анализировать всю сцинтиграмму. Возможно обнаружение других очагов с повышенным накоплением рфп.
Остеосцинтиграфия всего тела позволяет грамотно провести расшифровку, чтобы получить правильные результаты.
Современные технологии позволяют провести функциональное исследование скелета. Для оценки метаболизма костей лучше осуществить позитронно-эмиссионную томографию с фтордезоксиглюкозой. Процедура позволяет изучить плотности кости в патологических участках, что указывает на начальные метаболические нарушения, при которые еще не прослеживаются участки разрежение или уплотнения структуры.
Остеосцинтиграфия костей у мужчин показывает метастазы рака предстательной железы. Технология подразумевает использование таких рфп, как технеций-99m-MDP. Радиофармпрепарат хорошо накапливается скелетом.
Около 50% рфп выводится с мочой через почки.
Трехфазный процесс сканирования скелета позволяет обнаружить максимальное количество костных изменений. Серийные снимки оценивают этапность накопления и выведения радиофармпрепарата.
Первый этап ангиографический – сканирование в течение первых 2-5 секунд после введения технеция-99m-MDP. На данном этапе обнаруживаются перфузионные изменения.
На втором этапе сканирования – через 5 минут после процедуры оценивается относительное кровоснабжение кости. Застойные изменения характерны для острого воспаления.
Третий этап – через 3 часа после процедуры. Хорошо визуализирует изменение костной ткани при поражении.
Проконсультируем бесплатно в мессенджерах
Источник
ЧАСТОТА МЕТАСТАЗИРОВАНИЯ РАЗЛИЧНЫХ ОПУХОЛЕЙ В ПОЗВОНОЧНИК
Метастазированием называется распространение злокачественной опухоли по организму с формированием вторичных образований в других органах. Позвонки – излюбленная локализация метастазов многих новообразований: рака предстательной железы, почек, надпочечников, молочной железы, яичников, щитовидной железы и легкого (согласно данным проф. Тагер И. Л.). Реже метастазируют в позвоночный столб новообразования желудка и матки, еще реже – пищевода, глотки, гортани, языка. Кроме рака давать отсевы в позвоночник могут различные саркомы (лимфо-, фибро-, мио-), но частота встречаемости вторичных поражений позвоночного столба при этих опухолях ниже. Такое злокачественное поражение лимфатических узлов, как лимфогранулематоз, также часто распространяется по губчатым костям.
Согласно данным исследования Spiro, Adams и Goldstein на основе 1000 случаев злокачественных новообразований, была выявлена следующая частота спинального метастазирования различных видов рака: в 73,1% — вторичные образования были обнаружены при онкологии молочной железы, в 32,5% — легкого, в 24,4% — почки, в 13% — поджелудочной железы, в 10,9% — желудка, 9,3% — толстого кишечника, в 9,0% — яичников.
КЛИНИЧЕСКИЕ СИМПТОМЫ И ПРИЗНАКИ МЕТАСТАЗИРОВАНИЯ В ПОЗВОНКИ
Очень часто основным симптомом и проявлением метастазов в позвоночник, с которым сталкиваются пациенты, являются боли в спине. Это частое явление, которое может быть обусловлено остеохондрозом, поэтому на него обычно долго не обращают внимания. Боли могут иррадиировать в ногу, ягодицу, правую или левую части поясницы, напоминая таковые при остеохондрозе с корешковым синдромом. И только при прорастании новообразования в позвоночный канал возникают нарушения движений в виде нижней параплегии, а также симптомы потери чувствительности (гипо- и анестезия).
Из-за сдавления или прорастания опухоли в спинной мозг нарушается двигательная иннервация мышц, расположенных ниже места поражения. В результате появляется снижение силы мышц в конечностях, нарушение самостоятельных движений вплоть до полной невозможности их произвести. При прорастании образования в корешковый канал со сдавлением спинномозгового нерва появляется симптом нижней лево- или правосторонней моноплегии (отсутствие активных движений в правой или левой ноге) или парез.
В случае патологического компрессионного перелома пациент внезапно испытывает резкую боль – обычно на пике физической нагрузки, при попытке поднять какую-нибудь тяжесть, или даже без видимых причин. При этом ткань позвонка ломается, как бы «складываясь» под весом тела. Одновременно могут появиться нарушения движений и чувствительности, если отломки смещаются в позвоночный канал и сдавливают спинной мозг и нервные корешки.
КЛАССИФИКАЦИЯ МЕТАСТАЗОВ В ПОЗВОНОЧНИК
В зависимости от структуры и рентгенологических проявлений вторичные опухолевые участки в костной ткани принято делить на остеобластические (склеротические), остеолитические и смешанные.
Остеобластические очаги выглядят как уплотнение костного вещества, и это наиболее «благоприятный» тип его вторичного поражения, продолжительность жизни при котором больше, чем при остеолитическом и смешанном типах.
Остеолитические метастазы являются участками деструкции, разрушения скелета, и могут прорастать в позвоночный канал, в корешковые каналы, в паравертебральную клетчатку и ближайшие органы, включая кровеносные сосуды. В определенной степени описанная структура зависит от гистологического строения первичного рака: например, аденокарцинома предстательной железы практически всегда дает плотные, склеротические участки, аденокарцинома щитовидной железы — литические. Рак молочной железы у разных пациенток способен давать и литические, и склеротические очаги.
По степени злокачественности все вторичные процессы в костной ткани можно разделить на злокачественные, с неблагоприятным прогнозом (литического типа), с относительно неблагоприятным прогнозом (смешанного типа) и относительно благоприятным прогнозом (склеротические). Характер роста узлов бывает инфильтративным – с прорастанием в замыкательные пластинки и в окружающие ткани, и экспансивным – более благоприятный вариант – без прорастания.
КАК ВЫГЛЯДЯТ МЕТАСТАЗЫ ПОЗВОНОЧНИКА ПРИ РЕНТГЕНОГРАФИИ И КТ
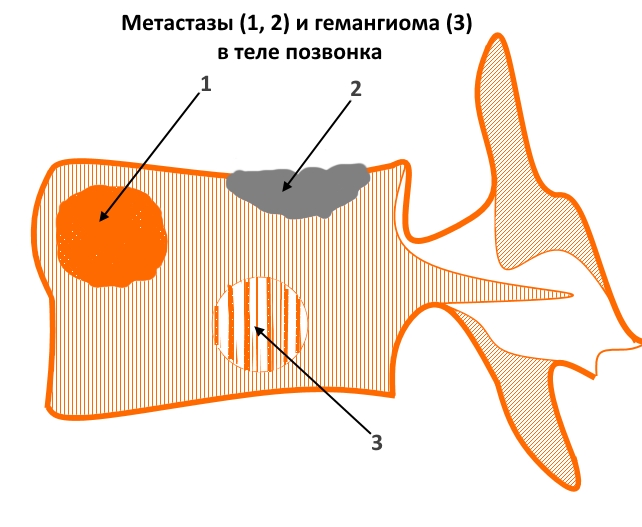
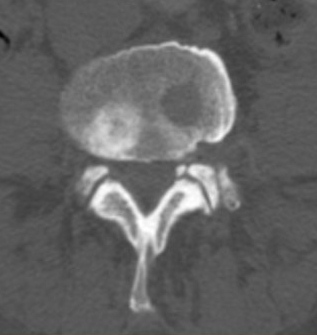
На рисунке – пример вторичных очагов различной структуры и гемангиомы (для сравнения). Цифрой 1 отмечен внутрикостный объемный процесс преимущественно литического характера, вызывающий локальное вздутие кортикального слоя, 2 – очаг склеротического характера с инфильтративным типом роста, распространяющийся в краниальную замыкательную пластинку. 3 – типичная кавернозная гемангиома – локальный участок изменения структуры костной ткани за счет утолщения и разрежения трабекул.
Метастазы литического характера хорошо видны на рентгене или КТ, они проявляются на снимках изменением костной структуры в виде разрежения трабекул губчатого вещества за счет множественных очагов просветления с нечеткими краями, часто сливающихся друг с другом. Целостность замыкательных пластинок может быть нарушена, иногда визуализируется мягкотканный компонент за пределами замыкательной пластинки. В межпозвонковые диски такие опухоли обычно не прорастают. На фоне лизиса часто происходит патологический компрессионный перелом – тело позвонка становится клиновидным со снижением высоты в передних и средних отделах. При лучевом лечении или химиотерапии вторичные костные образования могут изменить свою структуру и стать склеротическими.

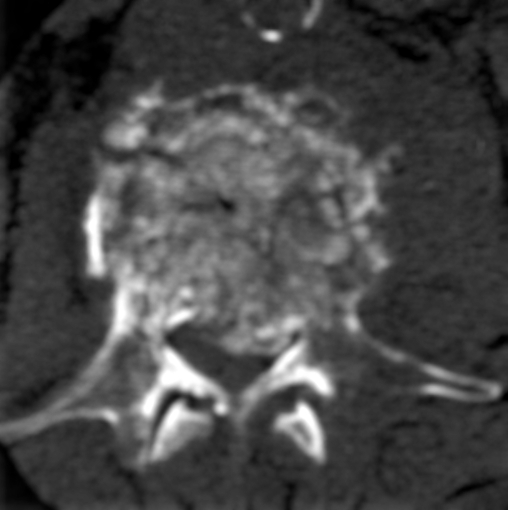
Метастазы в позвоночник при раке молочной железы. Слева — пример метастатического поражения литического типа в задней дужке второго шейного позвонка. Стрелкой отмечен мягкотканый компонент в области дужки, не исключено прорастание в позвоночный канал. Справа – пример патологического компрессионного перелома со сдавлением спинного мозга вследствие резкого сужения позвоночного канала отломками.
Смешанные метастазы проявляются нарушением структуры с появлением характерной «мозаичной» картины за счет чередования очагов склероза и лизиса, или склеротического «ободка» вокруг мягкотканного компонента. Могут прорастать в замыкательные пластинки. Патологические компрессионные переломы также возможны.
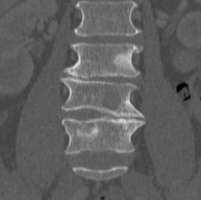

Примеры смешанных очагов – склеротического и литического характера при компьютерной томографии на одном уровне (слева) и на разных (справа).
Остеобластические метастазы выглядят на рентгенограммах и компьютерных томограммах как плотные участки округлой формы, различного размера (в среднем 0,5-3,0 см). Межпозвонковые диски не изменены, патологическая компрессия при этом типе не характерна. Выживаемость при остеобластическом типе на позвоночнике в целом выше, чем при литическом и смешанном типах.
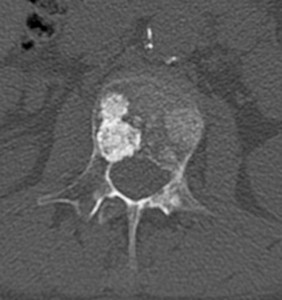
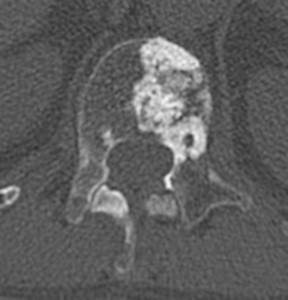
Компьютерная томография показывает, как проявляются остеобластические метастазы в поясничном и грудном отделах. У пациента выявлена онкопатология простаты.
Частота метастазирования опухолей различных органов в позвоночник (по данным М. Прокоп)
| Пораженный орган | Остеобластические | Остеолитические | Смешанные |
| Молочная железа | 20% | 60% | 20% |
| Простата | 75% | 10% | 15% |
| Почка | Менее 1% | 90% | 10% |
| Легкие | Около 5% | 75% | 20% |
| Щитовидная железа | Менее 1% | 55% | 45% |
| Кишечник | Менее 1% | 95% | 5% |
КАК ВЫГЛЯДЯТ МЕТАСТАЗЫ РАКА РАЗЛИЧНЫХ ОРГАНОВ В ПОЗВОНКАХ?
Рак почки: характерно появление участков литического характера. Чаще поражаются шейный и верхний грудной отделы. Темп роста невысокий, редко наблюдается экспансивный характер роста, чаще инфильтративный. Лучевая и химиотерапия зачастую малоэффективны.
Аденокарцинома простаты: чаще всего дает остеобластические очаги в крестце, в поясничном отделе, в тазовых и бедренных костях. В грудном и шейном отделе при раке простаты патологические зоны остеосклероза выявляются редко, почти никогда. Характер роста обычно инфильтративный, темпы роста невысокие.
Рак легких: как правило, тип изменений в позвоночном столбе литический, реже бластический. Характерна склонность к поражению небольшого количества позвонков (1-2), обычно поражаются грудные. Темпы роста высокие, характер роста – инфильтративный.
Рак молочной железы: структура бывает любая, но чаще встречаются литические. Характерна локализация во всех отделах, но в шейном отделе реже. Рост литических очагов, как правило, быстрый, остеобластических – более медленный. Одновременно могут быть выявлена деструкция в ребрах и узелки в паренхиме легкого.
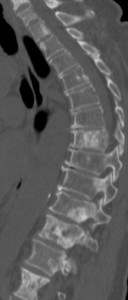
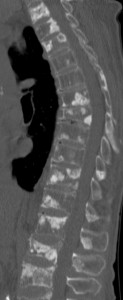
Слева – множественные остеобластические участки отсева рака молочной железы у пациентки 53 лет. Справа – также множественные склеротические зоны уплотнения в поясничнои и грудном отделах у пациента с умеренно дифференцированной аденокарциномой простаты.
ЧТО ДЕЛАТЬ, ЕСЛИ В ПОЗВОНОЧНИКЕ НАШЛИ МЕТАСТАЗЫ?
При множественном поражении костей, особенно литического характера, лечение преимущественно паллиативное, направленное на поддержание приемлемого уровня качества жизни пациента. В некоторых случаях применяется лучевая терапия обнаруженных вторичных образований с целью приостановить их рост и замедлить деструкцию костной ткани, не допустить распространения на спинной мозг и корешки. Цементирование позвонка при метастазах возможно только при одиночных (солитарных) очагах. Однако необходимо всегда принимать во внимание, что обнаружение вторичного поражения скелета – неблагоприятная ситуация, прогноз при которой весьма серьезен.
Отличить метастазы в позвонках от других видов изменений (гемангиома, спондилит, миелома) помогает получение Второго мнения с пересмотром снимков КТ или МРТ опытным специалистом. Если вы или ваши лечащие врачи сомневаются в том, действительно ли имеет место вторичное поражение скелета, можно отправить снимки на консультацию высококвалифицированному рентгенологу, который не первый год специализируется на онкологических заболеваниях. Получить такую консультацию можно через систему Национальной телерадиологической сети — эта служба объединяет врачей диагностов из крупных медицинских центров Москвы и Санкт-Петербурга, которые консультируют присланные им сложные случаи.
Василий Вишняков, врач-радиолог
Читать подробнее о Втором мнении
Читать подробнее о телемедицине
Кандидат медицинских наук, член Европейского общества радиологов
Источник
Склероз позвоночника
Субхондральный склероз позвоночника представляет собой патологический процесс, при котором развивается уплотнение костных структур позвонков. Он является рентгенологическим симптомом и возникает на фоне дегенеративно-дистрофических заболеваний позвоночного столба. Слово «субхондральный» в переводе означает подхрящевой. Склероз развивается в области замыкательных пластинок, которые расположены между телом позвонка и межпозвонковым диском.
Причины
Склероз позвоков возникает вследствие нарушения их кровоснабжения, что приводит к разрастанию и уплотнению соединительной ткани. Наиболее частой причиной болезни считается воспаление позвоночника в участке разрушения межпозвоночного диска. Прогрессирование патологического процесса способствует возникновению костных наростов – остеофитов, которые травмируют окружающие мягкие ткани и усугубляют течение заболевания.
Склероз позвоночника появляется в силу следующих причин:
- травмы спины;
- остеохондроз;
- врожденное или приобретенное недоразвитие мышечно-связочного аппарата позвоночного столба;
- рассеянный склероз;
- малоподвижный образ жизни;
- нерациональное питание;
- особенности трудовой деятельности (горнорабочие, строители);
- профессиональное занятие спортом (танцоры, футболисты, борцы);
- эндокринная патология (ожирение, сахарный диабет);
- возраст после 55 лет;
- генетическая предрасположенность.
Рассеянные очаги склероза в костной ткани позвонков являются вторичной реакцией на воздействие повреждающего фактора. В большинстве случаев причиной патологического процесса является остеохондроз. Его прогрессирование проводит к появлению протрузий и грыжевых выпячиваний, что вызывает сдавливание нервных корешков и обуславливает неврологическую симптоматику.
Для лечения суставов наши читатели успешно используют СустаЛайф. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию. Подробнее здесь…
Клиническая картина
Клинические проявления склероза позвоночника в первую очередь зависят от заболевания, которое привело к склеротическим процессам в костной ткани. В зависимости от локализации участка патологии выделяют склероз шейного, поясничного и грудного отдела позвоночника. В тяжелых случаях поражается весь позвоночный столб, что приводит к ухудшению прогноза болезни.
Симптомы поражения шейного отдела позвоночного столба:
- боли в области шеи, усиливающиеся при поворотах и наклонах головы;
- нарушение равновесия;
- онемение верхних конечностей;
- ухудшение памяти;
- головные боли различной степени интенсивности, головокружения;
- парестезии пальцев (чувство покалывания, жжения, «ползания мурашек»);
- снижение остроты слуха и зрения.
Симптомы поражения поясничного отдела позвоночного столба:
- боли в области поясницы, усиливающиеся при наклонах туловища;
- болевой синдром распространяется на нижние конечности;
- онемение ног, парестезии в стопах (жжение, покалывание пальцев);
- нарушение работы тазовых органов (запоры, недержание мочи).
В результате патологии возникает защитный спазм мышц в участке воспаления, что усугубляет болевые ощущения в спине. Болевой синдром усиливается при формировании остеофитов, которые травмирую мягкие ткани и раздражают нервные окончания. В тяжелых клинических случаях устранить интенсивные болевые ощущения можно после проведения операции по их удалению.
Субхондральный склероз является рентгенологическим признаком заболеваний, поражающих позвоночный столб. Для его обнаружения назначают следующие инструментальные методы обследования:
- рентгенографию позвоночника в прямой и боковой проекции;
- компьютерную и магнитно-резонансную томографию;
- денситометрию (определение плотности костной ткани позвонков).
Дополнительно назначают лабораторную диагностику – общий и биохимический анализ крови для выявления воспалительных и обменных нарушений.
Лечение патологии направлено на заболевание, которое привело к сегментарным очагам уплотнения костной ткани позвонков и рассеянного склероза. Такая этиотропная терапия позволяет остановить прогрессирование заболевания и предупредить разрастание остеофитов. В схему лечения включают следующие лекарственные средства:
- анальгетики для устранения болевого синдрома – ласпал, синкаптон, анальгин;
- новокаиновые блокады с добавлением лидокаина, дексаметазона, преднизолона;
- нестероидные противовоспалительные препараты (НПВП) для уменьшения воспалительной реакции и снижения интенсивности болевых ощущений – целекоксиб, диклофенак, мовалис, нимесулид;
- миорелаксанты центрального действия для предотвращения патологического спазма мышечного каркаса спины – мидокалм, сирдалуд;
- хондропротекторы для восстановления хрящевой ткани межпозвонковых дисков и нормализации метаболических процессов в позвоночнике – афлутоп, донна, террафлекс, хондролон.
В восстановительный период заболевания назначают физиопроцедуры (УВЧ, магнитотерапию, электрофорез), лечебную физкультуру (ЛФК), массаж, иглорефлексотерапию. Рекомендуют заниматься плаванием, аквааэробикой, пилатесом, йогой. Регулярная двигательная активность улучшает кровоснабжение позвоночника, повышает эластичность и силу мышечно-связочного аппарата, активирует иммунную защиту организма. Немаловажное значение имеет полноценное питание с включением в рацион свежей зелени, овощей и фруктов, морепродуктов и растительных жиров.
При условии выполнения всех рекомендаций врача можно вылечить заболевание на ранних этапах развития. При позднем обращении за медицинской помощью целью терапии является приостановить прогрессирование патологического процесса. В далеко зашедших случаях склероза при формировании крупных остеофитов проводят хирургическое вмешательство по их удалению, декомпрессии нервных корешков, устранению грыж и других анатомических нарушений позвоночного столба. После операции продолжают лечение основного заболевания для предупреждения повторного образования костных и хрящевых дефектов.
Склероз позвоночника не является отдельной нозологической единицей, а представляет собой рентгенологический симптом заболеваний позвоночника. При раннем обращении за медицинской помощью патология имеет благоприятный прогноз. Прогрессирование склеротических изменений в позвонках не подвергается обратному развитию и в тяжелых случаях требует оперативного вмешательства. Отказ от терапии и регулярного врачебного контроля приводит к обездвиживанию позвоночника и развитию инвалидности.
Клиническая картина
Очаги гиперфиксации рфп в костях что это
Какой из лучевых методов диагностики костных метастазов при РПЖ является наиболее точным и объективным? Какие дополнительные методы можно использовать в случае затруднения диагностики метастазов? Cреди лучевых методов (рентгено-, остеосцинти-, томограф
Какой из лучевых методов диагностики костных метастазов при РПЖ является наиболее точным и объективным?
Какие дополнительные методы можно использовать в случае затруднения диагностики метастазов?
Cреди лучевых методов (рентгено-, остеосцинти-, томографии), широко используемых в современной урологической практике для ранней диагностики локализации и стадии течения метастатического процесса в костях, остеосцинтиграфия (ОСГ) в силу своей высокой чувствительности занимает приоритетное положение [3].
Невысокая специфичность данного метода значительно возрастает при дополнительном использовании других инструментальных методов (КТ, УЗИ, МРТ и т. д.), особенно при диагностировании смешанных и остеолитических очагов метастазов, а также когда визуальные рентгенологические признаки метастатического процесса отсутствуют [3].
Нами проведен ретроспективный анализ 8500 сканограмм больных (в возрасте 60-82 лет), полученных в отделении радиоизотопной диагностики ГВКГ им. Н. Н. Бурденко (1990-1998 годы). Из них изучено 450 (подробно 45) больных с подозрением на РПЖ (или с установленным раком простаты в анамнезе).
Все больные с РПЖ (в возрасте 60-82 лет) были разделены на четыре группы:
- Больные с подозрением на РПЖ, которым выполнена ОСГ.
- Больные c неинформативной картиной РПЖ на сканограммах, которые кроме ТР УЗИ и биопсии, подвергались МРТ для уточнения характера процесса.
- Больные с РПЖ, которым требуется уточнение стадии метастатического процесса и его характера.
- Больные, которым провели одновременное комплексное инструментальное обследование по схеме: ОСГ МРТ Ro-графия ТР УЗИ ПРИ ПСА (основная группа) .
В исследуемые группы не включали пациентов с болезнью Педжета, лимфогранулематозом, лейкозом, мраморной болезнью, а также консолидирующими переломами, воспалительными и врожденными деструктивными процессами в костях, симулирующих картину метастатического РПЖ. По показаниям выполняли ТР УЗИ, пункционную биопсию, пальцевое ректальное исследование предстательной железы (ПРИ), проводили серологическое определение уровня сывороточного общего простатспецифического антигена и применяли гистологические методы.
Уровень накопления РФП в костной ткани 30% относили к гиперфиксации, патогномоничной для ракового метастатического поражения костей. При наличии метастазов в симметричных отделах скелета (ребра, лопатки, кости таза и др.) уровень фиксации индикатора в данной зоне сравнивали с этим показателем в противоположной (симметричной) зоне (например, 6-е правое ребро — 6-е левое ребро и т. д.). При наличии несимметричных зон (тела позвонков и др.) степень накопления РФП сравнивали с ниже- или вышележащей зоной (позвонком).
Данная работа была выполнена с помощью гамма-камеры GCA-7200 A/di фирмы «Тошиба» (Япония). Методика исследования скелета предусматривала внутривенное введение 99m-Тс-технефора за три часа до сеанса. Сканирование производилось со скоростью 5 см/мин, общее время сеанса составляло 30-35 мин с обычной регистрацией радиоактивного излучения и системной обработкой полученных изображений на ПК с помощью операционной системы компании Unix. Использовали также рентгенаппарат «Сиреграф» (фирма «Сименс») и компьютерный томограф «Пиккер» (фирма «Пиккер», США).
Статистическая обработка материала осуществлялась стандартными методами. Были получены следующие результаты. Теоретической основой работы послужили широко известные данные о физико-химических особенностях метаболизма фосфатных комплексов, меченных Тс-99m РФП [6]. Данный индикатор интенсивно диффундирует из кровеносного русла и накапливается в остеобластах, а также в матрице вновь формирующейся остеоидной ткани в мета- и эпифизарных участках трубчатых костей, характеризующихся высоким уровнем васкуляризации и активности костного мозга [2, 3, 8].
В первой группе больных на сканограммах симметричных (ребра, лопатки) и несимметричных отделов скелета (тела позвонков, крестец, непарные кости черепа), полученных на ранних стадиях метастатического процесса, выявлялись единичные (рис. 1), а при повторном исследовании (спустя 2-6 месяцев) множественные зоны гиперфиксации РФП (45-76% ед. Н) [2]. Сканограммы с низкой степенью концентрации индикатора (
Была сделана секторальная резекция левой молочной железы со сторожевыми л/у, подмышечная ЛЭ слева. Гистология — низкодифференцированный инфильтративный дольковый рак,МТС в 10л/у клетчатки и 1 уровня из 14 удалённых.
3 С ст., 3 кл. гр. Курс лучевой терапии. Затем сделана НАМ с придатками, после операции было кровотечение и сделана вторая операция Реелапаротомия, ревизия брюшной полости. Гистология — эндометриоидные кисты без пролиферации. МТС в костях. назначили тегафур в таблетках (в/в химию ни делали ни разу), И теперь у докторов разошлись мнения по поводу приёма арамидекса. Одни говоря, что всё удалили и не надо, другие — наоборот надо , потому что всё удалили. Как вы считаете? Помогите.
Общеизвестно, что злокачественные опухоли, особенно рак легкого, молочной железы, предстательной железы, почек, часто метастазируют в кости (Г.П. Беспалов, 1962). В связи с ростом возможностей лечебного воздействия на метастатические опухоли, в современной клинической онкологии резко возросла актуальность се ранней визуализации.
Причем особенно важно выявление моно- или полиоссальности подобного опухолевого поражения в связи с тем, что лечебная так гика в таких ситуациях при некоторых формах рака может быть прямо противоположной: от радикальной терапии до симптоматической. Более того, после проведения специальной противоопухолевой терапии возникает необходимость в ее оценке.
Диагностика первичных и метастатических опухолей костей представляет большие трудности. Применяемые с этой целью рентгенологические методы (рентгенография, томография) позволяют поставить диагноз в случаях, где имеет место выраженная деструкция костной ткани. Причем очаги деструкции менее 1,5-2,0 см, расположенные в губчатом веществе, почти не выявляются.
Поэтому рентгенологические методы позволяют диагностировать метастатические опухоли при выраженных клинических их проявлениях: при умеренных и сильных болях в кости, появлении припухлости, увеличении объема костной ткани, патологических переломах.
В торакальном отделении республиканского онкологического диспансера такая стадия развития метастатической опухоли выявлена у 20 больных раком легкого, из них у 15 после радикального хирургического лечения. У остальных: у 3 выявлено до установления первичного очага в легком и у 2- одновременно. У 10 больных диагностированы вторичные опухоли после хирургического и лучевого лечения рака пищевода.
У больного П., 53 лет, появились сильные боли в поясничном отделе позвоночника, похудание, кашель. Госпитализирован в неврологическое отделение с диагнозом: Поясничный остеохондроз. Обследован, проведены клинические и биохимические анализы, рентгенография и ЯМР-томография. Заключение: Поясничный остеохондроз с грыжами диска L-4, L-5, S-1.
На рентгенограмме костно-десгруктивных изменений нет. Поя
