Сколько дней в реанимации после операции на позвоночник
«Сколько дней лежат в реанимации» — именно этот вопрос мне часто задают люди, чьи родственники по разным причинам находятся в реанимации. Так вот сразу же скажу, что однозначного ответа на этот вопрос нет. Всё очень индивидуально. Человек может провести в реанимации от суток до нескольких месяцев и зависеть это будет от множества факторов:
- состояния больного;
- причины попадания;
- сопутствующих заболеваний;
- возраста, веса, индивидуальных особенностей.
Само по себе слово «реанимация» пугает, это связано и с поверхностными знаниями различных областей медицины (что для обычного человека абсолютно нормально), и еще с тем, что наши многоуважаемые СМИ очень часто еще больше запугивают людей искажая медицинские факты то ли по незнанию, то ли по своему журналистскому «призванию».
Моя специальность — анестезиология и реаниматология, я именно тот врач, по решению которого пациента переводят в отделение реанимации и именно тот, кто в дальнейшем наблюдает там пациента и принимает решение о выписке. Поэтому из первых уст расскажу что и как там устроено, почему и зачем мы переводим туда больных, какой там уход и какой прогноз можно дать, если Ваш родственник попал в отделение реанимации.
Про отделение реанимации
В крупных многопрофильных больницах существует множество различных отделений:
- кардиологическое,
- сосудистое;
- отделение анестезиологии;
- рентгенологическое отделение;
- лаборатория;
- и обязательно отделение реанимации.
Как устроено отделение реанимации?
В каждом отделении реанимации обязательно есть 1 врач реаниматолог на 6 коек и 1 медсестра на каждые 2-3 койки. Врач ведёт круглосуточное наблюдение, при необходимости он может вызвать любых специалистов других отделение для консультации. Здесь есть все необходимое оборудование и множество следящих систем.
В отделении реанимации проводится лечение основного заболевания по назначению врача, а также лечат нарушения дыхания и гемодинамики.
Почему пациентов переводят в реанимацию
Тяжелых пациентов переводят в отделение реанимации по согласованию с заведующим отделением.
Поводы для перевода:
- основное заболевание (ухудшение состояние — нарушение дыхания, критическое нарушение кровообращения, спутанность или потеря сознания).
- состояние после операции (если анестезиолог-реаниматолог заметил, что после оперативного вмешательства у человека не до конца восстановились жизненные функции, может быть принято решение о переводе в реанимацию, это минимизирует риски, а больной находится под наблюдением.
- экстренные неотложные состояния — в отделение реанимации также могут поступать люди со скорой помощи (критерии те же) — острый инфаркт, инсульт, травмы, ожоги, обморожение, утопление.
Сколько человек может лежать в реанимации
Для того, чтобы Вы понимали насколько всё индивидуально, я расскажу несколько случаев из моей практики — Вы узнаете как и почему люди попадали в реанимацию и что происходило потом.
Есть стандартные сроки нахождения пациента в реанимации: Приказы, Распоряжения Минздрава. Но на деле это не всегда так. Все эти документы — красивая картинка, но реальная жизнь несколько отличается. Не всегда есть возможность у больницы держать пациента, например, с инсультом целый месяц — просто не хватает персонала.
Случай из практики: я работал в одном из подмосковных городов. Небольшая больница, там реанимация рассчитана только на двоих человек. в моё дежурство поступили муж и жена после ДТП (врезались в дерево). Я — один анестезиолог-реаниматолог, заменить некому. У мужчины — разрыв селезенки, проведена экстренная операция, второй больной (женщина) в коме — помещена в реанимацию, переведена на аппаратном дыхании. Двое суток они находились под моим наблюдением, меня просто некому было заменить. В первые сутки еще как-то возможно было работать, а вторые сутки не мог уже даже сидеть, потом только уже прислали бригаду и перевели пациентов в ближайшую более крупную больницу, после чего я смог завершить свою смену. То, что показывают в кино — красиво и интересно, а вот в реальной жизни всё по-другому.
Перевод в реанимацию при пневмонии
Не всех и не всегда при пневмонии кладут в реанимацию. При удовлетворительном состоянии возможно лечение в условиях стационара. Мы же рассмотрим случай тяжёлой формы пневмонии, при котором прямо показан перевод пациента в отделение реанимации, т.к. по всем признакам была серьезная угроза для жизни пациента.
Случай из практики. Меня вызвали в отделение терапии, туда пациент поступил с подозрением на пневмонию. Больной — мужчина, 42 года. При осмотре — одышка (30-40 дыханий в минуту), пульс примерно 120, артериальное давление 80/40, цианоз ногтевых пластин и носогубного треугольника, акроцианоз.
Состояние оцениваю как крайне тяжелое — перевожу пациента в реанимацию, немедленно начинаем реанимационные мероприятия. Ставим подключичную вену (в данном случае справа), начинаем наркоз.
Проводится интубация трахеи, пациент переводится на ИВЛ. Кроме этого обязательно ставим катетер в мочевой пузырь.
Катетер в мочевой пузырь ставится обязательно для контроля диуреза (объёма мочи). В норме должно быть не менее 30мл/час, также врач оценивает цвет мочи. Работа почек крайне важна!
Также берём остальные анализы, ЭКГ, рентген грудной клетки. Всё это делается для уточнения диагноза. В обязательном порядке контролируем правильность стояния интубационной трубки. Чуть позднее ставим желудочный зонд для кормления (это не так срочно). Первоначальный диагноз был подтвержден. Состояние удалось стабилизировать. Пациент провёл в реанимации 5 суток, за это время проводилось лечение основного заболевания, которое назначил терапевт + то, что назначил реаниматолог.
На 6-е сутки проведена экстубация, больной пришёл в сознание, примерно двое суток ушло на восстановление. После того полного восстановления сознания и жизненно важных функций пациент переведен в палату с последующей выпиской.
Именно поэтому будьте бдительны, следите за своим здоровьем и своевременно обращайтесь за медицинской помощью.
Реанимация после кесарева сечения
В норме операция кесарево сечения продолжается около 30 минут. Она может проводится под наркозом или спинальной (эпидуральной) анестезией. Это зависит от пожеланий роженицы, ее индивидуальных особенностей и других факторов.
В каких случаях может потребоваться реанимация после кесарево сечения? Это может быть если состояние пациентки вызывает опасения у врачей, если во время операции что-то пошло не так или имело место какое-то осложнение.
Опять же случай из моей врачебной практики. Роддом, 9.30, женщина 29 лет, взяли dв операционную на плановое кесарево.
Операция прошла успешно. Состояние ребенка хорошее, мама в сознании, но её состояние вызывает у меня опасения (бледный цвет кожи, слабость).
В этот момент начинаются роды в соседнем отделении, зовут туда. Эту пациентку я оставляю под наблюдением сестры-анестезиста. В том отделении всё благополучно, срочно зовут назад (к первой пациентке).
Женщина бледная, закатывает глаза, теряет сознание. Давление не определяется, пульс 140, ставлю подключичку, начинаем наркоз. Проводится операция, приглашены доноры для переливания теплой крови. 00.30 — завершение операции. Итог — удаление матки, пациентка жива.
Причина резкого ухудшения состояния — ДВС-синдром (диссеминированное внутрисосудистое свёртывание — проще говоря это очень редкий, динамический процесс, когда образуется большое число тромбов в сосудах в сочетании с несвёртываемостью крови, что приводит к многочисленным кровоизлияниям).
Никто не мог предугадать такого исхода, поэтому я хочу, чтобы каждый из нас понимал, что врачи — не Боги. И мы не можем ничего предсказать, каждый организм индивидуален и предугадать как он поведет себя при любом, даже небольшом вмешательстве — просто невозможно. Но наша задача сделать всё возможное, чтобы спасти жизнь пациента!
Реанимация после инсульта, инфаркта
Больные с инсультом в реанимации могут находиться до 21 дня. При стабильной гемодинамике и достаточном дыхании их переводят в профильное отделение.
Если наблюдается стабильное состояние, тогда уже их выписывают домой, и уход за ними уже осуществляют родственники.
При остром инфаркте, если после приступа прошло мене 6 часов больных берут экстренно в операционную в рентгенохирургическое отделение на операцию по ангиоплатике и стентированию. После проведения операции таких больных можно выписывать через 3-4 дня домой.
Зачем вводят в наркоз в реанимации
Очень часто можно услышать по телевизору или радио: «пациент введен в искусственную кому». Это не совсем так — пациент находится под наркозом, но не в «искусственной коме». Зачем мы даем наркоз? Во-первых, если Вы или Ваш родственник попадают в реанимацию — совсем необязательно, что он будет находится там под наркозом, но тяжелым пациентам — да, действительно мы делаем наркоз.
Цель — помочь пациенту справиться со всеми нарушениями в организме, ведь для того, чтобы быть в сознании ему нужно потреблять очень много энергии. В данном случае это просто лечебная процедура. Это управляемое врачебное вмешательство, которое облегчает работу дыхательных мышц и других органов.
Такое состояние может поддерживаться сколько угодно долго.
После обширных операций (например, на сердце, легких, при массивных травмах) однозначно пациентов переводят для дальнейшего лечения на продленную ИВЛ.
После относительно коротких и простых операций (до часа) — всё равно, если анестезиолог видит, что в конце операция нет восстановления элементов сознания, попыток дышать, наблюдаются перебои с сердечной деятельностью, перепады давления, тоже для уверенности и безопасности анестезиолог переводит пациента в реанимацию.
Не стоит пугаться, если после операции человека перевели в реанимацию — там пациент находится под чутким контролем врачей и следящих систем, там очень хороший уход.
Почему туда не пускают родственников
Пускают, но очень редко. В основном всё-таки действительно врачи против того, чтобы туда приходили родственники.
Во-первых — это очень непростое зрелище для неподготовленного человека и мы не знаем как он поведет себя там.
В отделении (в одном помещении) лежат разные пациенты, разной тяжести, без одежды, кругом аппаратура, датчики, тревожные звуки. Это не то место, куда нужно приходить, сидеть, общаться. (хоть именно так обычно и показывают в фильмах). Врач должен быть всегда на готове — ведь в любой момент может возникнуть ситуация, когда требуется срочно проводить реанимацию пациенту, находящемуся там, присутствие посторонних при этом никому не нужно,
Во-вторых, это риск инфекции. у Вас он будет даже выше, чем находящихся там больных..
Если Вас пустили в реанимацию
Если Вы получили одобрение на то, чтобы попасть к своему родственнику, который находится в тяжелом состоянии в реанимации, тогда постарайтесь соблюдать некоторые правила, назвать их простыми не берусь, т.к. понимаю, что для обычного человека это стрессовая ситуация.
- Подготовьтесь морально и настройтесь на то, что Вы там увидите (подумайте несколько раз точно ли стоит туда идти — готовы ли Вы увидеть своего близкого человека совсем в другом виде).
- Если Вы впечатлительны — от посещения стоит отказаться;
- Не приносите ничего из дома (лекарства, еду) — это может быть смертельно опасно для пациента;
- Общайтесь тихо, в отделении Вы не одни;
- Будьте вежливы с медицинским персоналом и постарайтесь прислушиваться к их советам.
Уход за больными в реанимации
В отделении реанимации довольно хороший уход (конечно, есть случае, когда не всегда возможно всё провести в полном объёме и причина банальна — нехватка персонала).
- проводится профилактика пролежней (массаж спины и других выступающих мест, там, где чаще начинаются пролежни), медсестры обязательно с определенной периодичностью переворачивают больного;
- делается постуральный дренаж (это комплекс действия — постукиваний, поглаживаний и тд для удаления застоявшейся жидкости (слизи, мокроты) из дыхательных путей;
- кормление через зонд у тех, кто не может глотать сам;
- Внутривенное вливание растворов, витаминов;
- пациентам стригут ногти, протирают лицо, тело, в общем проводят все необходимые гигиенические процедуры.
Степени тяжести больных в реанимации
В любом случае определение состояние — это довольно субъективная оценка врача, но принято выделять следующие состояния по степени тяжести:
- Удовлетворительное состояние — при нём пациента не переводят в реанимацию, а если он там находился, то выписывают и наблюдают в обычной палате. Жизни пациента ничего не угрожает. Болезнь протекает в легкой форме, либо наступает процесс выздоровления.
- Средней тяжести — при этом признаки заболевания проявляются довольно выраженно, может быть принято решение о переводе в реанимацию для более тщательного контроля за жизненно-важными показателями. Может наблюдаться температура, слабость, бледность, но человек находится в сознании.
- Тяжелое — состояние определяется как тяжелое, если наблюдается угнетение сознание, иногда человек может бредить, лихорадка, бледность кожных покровов, цианоз, человек не может сам себя обслуживать. Если Вам сообщают, что состояние стабильно тяжелое — что это значит? Это означает, что у пациента нет признаков улучшения.
- Крайне тяжелое — состояние, опасное для жизни, человек находится без сознания, бледная кожа, возможен холодный пот.
На этом, пожалуй, всё по этой теме, если у Вас остались вопросы, Вы можете задать их мне в форме ниже. Будьте здоровы.
Источник
Хирургическое иссечение грыжи позвоночника считается самым крайним методом проведения лечения подобной патологии, именно поэтому, многие интересуются, сколько длится послеоперационный период после операции на грыжу позвоночника и насколько она сложная и опасная. Проведение операции показано только в том случае, если консервативные методики не принесли требуемого результата или при наличии у больного строгих противопоказаний приема медикаментозных препаратов.
Помимо этого, есть определенные показания к проведению операции, в частности такие как:
- резкая и постоянная боль;
- передавливание нервных окончаний;
- нарушение деятельности спинного мозга;
- риск возникновения паралича.
Операция по иссечению грыжи позвоночника достаточно сложная и существует большой риск возникновения осложнений, однако, в некоторых случаях, только хирургическое удаление выпячивания дисков поможет избавиться от боли, и возвратить полноценные движения. Успех по проведению хирургического вмешательства на позвоночнике зависит не только от проводимых манипуляций, но также и от правильности проведения реабилитации.
Особенности проведения операции
Хрящевые диски, проходящие между позвонками, предоставляют возможность совершения движений. При проблемах и травмировании дисков, которое происходит зачастую при остеохондрозе, они лопаются, и происходит выход центральной части за пределы межпозвоночного пространства. В таком случае образуется грыжа, которая передавливает нервные окончания и провоцирует возникновения сильных болей, нарушение движений.
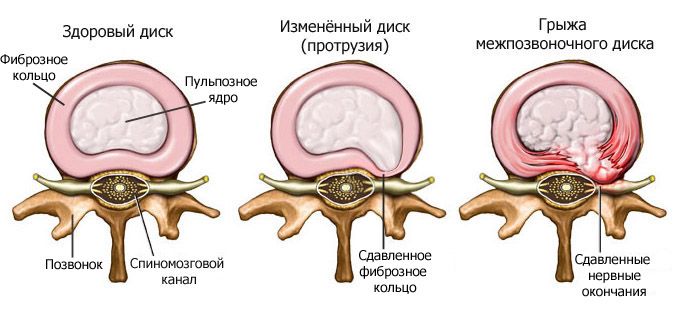
Если возникающие изменения достаточно сильно выражены и не поддаются проведению консервативной терапии, то проводится хирургическое вмешательство. Грыжа позвоночника удаляется с применением современных малотравматичных методик, без значительных разрезов и повреждений мягких тканей. В частности проводится:
- эндоскопическое иссечение;
- лазерная вапоризация;
- пластика по укреплению позвонков.
Наиболее предпочтительным методом считается лазерная терапия, так как оказывается максимально результативное и щадящее воздействие, помогающее устранить грыжу. Помимо этого, подобное хирургическое вмешательство имеет гораздо меньшие негативные последствия. Также есть возможность быстро восстановить поврежденные хрящи.
Основная роль восстановительных процедур
Показана обязательная реабилитация после удаления грыжи, которая помогает быстро возвратиться к нормальной жизни и улучшить двигательную активность. После проведения хирургического вмешательства, высота межпозвоночного диска уменьшается, тем самым повышается нагрузка, оказываемая на суставы и рядом расположенные позвонки.
Восстановительный период занимает 4-7 месяцев и за этот период могут произойти определенные изменения в различных отделах позвоночника, а также существует большая вероятность возникновения рецидивов.
Важно! От правильного подхода к проведению реабилитационных мероприятий во многом зависит процесс восстановления и улучшения самочувствия.
Реабилитация после операции по удалению грыжи подразумевает под собой несколько этапов и постоянную работу по укреплению мышц и улучшению подвижности позвоночника.
Ранний послеоперационный период
Послеоперационный период после удаления грыжи позвоночника подразделяется на несколько различных этапов. Первоначальный этап восстановления продолжается буквально 2 недели с момента проведения хирургического вмешательства. За это время раны полностью заживают, а болезненные проявления и отечность проходят.
Больному показано применение обезболивающих и противовоспалительных медикаментозных препаратов, а также включение умеренных нагрузок. Обычно после проведения операции больные начинают самостоятельно передвигаться уже на 2 день и проделывать дыхательные упражнения, а также разрабатывать конечности.
Вставать разрешено только при условии, если мышцы спины будут поддерживаться упругим прочным корсетом. При надобности может быть назначена медикаментозная терапия.
Важно! После хирургического вмешательства вставать без корсета категорически запрещено, даже ненадолго, так как неловкие и резкие движения могут привести к отрицательным последствиям.
Адаптационный период после выписки
После операции по удалению грыжи больного переводят на домашнее лечение буквально на 3-4 сутки. Резкая перемена обстановки непременно требует соблюдения некоторых ограничений и правил, а именно:
- обязательно нужно носить корсет;
- избегать резких движений;
- не садиться 2 месяца.
Через месяц после проведения операции к зарядке нужно добавить комплекс специальных восстановительных и укрепляющих упражнений для мышечного корсета спины. При надобности можно проводить физиотерапию, но только по предписанию доктора.
Важно! В этот период категорически запрещено проявлять излишнюю активность и применять гимнастику самостоятельно не проконсультировавшись с доктором.
Полный курс проведения реабилитационных мероприятий можно начинать уже через 2 месяца после проведения операции, и подразумевает он под собой комплекс, в который включена гимнастика, физиотерапия, массаж и санаторное лечение.
Лечебная гимнастика
Даже если после проведения операции по иссечению грыжи отрицательные последствия не наблюдаются, и активно идет восстановительный период, проводить ЛФК можно не ранее, чем через 2 месяца. Комплекс упражнений должен быть подобран доктором с учетом всех имеющихся показаний и противопоказаний.
В основном в этот период многие упражнения для укрепления мышц спины поводятся лежа на полу, поэтому предварительно нужно подготовить достаточно мягкий коврик. Занятия обязательно должны быть ежедневными, так как только таким образом можно добиться хорошего результата.
Массаж
Массаж включается в комплекс терапии не ранее чем через 2 месяца после выписки из стационара, а сам тип проведения массажных процедур обязательно должен быть щадящим, разогревающим мышцы и улучшающим кровообращение в области спины. Проведением массажа должен заниматься только высококвалифицированный специалист.
При проведении массажа противопоказаны силовые приемы, так как пользы от мануальной терапии не будет, зато могут возникнуть достаточно плохие последствия.
Физиотерапия
Операция позвоночника по удалению грыжи достаточно сложная, именно поэтому, для полного восстановления требуется достаточно много времени. Хорошо помогает справиться с болями и способствует более быстрому восстановлению физиотерапия. Физиотерапевтические процедуры могут быть назначены в совершенно любое время на усмотрения доктора.
Физиотерапия помогает:
- устранить отечность;
- улучшить кровообращение;
- снять спазм;
- уменьшить отечность.
При проведении физиотерапии применяются самые различные процедуры, в частности, такие как ультразвук, лазерное воздействие, ионофорез с медикаментозными препаратами, импульсные токи и многое другое. Все физиотерапевтические процедуры проводятся только после назначения доктора.
Диетотерапия
После операции на грыжу показано соблюдение специальной диеты. В первые дни показано потребление легкоусвояемой пищи, содержащей большое количество клетчатки.
В последующем нужно соблюдать низкокалорийную диету. Можно потреблять любые продукты, однако, в умеренном количестве, чтобы не спровоцировать увеличение веса, так как это может быть дополнительной нагрузкой на позвоночник.
Грамотно подобранная программа проведения восстановительной терапии, выполняемая на протяжении не менее полугода, позволит закрепить результат успешно проведенной операции.
Источник
