Спондилит позвоночника как развивается болезнь

Содержание статьи
- Описание патологии
- Причины спондилита
- Классификации
- Виды специфического спондилита
- Неспецифический спондилит
- Клиническая картина
- Диагностика спондилита
- Лечение спондилита
- Профилактика спондилита
Спондилит является следствием осложнения инфекционного процесса. Причина — инфекции, травмы и аутоиммунные реакции. К характерной симптоматике относятся интенсивные боли, усиливающиеся ночью, патологический кифоз, обездвиженность спины и нарушение чувствительности нижних конечностей. Лечится заболевание лекарственными средствами, физиотерапией, ЛФК, для удаления гнойных очагов применяется оперативное вмешательство.

Описание патологии
Одной из причин болей в спине на фоне деформационных изменений позвоночного столба – это воспаление, локализующееся в позвоночнике. Спондилитом называется воспаление осевого скелета. Специфические инфекции предшествуют поражению сегментов позвоночника.
Возбудитель проникает в ткани позвонков и вызывает необратимые изменения, приводящие к деформации, скоплению гноя и снижению плотности костной ткани, что значительно увеличивает риск переломов костей.
Редкая патология чаще диагностируется у мужчин среднего и старшего возраста. Женщины и дети тоже болеют, но реже. Спондилит чаще развивается в грудном отделе позвоночника, вызывая патологическое искривление (кифоз). Постепенно развивающаяся ригидность спины способна полностью обездвижить человека.
Причины спондилита
Чаще всего воспаление является следствием инфекции, вызванной палочкой Коха (туберкулез), а также сифилиса, бруцеллеза, тифа или актиномикоза (хронической грибковой инфекции). Типичное течение спондилита вызываются кишечные или гемофильная инфекции, а также стафилококк, который попадает к месту воспаления по кровеносным или лимфатическим сосудам.
Первичное воспаление развивается в результате аутоиммунного фактора, который активизируется под влиянием патологий, вызванных гемолитическим стрептококком (ангина). К провоцирующим факторам, влияющим на появление и прогрессирование патологии, можно отнести следующие состояния:
- угнетение способности организма бороться с патогенными микроорганизмами;
- травмы позвоночника (ушибы, переломы);
- длительное применение глюкокортикостероидов (Дипроспана, Дексаметазона) или цитостатических препаратов, губительно влияющих на опухолевые клетки (Фторурацила, Доксорубицина);
- генетическая предрасположенность.

Классификации
В медицинской практике спондилит разделяют на две большие группы. Классификация проводится с учетом возбудителя воспалительной инфекции:
- специфическая форма спондилита – это вторичное осложнение после туберкулеза, сифилиса и других инфекций этого ряда;
- неспецифическая форма спондилита — когда возбудителями являются стрептококки или стафилококки.
Виды специфического спондилита
- Туберкулезный – развивается после внедрения микобактерий туберкулеза в позвонки грудного отдела. При прогрессировании патологии костная ткань плавится под воздействием токсинов, деформирование сегментов осложняется формированием выраженного кифоза (горба). Гнойные массы накапливаются в позвонках и при попадании в спинномозговой канал оказывают компрессию на спинной мозг, что проявляется неврологической симптоматикой. Нарушение иннервации грозит параличом нижних конечностей, сбоем в работе органов малого таза.
- Актиномикотический – вызывается грибком, создавая обширное поражение позвоночника. Характерным симптомом для данного вида спондилита является формирование мелких серых зерен (друзов), которые выделяются из свищей, образующихся в позвоночнике.
- Бруцеллезный – локализуется в поясничном отделе, бруцелла формирует мелкие очаги дегенеративного поражения, которые просматриваются на рентгеновском снимке.
- Тифозный – поражение распространяется не только на позвонки, но и на межпозвоночный диск. Деструкция тканей осложняется формированием абсцесса (гнойной полости) чаще в позвонках грудного отдела.
- Сифилитический – редко встречающийся вид спондилита, локализуется в шейном отделе позвоночника. Активное прогрессирование осложняется сдавлением спинного мозга гнойными массами, что чревато развитием неврологических симптомов.
Неспецифический спондилит
- Болезнь Бехтерева – системная патология, входящая в данную группу, чаще поражает мужчин от 20 до 40лет. Сопровождается ночными болями, гнойным воспалением в позвонках поясничного отдела. Деформирование позвонков приводит к укорочению поясничного отдела и формированию выраженного кифоза. Кроме того, воспаляется сосудистая оболочка глазного яблока, стенки артериальных сосудов, развивается артрит периферических крупных сочленений.
- Гематогенный гнойный спондилит развивается стремительно. Острая боль на фоне высокой температуры сопровождает воспаление костной ткани. Возбудитель попадает к месту поражения гематогенным путем (с кровью или лимфой) из удаленных очагов инфекции.
- Ревматоидная форма является следствием хронического аутоиммунного процесса, который имеет системное течение. Под агрессию иммунных клеток попадают сердечно-сосудистая, мочевыделительная системы, а также глаза и кожа.
- Болезнь Кюммеля – асептический спондилит, причиной которого является травма позвоночника, приводящая к образованию некротических участков. Частая локализация – грудной отдел позвоночника.
Клиническая картина
На первом этапе спондилит никак себя не проявляет, больной живет обычной жизнью, не подозревая о патологических изменениях. Быстрое развитие болезни приводит к появлению острой боли в пояснице или области лопаток. Болевые импульсы по интенсивности сравним с электрическим импульсом, который может «парализовать» человека в согнутом состоянии.
Боль не имеет точной локализации, она распространяется на область паха и нижние конечности. Хронические болевые ощущения являются частой причиной бессонницы, появляясь во второй половине ночи. Физические нагрузки усиливают болевой синдром, который не прекращается даже после длительного отдыха.
По мере прогрессирования гнойного процесса позвоночник деформируется, на поздних стадиях в области грудного отдела формируется горб. Подвижность туловища значительно снижается, развивается ригидность спины. Повороты затрудняются, деформация грудной клетки нарушает функцию дыхания.
Над местом воспаления появляются все признаки спондилита, характерные для этого состояния:
- сильная боль;
- яркая гиперемия над участком воспаления;
- повышается местная температура тела;
- в области пораженных позвонков может наблюдаться незначительная припухлость.
К потере чувствительности в нижних конечностях приводит сдавливание спинного мозга.
В тяжелых случаях развивается паралич конечностей, нарушение акта дефекации и мочеиспускания. При локализации гнойного воспаления в шейном отделе позвоночника неврологическая симптоматика распространяется на верхние конечности, вызывая онемение и потерю двигательной способности.
При мгновенно развивающейся гнойной форме спондилита организм реагирует общей интоксикацией. Пиретическая лихорадка (высокая, до 41 градуса), сильная слабость, головные боли – признаки тяжелого течения болезни.
Специфическое виды спондилита вызывают расплавление костной ткани с образованием в ней полости, которая заполняется гноем (абсцесс). Позднее образуются свищи, из которых может выделяться гранулированный порошок или жидкость. Гнойный процесс может захватывать мягкие ткани с образованием натечников (холодных абсцессов) со скоплением малоактивного гноя.

Диагностика спондилита
Постановка диагноза осуществляется при осмотре пациента, исследования неврологических проявлений. Из лабораторных анализов проводится анализ крови и мочи, которые подтверждают наличие воспаления. Рентгенологическое обследование и МРТ позволяют зафиксировать деструктивные процессы в позвоночнике.
При малой информативности вышеперечисленных методов, проводится радионуклидное исследование. Для проведения дифференциальной диагностики со злокачественными новообразованиями, назначается биопсия.
Лечение спондилита
Для лечения спондилитов применяется комплексный подход с помощью медикаментозных препаратов, дозированных физических нагрузок, физиотерапевтических процедур. Оперативное вмешательство показано при необходимости удаления гнойных очагов (абсцессов).
Схема лечения спондилита фармакологическими средствами назначается лечащим доктором в зависимости от формы и степени патологии, состояния и возраста больного, сопутствующих заболеваний, склонности к аллергическим реакциям.
Лекарственные препараты при спондилите:
- НПВС для снятия боли и воспаления – Индометацин, Кетапрофен, Диклофенак.
- Антибиотики для борьбы с инфекционным возбудителем – Цефтриаксон, Азитромицин, Левофлоксацин.
- Глюкокортикостероиды против воспаления, аллергии, отека – Преднизолон, Гидрокортизон.
- Миорелаксанты для снятия спазмов с мышц спины – Мидокалм, Сирдалуд.
- Хондропротекторы для купирования разрушительных процессов – Структум, Терафлекс, Хонда.
- Витамины группы В улучшают обмен веществ, ускоряя процесс выздоровления – Мильгама,Комбилипен.
Физиотерапия при спондилите применяется в период снятия острой симптоматики. Эффективно проведение электрофореза с кортикостероидными препаратами (Преднизолон), магнитотерапии, иглоукалывания. Назначение массажа курсами по пятнадцать сеансов усиливают кровообращение в пораженной зоне, улучшают подвижность и состояние мышечной ткани.
Сеансы ЛФК проводят под строгим мониторингом врача. Комплекс лечебных упражнений при соблюдении рекомендаций по дозированию нагрузки устраняет скованность, повышает выносливость мышц и связок.
Без применения лечебных мер у больного развивается сепсис (заражение крови) — системная воспалительная реакции, которая может привести к летальному исходу.
Профилактика спондилита
Чтобы предотвратить воспаление спондилита и деформационные изменения костно-мышечного корсета спины важно избегать малоподвижного образа жизни, правильно питаться и укреплять иммунитет, а также отказаться от вредных привычек (алкоголя, табакокурения), которые отрицательно влияют на организм.
Для исключения заражения специфическими инфекциями рекомендуется ежегодно проходить флюорографическое обследование легких для выявления туберкулеза на ранних стадиях, избегать незащищенных половых контактов, употребления наркотиков.
По возможности стараться избегать травм и проводить регулярные профилактические осмотры. При появлении дискомфорта или болей в спине, немедленно обращаться к специалисту за медицинской консультацией.
Источник

Дата публикации: 22.09.2018
Дата проверки статьи: 02.12.2019
Спондилит — группа хронических воспалительных заболеваний позвоночника, при которых снижается плотность костной ткани, формируются гнойные очаги и другие патологические проявления и, как следствие, возникают обширные деформации позвонков. Чаще всего спондилит имеет туберкулёзное происхождение, в остальных случаях его провоцируют другие бактерии, например, гонококк, бруцеллы, трепонема. Лечением заболевания занимается ортопед.
Спондилит возникает, когда ток крови приносит в позвоночник и суставы бактерии, которые попали в организм пациента. В 40 % случаев заболевание провоцируют микобактерии туберкулёза, реже — бруцелла, бледная трепонема, гонококк и другие микроорганизмы. В редких случаях патология бывает спровоцирована грибковым заболеваниям актиномикозом, ревматоидным спондилитом.
К предрасполагающим факторам относятся:
- врождённая предрасположенность;
- пониженный иммунитет;
- перенесенные травмы.
Методы диагностики
Для выявления спондилита в клинике ЦМРТ записывают жалобы пациента, проводят его на общий и биохимический анализы крови, инструментальные обследования, например, рентгенографию, компьютерную томографию и биопсию с дальнейшей микроскопией:
К какому врачу обратиться
При появлении общего недомогания, боли в спине и снижении подвижности, запишитесь на приём к терапевту. При выявлении спондилита врач привлечёт к дальнейшему лечению ортопеда и профильного специалиста для лечения первопричины болезни, например, венеролога.
Как лечить спондилит
На начальных стадиях спондилит хорошо поддается консервативному медикаментозному и физиотерапевтическому лечению. В запущенных случаях может потребоваться хирургическое вмешательство, которое можно пройти в клинике ЦМРТ:
При отсутствии своевременной врачебной помощи спондилит чреват сепсисом, парезам и параличем конечностей, дыхательной и сердечной недостаточностью, поражениями глазного яблока.
Регулярно проходите плановые осмотры у врача и лечите выявленные бактериальные инфекции.
Отзывы пациентов
Точность диагностики и качественное обслуживание — главные приоритеты нашей работы. Мы ценим каждый отзыв, который оставляют нам наши пациенты.
Панина Валентина Викторовна
Актриса, заслуженная артистка РСФСР
Узнала о вас в интернете — нужно срочно сделать МРТ.
И вот после спектакля я у вас. Мне очень понравились ваши сотрудники. Спасибо за внимание, доброжелательность и точность.
Пусть у вас всё будет так же хорошо на душе, как у меня сейчас, несмотря на все проблемы…
Будьте!!! Нам на радость! Ваша Панина В.В.
Открыть скан отзыва
Сергей Шнуров
Российский рок-музыкант, киноактёр, телеведущий и художник.
Ц. М. Р. Т. «Петроградский» спасибо!
Спасибо огромное за такое хорошее, професиональное обслуживание в вашей клинике. Приятно, комфортно! Прекрасные люди, прекрасные условия.
Открыть скан отзыва
Русанова
Хочу поблагодарить сотрудников за внимательное и доброжелательное отношение. Хорошо, что такая клиника есть хотя бы у Вас.
Открыть скан отзыва
Все очень грамотно, очень вежливое обслуживание. Буду рекомендовать эту клинику друзьям. Успехов!!!
Открыть скан отзыва
Кузнецов В.А.
Очень отзывчивый администратор. Вежливая, культурная, добрая.
Открыть скан отзыва
Храброва В.Е.
Выражаю большую признательность администратору Кристине и Ринату Чубарову за внимательное и доброжелательное отношение при проведении обследования желаю, чтобы было больше такого персонала, что в наши дни редкость.
Открыть скан отзыва
Выражаю огромную благодарность Екатерине Корневой за терпение, профессионализм, доброту и фантастическое отношение к пациентам.
Большое спасибо за консультацию и обследование… Очень вежливо, доступно и подробно объяснила ход и результат.
Источник
Анкилозирующий спондилит – это хроническая болезнь, которая сопровождается воспалением позвоночного столба. Его также называют болезнью Бехтерева и спондилоартритом.
Патология постоянно прогрессирует, а ее этиологические факторы остаются до настоящего момента времени неизвестными. Болезнь относится к группе спондилоартритов и становится причиной сращения межпозвонковых суставов с дальнейшим ограничением подвижности позвоночника.
Содержание:
- Что такое анкилозирующий спондилоартрит?
- Симптомы анкилозирующего спондилоартрита
- Симптомы поражения других органов
- Причины анкилозирующего спондилоартрита
- Диагностика
- Лечение анкилозирующего спондилоартрита
- Хирургическое лечение при болезни
- Осложнения и последствия
- Меры профилактики
Что такое анкилозирующий спондилоартрит?
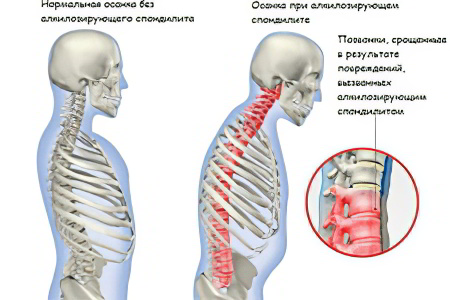
Анкилозирующий спондилоартрит – это системное заболевание, характеризующееся воспалением соединительной ткани с поражением суставов и связок позвоночного столба. Кроме перечисленных структурных элементов, могут страдать внутренние органы и периферические суставы. Патология имеет хроническое течение и все время прогрессирует. Итогом болезни является ограничение подвижности позвоночника и его деформация. В результате, человек становится инвалидом.
Первым это заболевание описал В. М. Бехтерев. Случилось это в 1892 году. В те годы анкилозирующий спондилоартрит называли «одеревенелостью позвоночника с искривлением».
Симптомы анкилозирующего спондилоартрита
Симптомы заболевания напрямую зависят от того, на какой стадии развития находится патология. Анкилозирующий спондилоартрит отличается хроническим течением, поэтому изменения в суставах и тканях происходят постоянно.
Стадии развития болезни Бехтерева:
Начальная стадия. В этот период появляются первые симптомы патологии.
Развернутая стадия. Симптомы болезни ярко выражены.
Поздняя стадия. В суставах происходят кардинальные изменения.
Симптомы ранней стадии
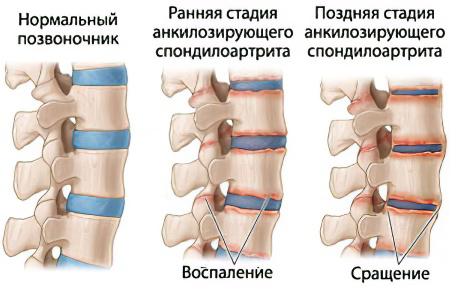
Примерно у 10-20% людей патология имеет скрытое течение и на ранней стадии развития ничем себя не проявляет.
В других случаях заболевание характеризуется следующим набором симптомов:
Боль в области крестца. Именно болезненные ощущения данной локализации становятся первым сигналом развивающейся патологии. Чаще всего боль сосредотачивается с одной стороны крестца, но может иррадиировать в бедро и в поясницу.
Скованность позвоночника. Она особенно заметна в утренние часы, после сна, либо после длительного времяпрепровождения в одной позе. В течение дня скованность пропадает, также избавиться от нее удается благодаря разминке. Отличительной характеристикой боли и скованности, возникающих при болезни Бехтерева является то, что эти ощущения усиливаются в состоянии покоя, а после физической активности пропадают.
Боль в грудной клетке. Она возникает из-за того, что поражению подвергаются реберно-позвоночные суставы. Усиливаются боли при попытке глубоко вдохнуть, а также во время кашля. Иногда люди путают такие болезненные ощущения с сердечными болями и с межреберной невралгией. Врачи рекомендуют пациентам не урезать глубину вдоха, не переходить на поверхностное дыхание.
Ухудшение настроения. Не все пациенты с болезнью Бехтерева страдают от упадка сил и от депрессии. Апатия развивается только у части больных.
Возникновение давящего чувства в груди. Оно появляется из-за ухудшения подвижности ребер. Люди с болезнью Бехтерева переходят на дыхание животом.
Опущение головы. Этот симптом возникает из-за того, что страдают суставы, а сам позвоночный столб деформируется.
Ограничение подвижности.
Симптомы поздней стадии
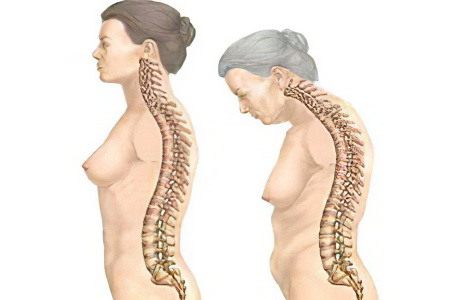
На поздней стадии развития болезни у человека возникают следующие симптомы:
Признаки радикулита. Они характеризуются сильными болями в позвоночнике, онемением мышц, их покалыванием. В области поражения снижается тактильная чувствительность, мышцы теряют тонус, становятся слабыми и атрофируются. Любые физические нагрузки приводят к усилению болей.
Нарушение кровоснабжения головного мозга. У человека возникают головные боли, они тупые, пульсирующие, чаще всего сосредоточены в затылочной области. Больной страдает от головокружения и шума в ушах, могут случаться зрительные нарушения. Ухудшение питания головного мозга может проявляться учащением сердцебиения, приливами жара, потливостью, раздражительностью, слабостью и повышенной утомляемостью.
Удушье. Приступы возникают из-за того, что подвижность грудной клетки ухудшается, увеличивается давление на легкие, оказываются пережатыми кровеносные сосуды.
Повышение артериального давления. Этот симптом развивается из-за того, что страдает кровоснабжение головного мозга, усиливается нагрузка на сосуды и сердце.
Деформация позвоночного столба. Его суставы окостеневают, что приводит к ухудшению их подвижности. Шейный отдел сильно выгибается вперед, а грудной отдел назад.
Симптомы поражения других органов
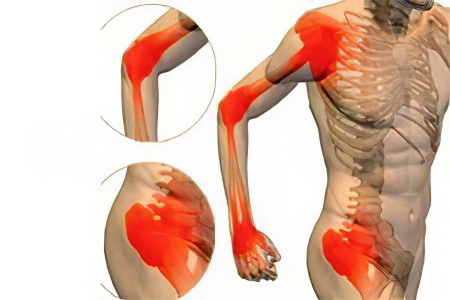
В зависимости от формы болезни, будут различаться симптомы анкилозирующего спондилита.
При ризомелической форме страдают тазобедренные суставы, поэтому симптомы патологии можно выделить следующие:
Окостеневание позвоночного столба.
Медленное нарастание патологических признаков.
Боль в области тазобедренных суставов. С одной стороны они будут болеть сильнее.
Иррадиация болей в бедро, пах, колени.
При периферической форме болезни страдают коленные суставы и суставы стопы.
Основные признаки нарушения:
В течение долгого времени человека беспокоят только те симптомы, которые касаются позвоночного столба.
Страдают от периферической формы болезни преимущественно подростки. Чем позднее развивается патология у человека, тем ниже риски поражения суставов.
Боли сосредотачиваются в коленях и в голеностопных суставах.
Суставы деформируются, перестают нормально выполнять свою функцию.
Скандинавская форма болезни проявляется такими симптомами, как:
Поражение мелких суставов стоп и кистей.
С течением времени суставы деформируются, ухудшается их подвижность.
Клиника скандинавской формы болезни напоминает ревматоидный артрит.
Причины анкилозирующего спондилоартрита
Несмотря на достижения современной медицины, точные причины болезни Бехтерева остаются неизвестными.
Врачи только делают предположения относительно того, из-за чего может развиваться патология:
Наследственная предрасположенность к развитию патологии. Как показывают наблюдения, от отца сыну болезнь Бехтерева передается в 89% случаев.
Перенесенные урогенитальные инфекции. Вероятность развития болезни Бехтерева повышается, если урогенитальная инфекция имеет хроническое течение, а человек не получает адекватной терапии.
Снижение иммунитета. Причины ослабления защитных сил организма могут быть самыми разнообразными. Чем слабее иммунитет, тем выше вероятность возникновения болезни Бехтерева.
Сначала при болезни Бехтерева поражается крестец и подвздошная область, а затем патология распространяется на другие суставы.
Диагностика
Чтобы выставить верный диагноз, больному потребуется пройти ряд исследований. Без комплексной диагностики определить болезнь Бехтерева не удастся.
К какому врачу обращаться?

Если у человека возникают симптомы, которые могут указывать на болезнь Бехтерева, ему нужно обратиться к таким специалистам, как:
Терапевт. Врач может заподозрить болезнь выставить предварительный диагноз. Для его уточнения потребуется сдача дополнительных анализов и посещение врачей более узкой специализации.
Вертебролог. Этот врач занимается болезнями позвоночника.
Ревматолог. Этот врач лечит ревматизм и другие патологии суставов.
Ортопед. Доктор этой специальности занимается выявлением и лечением болезней опорно-двигательного аппарата.
Инструментальное и лабораторное обследование
Для начала врач изучает анамнез пациента, выполняет его осмотр, пальпирует позвоночник и другие суставы, оценивает их подвижность.
Исследования, которые необходимо пройти для уточнения диагноза:
Рентгенография позвоночника.
МРТ позвоночника.
Сдача крови на общий анализ. У больного будет повышен уровень СОЭ и положительная реакция ДФА, что указывает на воспалительный процесс в организме. При этом ревматоидный фактор будет отсутствовать.
Анализ крови на антиген HLA-B27. Это исследование проводят в спорных случаях.
Наиболее информативными методами диагностики являются МРТ и рентгенография.
Лечение анкилозирующего спондилоартрита
Полностью вылечить болезнь Бехтерева не удастся. Однако если лечение было начато вовремя, то появляется возможность остановить ее прогрессирование, не допустить развития осложнений и обездвиживания больного. Пациенту назначают пожизненную терапию, которая не должна прерываться. Врача потребуется посещать системно. В противном случае патология будет прогрессировать.
Медикаментозное лечение

Препараты, которые используют для лечения болезни Бехтерева:
Нестероидные противовоспалительные средства: Кетопрофен, Диклофенак, Нимесулид, Мовалис, Ортофен, Кетопрофен, Сульфасалазин, Аэртал. Эти препараты являются основными в лечении болезни Бехтерева. Их применение позволяет улучшить самочувствие больного, уменьшить боль, устранить воспаление.
Стероидные противовоспалительные средства: Преднизолон, Дипроспан, Кеналог. Эти препараты позволяют быстро устранить воспаление. Их назначают только в том случае, когда НПВС не позволяют справиться с болью.
Иммуносупрессанты: Метотрексат, Азатиоприн, Хлорбутин. Их использование способствует подавлению иммунитета человека. Иммуносупрессанты назначают при аутоиммунных патологиях, к которым относят болезнь Бехтерева.
Иммуномодуляторы: Вобэнзим. Эффект от использования иммуномодуляторов сводится к купированию воспаления при аутоиммунных патологиях.
Миорелаксанты: Мидокалм, Сирдалуд. Прием препаратов способствует расслаблению мышц, уменьшению болей, стимуляции кровоснабжения пораженных тканей, общему улучшению самочувствия.
Хондропротекторы: Терафлекс, Румалон, Глюкозами. Эти препараты способствуют восстановлению поврежденных тканей.
Сосудистые препараты: Пентоксифиллин, Трентал. Их использование позволяет нормализовать питание тканей, пораженных болезнью.
Ремикейд (Инфликсимаб). Этот препарат относится к иммунодепрессантам последнего поколения, который был изобретен благодаря генной инженерии. Его использование позволяет купировать воспаление в суставах и не допустить окостенения их тканей.
Лечение стволовыми клетками. Такая терапия отличается повышенной эффективностью, если проводят ее на ранних стадиях развития болезни и в сочетании с кинезитерапией. Лечение стволовыми клетками позволяет не допустить окостенения позвоночника, восстановить подвижность суставов, не дать патологическому процессу распространиться на внутренние органы. Лечение будет длительным и сложным, стойкой ремиссии удается добиться у 50% пациентов.
Немедикаментозное лечение
Само по себе немедикаментозное лечение не позволит добиться положительного эффекта, но в сочетании с лекарственной коррекцией и кинезитерапией результат не заставит себя ждать.
Методы, которые могут быть реализованы при болезни Бехтерева:
Физиотерапевтическое воздействие на организм. Больным может быть показана магнитотерапия, лечение ультразвуком, бальнеотерапия, прием бишофитных, хлоридно-натриевых и сероводородных ванн.
Рентгенотерапия. Такое лечение предполагает оказание воздействие рентгеновских лучей на область поражения.
Массаж. Он показан после достижения стойкой ремиссии. Воздействовать на позвоночник нужно правильно, выполнять процедуру разрешено только профессионалу. В противном случае можно навредить человеку.
ЛФК. Больной должен заниматься адаптированными видами спорта. Комплекс составляют в индивидуальном порядке. Ежедневное выполнение упражнений позволит не допустить окостеневания тканей и поддерживать работоспособность позвоночного столба.
Кинезитерапия – это лечение дыхательными техниками и движением.
Выполнение упражнений в бассейне. Прежде чем приступать к плаванию, нужно проконсультироваться с доктором.
Выполнение гимнастических упражнений на специальных подвесках.
Видео: реальная история из жизни:
Если Вы узнали себя в этом видео или ощущаете схожие симптомы в молодом возрасте, обязательно обратитесь к ревматологу для консультации!
Хирургическое лечение при болезни
К хирургическому вмешательству прибегают на последних стадиях развития патологии, когда у больного развился анкилоз, то есть движения суставом невозможны.
Выпрямление позвоночника
У пациента с прогрессирующим анкилозирующим спондилитом позвоночник согнут вперед, движения в нем значительно ограничены. Это тяжелое осложнение, которое делает больного беспомощным. Благодаря развитию медицины окостеневание тканей позвоночника встречается все реже, так как патологию обнаруживают на ранних стадиях развития. Тем не менее, такие случаи не исключены и больным требуется операция.
К хирургическому вмешательству готовят пациентов, которые не могут поднять голову из-за искривления позвоночника. Они страдают от сильных болей, их не удается купировать с помощью лекарственных средств. Кроме того, у больных диагностируют нарушения в работе сердца, легких и других внутренних органов. В патологический процесс вовлекаются суставы.
Во время операции врач удаляет позвонки, в которых имеются клиновидные разрастания. Такая манипуляция позволяет разогнуть позвоночник. Реабилитация после вмешательства продолжительная и занимает несколько месяцев. В этот период больному необходимо носить корсет из гипса. Пациент обязательно должен заниматься специально разработанными упражнениями.
Эндопротезирование суставов
Если позвонки сильно повреждены, то их нужно удалять и заменять протезом. Чаще всего таким больным требуется эндопротезирование коленных и тазобедренных суставов.
Осложнения и последствия
К осложнениям болезни Бехтерева относят:
Поражение сердца и аорты. Человек страдает от сильной одышки, от болей в груди и нарушений в работе сердца.
Амилоидоз. У пациента страдают почки, может развиться органная недостаточность.
Пневмония, туберкулез. Эти патологии развиваются из-за того, что подвижность грудной клетки сильно ограничивается.
Чтобы не допустить развития осложнений, нужно вовремя начинать лечение.
Меры профилактики

Рекомендации по профилактике болезни Бехтерева, которые дают врачи:
Заниматься спортом.
Укреплять иммунную систему.
Принимать витамины.
Беречь позвоночник от травм.
Спать на жесткой поверхности.
Следить за осанкой.
Регулярно посещать врача для прохождения планового осмотра.
Соблюдение этих несложных правил позволит свести риски развития патологии к минимуму.
Автор статьи: Волков Дмитрий Сергеевич | к. м. н. врач-хирург, флеболог
Образование:
Московский государственный медико-стоматологический университет (1996 г.). В 2003 году получил диплом учебно-научного медицинского центра управления делами президента Российской Федерации.
Наши авторы
Источник
