Стафилококк в позвоночнике лечение


Многие годы пытаетесь вылечить СУСТАВЫ?
Глава Института лечения суставов: «Вы будете поражены, насколько просто можно вылечить суставы принимая каждый день…
Читать далее »
Содержание:
- Причины
- Классификация
- Симптомы
- Диагностика
- Лечение
- Режим и иммобилизация
- Медикаментозные средства
- Хирургические методы
- Физиотерапия
- Осложнения
- Профилактика
Причины
Дисцит вызывается патогенными бактериями. Среди возбудителей наиболее часто встречается:
- Золотистый стафилококк.
- Синегнойная палочка.
- Гемофильная палочка.
- Эпидермальный стафилококк.
- Кишечная палочка.
Микроорганизмы попадают в хрящевую ткань либо с током крови, либо путем прямого контакта.
Вне зависимости от причины возникновения необходимо как можно быстрее начать лечение. Иначе возможны тяжелые осложнения, и даже гибель пациента вследствие общего заражения крови.
Классификация
Дисциты классифицируют в зависимости от пути проникновения инфекции к очагу поражения. Выделяют следующие виды.
- Инфекционный. В этом случае заражение происходит прямым путем во время проведения хирургических вмешательств.
- Септический. При этом виде дисцита бактерии заносятся в диск из другого очага инфекции вместе с током крови. Это наиболее редкий вид дисцита.
- Остеомиелитный. Источником инфекции в данном случае служит очаг воспаления в костной ткани.
- Поясничный дисцит. Особенностью этого вида является то, что инфекция не выходит за пределы поясничного отдела позвоночника.
- Идеопатичекий. Это дисциты с неизвестной причиной возникновения.
Симптомы
Дисцит начинается достаточно ярко. Начальные симптомы заболевания:
- Боли в месте пораженного позвонка. Интенсивная боль как правила отдает в бедро, голень, зону промежности, в брюшную полость. Движения в позвоночнике значительно усиливают боль. Болевые проявления носят стойкий характер и не проходят в течение 3-4 недель.
- Ухудшается общее состояние. Аппетит снижается, возникает слабость, повышенное потоотделение.
- Повышение температуры тела. Как правило, температура поднимается до высоких цифр и сопровождается ознобом.
При осмотре пациента обнаруживается повышенные тонус ближайших к очагу воспаления мышц спины, в ряде случаев болезненность при их пальпации.
Диагностика
Для диагностики используют инструментальные и лабораторные методы исследования.
- Рентгенологическое исследование. На ранних этапах малоинформативно. Очаг поражения позвоночника возможно выявить после двух недель от возникновения болей.
- Компьютерная томография (КТ) и магнитно-резонансная томография (МРТ). Это наиболее часто применяемые методы диагностики. Они позволяют выявить локализацию очага инфекции и определить наличие или отсутствие осложнений.
- Лабораторные исследования. Общий анализ крови. Выявляются неспецифические признаки воспалительного процесса: повышение СОЭ, увеличивается лейкоцитов со сдвигом лейкоцитарной формулы влево.
- Посевы. Важное значение для терапии имеет получение прямых посевов путем чрескожной биопсии на уровне пораженного диска. Это дает возможность выявить возбудителя, определить его чувствительность к антибиотикам и наиболее эффективно подобрать лечение. При гематогенном пути заражения возбудителя можно высеять из крови.
Лечение
При своевременном квалифицированном лечении прогноз заболевания благоприятный.
В лечении дисцитов используются следующие методы:
Режим и иммобилизация
Первые 2 недели больному назначается строгий постельный режим. При этом позвоночник фиксируют в строго физиологическом положении с помощью индивидуально подобранного жесткого корсета либо 8-образной шины.
Иммобилизация позволяет наиболее быстро избавить пациента от боли. По истечении 2 недель двигательный режим постепенно расширяется, но больной продолжает носить корсет еще 8 недель.
Медикаментозное лечение
Антибактериальные средства является обязательным при любом виде дисцита. Как правило, препараты назначаются еще до получения данных посева, чтобы не допустить прогрессирования заболевания и развития осложнений. Назначаются антибиотики широкого спектра действия. Чаще всего используют цефалоспорины 3 поколения:
- Цефтриаксон.
- Цефотаксим.
После получения данных посева микрофлоры антибиотик меняют. Начинают терапию с внутривенного или внутримышечного введения препарата. Антибиотики в таблетках можно принимать нормализации температуры тела.
Нестероидные противовоспалительные средства. Эти препараты применяют с целью купирования болевого синдрома и снятия воспаления. Используют:
- Нимесулид.
- Ибупрофен.
- Найз.
Хирургическое вмешательство
Оперативное лечение требуется не более 20% пациентов. Такая необходимость возникает при появлении следующих осложнений:
- Формирование абсцесса.
- Сужение спинномозгового канала.
- Сдавление нервных корешков, ведущее к синдрому «конского хвоста».
- Необходимость стабилизации позвонков (возникает редко)
Физиотерапия
Эти методы применяют только после снятия всех воспалительных процессов и нормализации температуры тела.
Наиболее часто применяется
- Магнитотерапия.
- Элекрофорез с гидрокортизоном.
На этапе реабилитации применяется лечебная физкультура с целью восстановления мышечно-связочного аппарата после иммобилизации.
НАШИ ЧИТАТЕЛИ РЕКОМЕНДУЮТ!
Для лечения суставов наши читатели успешно используют СустаЛайф. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Осложнения
Своевременное лечение заболевания приводит к выздоровлению пациента без каких-либо неблагоприятных последствий. Если лечение не начато вовремя может сформироваться очаг нагноения в хрящевой ткани диска (абсцесс). Это может привести к таким серьезным осложнениям как:
- Сдавление корешков нервов и развитие онемения и паралича нижних конечностей.
- Синдром «конского хвоста» — нарушение функций тазовых органов, недержание мочи и кала.
- Общее заражение крови и развитие сепсиса.
Профилактика
Профилактические мероприятия можно разделить на 2 группы.
Тщательное соблюдение методов асептики во время любых хирургических манипуляций.
Укрепление иммунитета и поддержание здоровья позвоночника. Для этого необходимо:
- Сбалансированное питание, прием витаминов.
- Ведение активного образа жизни.
- Специальные упражнения для мышц и связок спины.
- Своевременное лечение всех очагов хронической инфекции в организме.
Разрушение костной ткани – признак, указывающий на ярко выраженную патологию в организме, которая может негативно влиять на протекание сопутствующих заболеваний. В медицине этот процесс известен, как деструкция кости. В процессе деструкции (разрушения) нарушается целостность костной ткани, которая замещается такими патологическими образованиями, как опухолевые разрастания, липоиды, дегенеративные и дистрофические изменения, грануляции, гемангиомы тел позвонков. Такое состояние приводит к снижению плотности костей, увеличению их ломкости, деформации и полному разрушению.
Характеристика деструкции кости
Деструкция – это процесс разрушения структуры кости с ее заменой опухолевой тканью, грануляциями, гноем. Разрушение кости только в редких случаях проходит ускоренными темпами, в большинстве случаев этот процесс достаточно продолжительный. Часто деструкцию путают с остеопорозом, но, несмотря на неизменный факт разрушения, эти два процесса имеют существенные отличия. Если при остеопорозе костная ткань разрушается с замещением элементами, сходными с костью, то есть кровью, жиром, остеоидной тканью, то при деструкции происходит замещение патологической тканью.
Рентгенограмма – метод исследования, позволяющий распознать деструктивные изменения кости. В этом случае, если при остеопорозе на снимках можно заметить разлитые пятнистые просветления, не имеющие четких границ, то деструктивные очаги будут выражены в виде дефекта кости. На снимках свежие следы деструкции имеют неровные очертания, в то время как контуры старых очагов, наоборот, выглядят плотными и ровными. Разрушения костной ткани не всегда протекают одинаково, они отличаются формой, размерами, контурами, реакцией окружающих тканей, а также наличием внутри деструктивных очагов теней и количеством очагов.
В человеческом организме часто отмечается деструкция кости зуба, тел позвонков и других костей в результате неправильного питания, несоблюдения гигиены, развития гемангиомы, других сопутствующих заболеваний.
Почему разрушается кость зуба?
Заболевания зубов относятся к патологии, которая сопровождается разрушением костной ткани. Среди разных заболеваний зуба, вызывающих деструктивные изменения костной ткани, самыми распространенными считаются пародонтоз и пародонтит.
При пародонтите происходит разрушение всех тканей пародонта, включая десну, костную ткань альвеол, непосредственно пародонт. Развитие патологии вызывает патогенная микрофлора, которая попадает в бляшку зуба и десну, окружающую его. Инфекция кроется в зубном налете, где обитают грамотрицательные бактерии, спирохеты и другие микроорганизмы.
Активность негативной микрофлоры провоцируют следующие факторы:
- проблемы с прикусом;
- вредные привычки;
- протезирование зуба;
- неправильное питание;
- укорочение уздечки языка и губ;
- несоблюдение гигиены ротовой полости;
- кариозные полости, расположенные около десен;
- нарушения межзубных контактов;
- врожденные патологии пародонта;
- общие заболевания.
Все вышеперечисленные факторы являются причинами развития пародонтита и способствуют активизации патогенной микрофлоры, что особенно негативно сказывается на прикреплении зуба к десне.
Процесс разрушения зуба при пародонтите
Пародонтит – заболевание, при котором происходит разрушение соединений ткани зуба и десны с образованием пародонтального кармана.
Патология вызывает деструктивные изменения костных тканей пародонта и альвеолярных отростков. Развитие острой формы заболевания вызывают ферменты, негативно влияющие на межклеточную связь эпителия, который становится чувствительным и проницаемым. Бактерии вырабатывают токсины, которые наносят вред клеткам, основному веществу, соединительнотканным образованиям, при этом развиваются гуморальные иммунные и клеточные реакции. Развитие воспалительного процесса в десне приводит к разрушению кости альвеол, образованию серотонина и гистамина, которые воздействуют на клеточные мембраны сосудов.
Пародонтальный карман образовывается в результате разрушения эпителия, который прорастает в соединительные ткани, расположенные уровнем ниже. При дальнейшем прогрессировании болезни соединительная ткань вокруг зуба начинает постепенно разрушаться, что одновременно приводит к формированию грануляции и деструкции костной ткани альвеол. Без своевременного лечения конструкция зуба может полностью разрушиться, что повлечет за собой постепенную потерю всех зубов.
Деструктивные изменения позвоночника
Деструкция кости – это опасный процесс, дальнейшее развитие которого необходимо предупредить при первых признаках патологии. Деструктивные изменения затрагивают не только костную ткань зуба, без соответствующего лечения они могут распространяться и на другие кости в организме. Например, в результате развития спондилита, гемангиомы деструктивные изменения затрагивают позвоночник в целом или позвонковые тела в отдельности. Патология позвоночника может привести к нежелательным последствиям, осложнениям, частичной или полной потере подвижности.
Спондилит – заболевание, хронически воспалительного характера, является разновидностью спондилопатии. В процессе развития болезни отмечается патология тел позвонков, их разрушение, что грозит деформацией позвоночника.
Встречается специфический и неспецифический спондилит. Специфический спондилит вызывают разные инфекции, которые попадают в кровь и с ее помощью разносятся по всему организму, поражая на своем пути кости и суставы. К инфекционным возбудителям относятся микробактерии:
- туберкулеза;
- сифилиса;
- гонорейный гонококк;
- кишечные палочки;
- стрептококк;
- трихомонада;
- золотистый стафилококк;
- возбудители оспы, тифа, чумы.
Иногда недуг могут спровоцировать грибковые клетки или ревматизм. Неспецифический спондилит встречается в виде гематогенного гнойного спондилита, болезни Бехтерева или анкилозирующего спондилоартроза.
Независимо от причины развития заболевания, к лечению необходимо приступать сразу после диагностики.
Спондилит – причина развития деструкции тел позвонков
При туберкулезном спондилите отмечается поражение тел позвонков шейного и грудного отдела. Патология приводит к развитию одиночных гнойных абсцессов, порезов, часто необратимому параличу верхних конечностей, образованию горба остроконечной формы, деформации грудной клетки, воспалению спинного мозга.
При бруцеллезном спондилите отмечается поражение тел позвонков поясничного отдела. На рентгеновских снимках отмечается мелкоочаговая деструкция костных тел позвонков. Для диагностики применяют серологическое исследование.
Сифилитический спондилит — редкая патология, поражающая шейные позвонки.
При тифозной форме патологии происходит поражение двух смежных тел позвонков и соединяющего их межпозвоночного диска. Процесс разрушения в груднопоясничном и пояснично-крестцовом секторе происходит быстро, при этом образуются множественные гнойные очаги.
НАШИ ЧИТАТЕЛИ РЕКОМЕНДУЮТ!
Для лечения суставов наши читатели успешно используют СустаЛайф. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Поражение надкостницы тел позвонков в грудном отделе происходит при поражении актиномикотическом спондилите. При развитии патологии образовываются гнойные очаги, точечные свищи, отмечается выделение белесых веществ, разрушение костной ткани.
В результате травмы позвоночника может развиться асептический спондилит, при котором отмечается воспаление тел позвоночника. Патология опасна тем, что может протекать длительное время бессимптомно. В этом случае пациенты о деструкции позвоночника могут узнать с опозданием, когда позвонок приобретет клиновидную форму, а в позвоночнике возникнут очаги некроза.
Что собой представляет гемангиома позвоночника?
Деструкция – патология, которая может поражать как мягкие ткани, так и кости, у пациентов часто наблюдаются гемангиомы тел позвонков.
Гемангиома – опухолевое новообразование доброкачественного характера. Развитие гемангиомы может наблюдаться у человека независимо от возраста. Часто патология встречается у детей вследствие неправильного развития кровеносных сосудов в эмбриональном периоде.
Обычно явных нарушений со стороны новообразовавшейся опухоли не отмечается, поскольку она не проявляется какими-либо симптомами, но это зависит от ее размеров и места локализации. Дискомфорт, некоторые нарушения в работе внутренних органов, разные осложнения может вызвать развитие гемангиомы в ушной раковине, почках, печени и других органах.
Несмотря на то, что опухоль является доброкачественным новообразованием, у детей отмечается ускоренный ее рост в ширину и глубину мягких тканей без метастазирования. Встречаются гемангиомы слизистой оболочки, внутренние и костных тканей (вертебральная гемангиома).
Гемангиомы тел позвонков у детей встречаются крайне редко. Развиваются они в результате врожденной неполноценности структуры кровеносных сосудов. Когда на пораженный позвонок припадает повышенная нагрузка, возникает кровоизлияние, активирующее работу клеток, разрушающих костную ткань, так происходит деструкция тел позвонков. В месте поражения образовываются тромбы (сгустки крови), а на месте разрушенной ткани кости появляются новые сосуды, опять неполноценные. При новой нагрузке на поврежденный участок позвоночника они снова лопаются, происходит кровоизлияние. Все эти процессы один за другим приводят к образованию гемангиомы тел позвонка.
Лечение гемангиомы
У детей чаще всего встречается гемангиома внешних покровов, чем внутренних органов или позвоночника. Зависимо от структуры опухоли, патология бывает:
- простой;
- кавернозной;
- комбинированной;
- смешанной.
Опухолевое новообразование никак не влияет на дальнейшее развитие ребенка, выглядит как косметический дефект. Но поскольку опухоли свойственно быстро разрастаться, врачи рекомендуют все время следить за ее состоянием, в случае ее активного роста, потребуется немедленное лечение. Для этих целей используется:
- криодеструкция;
- склерозирование;
- прижигание;
- хирургическое вмешательство.
Одним из самых эффективных методов считается криодеструкция – удаление капиллярных поверхностных гемангиом, которые у детей встречаются чаще всего. Этот метод можно применять при активном росте опухоли. Нельзя его использовать для лечения кавернозных или комбинированных гемангиом, поскольку на коже могут остаться следы уродливых рубцов. Криодеструкция – способ удаления опухоли с применением жидкого азота, который разрушает ее структуру. Для полного удаления новообразования необходимо пройти три сеанса лечения, после чего поврежденные кожные ткани начнут заново восстанавливаться.
Деструктивные изменения костных тканей – патология, требующая своевременной диагностики и правильного лечения. Такой подход к патологии поможет избежать многих заболеваний костной системы и осложнений в будущем.
2016-03-23
Источник
Инфекционные заболевания позвоночника могут иметь совершенно разную природу и возникать, как спонтанно образованным самостоятельным очагом, или же как осложнение уже имеющегося заболевания. К счастью, инфекции позвоночника встречаются довольно редко, особенно в развитых странах.
Тем не менее, во всех случаях это – серьезное заболевание, угрожающее здоровью и жизни больного, которое необходимо правильно лечить.
Причины возникновения инфекций позвоночника – кто в группе риска?
Есть определённые предпосылки, которые несут в себе риск инфицирования позвоночника и развития инфекции в его структурах.
Группы людей, у которых чаще возникают инфекционные заражения позвоночника:
- Имеющие избыточный вес, страдающие ожирением.
- Лица с сахарным диабетом, с другой эндокринной патологией.
- Люди с неправильным питанием, недоеданием.
- Имеющие вредные привычки – курение, наркомания, алкоголизм.
- Лица, страдающие артритом.
- Перенесшие операции или какие-либо манипуляции в области позвоночника, люмбальные пункции.
- Хирургические вмешательства вследствие других заболеваний. Особенно, если впоследствии отмечались воспаления или инфицирование хирургических ран.
- Люди, перенесшие трансплантацию органов.
- С состоянием иммунодефицита – СПИД, состояние после радиологического лечения или химиотерапии при онкологии.
- Лица, страдающие онкологическими заболеваниями.
- Перенесшие инвазивные урологические процедуры.
- Имеющие какие-либо воспалительные или инфекционные заболевания (особенно туберкулез, сифилис).
Чаще всего возбудителем инфекционных поражений позвоночника является золотистый стафилококк (Staphylococcusaureus). В последнее время специалисты отмечают рост инфекций позвоночника под воздействием грамотрицательных бактерий, из которых наиболее часто при данном заболевании выделяется синегнойная палочка (Pseudomonas).
Комментарий Кравченко Бориса Сергеевича, хирурга, врача ультразвуковой диагностики:
Также болевые ощущения в области позвоночника могут указывать на менингит или миелит.
Помимо этого, и внутренние органы таким образом могут свидетельствовать о том, что с ними не все в порядке.
Например, часто боль в поясничном отделе говорит о воспалении половой системы, придаточных органов или недугах толстой кишки. И это — лишь небольшой перечень возможных отклонений.
Поэтому при болях в спине настоятельно рекомендую пройти необходимые обследования и не затягивать с лечением, если оно потребуется.
Признаки и симптомы инфекционного поражения позвоночника – план диагностики
Инфекционный процесс, возникающий в тканях позвоночника или около него, очень часто «маскируется» под другие заболевания, поэтому важность своевременной и правильной диагностики трудно переоценить.
Симптомы инфекции позвоночника могут иметь отношения к различным её видам, но всё же есть различия, которые зависят от конкретной инфекции.
Что должно насторожить?
-
 Сильные и постоянные боли в области спины. Особенно, когда они возникают сами по себе, а не как последствие травм или ушибов области позвоночника. Однако стоит помнить, что очень часто боли при инфекции позвоночника отсутствуют или носят непродолжительный, стертый характер.
Сильные и постоянные боли в области спины. Особенно, когда они возникают сами по себе, а не как последствие травм или ушибов области позвоночника. Однако стоит помнить, что очень часто боли при инфекции позвоночника отсутствуют или носят непродолжительный, стертый характер. - Повышения температуры может не быть (лихорадка бывает лишь у 25% заболевших), но в некоторых случаях держится температура до 37,5 градусов без симптомов ОРВИ, простуды. При остром инфекционном процессе температура тела может повышаться до 39-40 градусов.
- Общее недомогание, вялость, сонливость, слабость.
- Иногда отмечается ригидность шейного отдела позвоночника.
- Симптомы интоксикации встречаются лишь в некоторых случаях.
- Признаки воспаления ран после операции, истечение серозного или гнойного содержимого из них.
- Покраснение отдельных участков кожи над позвоночником.
- Утрата чувствительности на отдельных участках тела, ощущение онемения, мурашек в руках и ногах.
- В запущенных случаях больной может потерять контроль над дефекацией и мочеиспусканием.
- Без лечения и при быстром прогрессировании заболевания могут возникать судороги и параличи.
Как видно из списка симптомов, признаков, с точностью указывающих именно на инфекционный процесс в позвоночнике, нет. Именно поэтому как можно раньше необходима точная диагностика, позволяющая выявить природу возникших стертых симптомов.
Лабораторные исследования:
- Общий анализ крови
При воспалении и инфекционном поражении позвоночника в большинстве случаев будет повышена СОЭ. Лейкоцитоз в начале болезни отмечается только у 30% заболевших.
- Посев крови на определение возбудителя.
- Лабораторное исследование тканей, содержимого из ран, абсцессов, взятых при помощи биопсии или пункций, на предмет выявления возбудителя заболевания.
Диагностические методы:
- Рентген позвоночника
Рентгенография показывает обычно сужение промежутков между позвонками, участки повреждения костной ткани – эрозия, деструкция (которые, однако, могут не присутствовать в самом начале заболевания, а появятся гораздо позже)
- Магнитно-резонансная томография
При помощи МРТ можно точно диагностировать заболевание и определить область, который затронут патологическим процессом.
- Компьютерная томография
Этот метод используется сейчас реже, чем МРТ. Однако к нему прибегают, когда у больного отмечаются очень сильные боли в спине, и из-за них МРТ проводить проблематично.
Итак, наиболее результативными диагностическими мерами являются анализ крови на реакцию оседания эритроцитов (СОЭ) и МРТ позвоночника.
Виды инфекционных заболеваний позвоночника – особенности диагностики и лечения
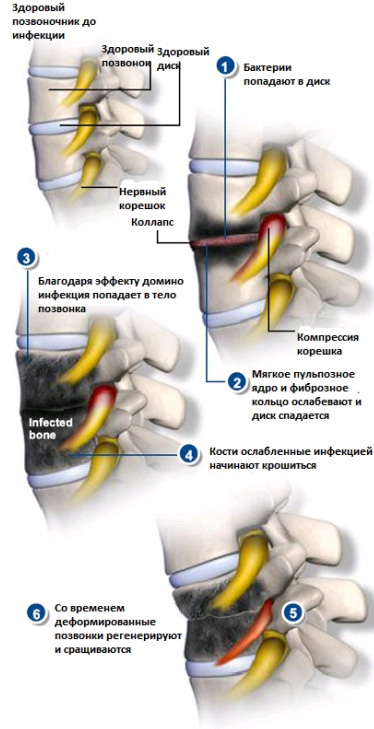
Дисцит
Это – инфекционно-воспалительное поражение диска между позвонками. Чаще всего диагностируется у пациентов детского возраста.
Причина дисцита в подавляющем большинстве случаев остается не выявленной, но большинство специалистов утверждают всё-таки об инфекционной природе заболевания.
- Частым спутником дисцита является боль в спине. Маленькие дети могут отказываться ходить и двигаться. На диагностических мероприятиях ребенок откажется сгибаться или наклоняться из-за сильной боли.
- Тем не менее, температура тела при дисците очень часто остается в пределах нормы, не замечается также лихорадка или признаки интоксикации.
- На рентгенограмме дисцит проявит себя расширением тканей позвоночника. В боковой проекции может быть заметна эрозия концевых пластин на смежных позвонках.
- Как правило, СОЭ в анализе крови будет увеличено.
- Компьютерная томография или МРТ позволят выявить точную локализацию поражения.
- Биопсия для выявления возбудителя заболевания выполняется, если известно, что больной употреблял наркотики внутривенно, или же если заболевание возникло после хирургических или медицинских манипуляций. В других случаях чаще всего возбудитель – золотистый стафилококк.
Лечение дисцита:
- Большинство специалистов сходятся во мнении, что в лечении этого заболевания необходима иммобилизация. Как правило, выполняют гипсовую иммобилизацию.
- Необходима также терапия антибиотиками.
Остеомиелит позвоночника
Инфекционное поражение при данном заболевании затрагивает костные ткани позвонков. Возбудителями остеомиелита позвоночника могут быть и грибки, и бактерии – в этих случаях говорят о бактериальном или пиогенном остеомиелите.
В ряде случаев остеомиелит позвоночника вторичен, когда это — последствия других инфекционных процессов в организме больного, при которых возбудитель заносится в ткани позвоночника гематогенным путем. Как правило, нарастание симптомов очень длительно по времени – от начала заболевания до его диагностирования проходит иногда от 3 до 8 месяцев.
- Остеомиелит позвоночника почти всегда сопровождается болями в спине, часто – очень сильными. Со временем боль увеличивает интенсивность и становится постоянной, не проходит даже в состоянии покоя, в положении лежа.
- Как правило, остеомиелит позвоночника проявляется повышением температуры тела.
- В анализе крови можно увидеть повышение СОЭ и лейкоцитоз.
- При прогрессировании заболевания у больного может развиться нарушение мочеиспускания.
Неврологические симптомы при остиомиелите позвоночника возникают, когда в значительной степени оказываются пораженными костные ткани позвонков, с их распадом и деструкцией.
Возбудителем остиомиелита позвоночника чаще всего является золотистый стафилококк.
Лечение остиомиелита позвоночника:
- Длительный период интенсивной терапии антибиотиками. Как правило, в течении полутора месяцев больному вводят антибиотики внутривенно, а затем в течение следующих полутора месяцев – перорально.
- При туберкулезном поражении и при некоторых других инфекциях позвоночника для лечения остеомиелита иногда требуется оперативное вмешательство.
Эпидуральный абсцесс
Это – гнойный воспалительный процесс в пространстве над твердой оболочкой спинного мозга. Гнойные массы могут инкапсулироваться и сдавливать нервные корешки. Кроме этого, возникает и расплавление самих нервных структур и окружающих тканей, что приводит к необратимым последствиям, выпадению некоторых функций, напрямую угрожает здоровью и жизни больного.
В самом начале заболевания симптомы могут быть незначительные. Может появляться покалывание в месте воспаления или в конечностях по ходу нервных корешков, слабость.
Для того, чтобы заподозрить эпидуральный абсцесс, специалист должен осмотреть спину и определить, нет ли асимметрии, отека, местных выпячиваний, очаговых покраснений кожи. Специалист должен проверить также неврологический статус больного.
- У больного берут образец крови для определения СОЭ (при эпидуральном абсцессе этот показатель будет увеличен), а также для посева – на определение возбудителя.
- МРТ покажет наличие компрессии участков спинного мозга, жидкости в паравертебральном пространстве, остеомиелита и участков разрушения котных тканей, если они имеются. При эпидуральном абсцессе МРТ является самым результативным и точным методом диагностики.
Лечение абсцесса:
- Операция по всткрытию абсцесса и удалению пораженных тканей, если у больного появился стойкий неврологический статус, а боли не купируются даже сильными обезболивающими средствами.
- Дренирование раны.
- Антибиотикотерапия.
Послеоперационные инфекционные поражения позвоночника
При операциях на позвоночнике сегодня всё чаще используют жесткие металлические фиксаторы, обеспечивающие иммобилизацию позвоночного столба в послеоперационный период и более быстрое сращение поврежденных костных тканей.
Но фиксаторы – это, по сути, импланты, которые для организма чужеродны. Очень часто происходит инфицирование зон, где установлены фиксаторы, даже несмотря на антибиотикотерапию.
Инфицирование позвоночника и тяжесть протекания этого осложнения зависят от состояния человека, наличия у него других заболеваний.
Симптомами послеоперационной инфекции являются появление болей в зоне выполненной операции, выделения из хирургических ран, припухлость и покраснение тканей в месте операции, образование гематом или абсцессов.
На возникшее инфекционное поражение организм больного может ответить повышением температуры – от субфебрильной до очень высокой, слабостью, симптомами интоксикации.
- Повышенный показатель СОЭ, лейкоцитоз в анализе крови.
Лечение послеоперационного инфицирования позвоночника:
- Проводят диагностическое оперативное вмешательство для визуализации процесса, с одновременной санацией хирургической раны.
- Хирургическое дренирование раны.
- Введение антибиотиков в рану.
- Терапия антибиотиками широкого спектра действия.
Наиболее часто послеоперационное инфицирование позвоночника бывает вызвано золотистым стафилококком.
Туберкулезный спондилит (болезнь Потта)
Очень часто туберкулезное инфицирование позвоночника протекает скрыто у больного туберкулезом. Заражение происходит из первичного очага в мочеполовой системе или легких.
Туберкулезное поражение позвоночника проявляется вначале незначительными, со временем усиливающимися болями в зоне воспаления. Иногда от начала инфицирования до точной постановки диагноза может пройти несколько месяцев.
Чаще всего туберкулезное инфицирование поражает грудной отдел позвоночника, затем распространяясь на пояснично-крестцовый или шейно-грудной отделы.
Клиническая картина и неврологический статус при туберкулезном инфицировании позвоночника не отличается от любого другого инфекционного поражения.
От других поражений позвоночника, вызванных инфекцией, туберкулезный спондилит отличается наличием нестабильности позвоночника и смещением позвонков, это обусловлено поражением связок и задних элементов позвонков. При запущенном заболевании у больного появляется так называемая триада Потта: абсцесс на позвоночнике, горб в грудном отделе вследствие сильного искривления позвоночного столба, потеря чувствительности, или частичный или полный паралич верхних, нижних конечностей ниже зоны поражения.
Диагностика основывается на:
- Изучении анамнеза – наличие туберкулеза у больного.
- Как правило, анализ крови при туберкулезном спондилите не показателен – обычно СОЭ не более 30.
- Рентгенография поможет визуализировать очаги воспаления на передних углах тел соседних позвонков, скопление жидкости в паравертебральном пространстве с отслойкой передней продольной связки, изменения в тканях дужек позвонков, мягких тканях вокруг позвоночного столба.
- МРТ или КТ поможет выявить точную локализацию очага воспаления или абсцесс.
Лечение:
- Прежде всего, против возбудителя – этиотропная терапия.
- Противовоспалительная терапия, витаминотерапия.
- При абсцессах, большом натеке с компрессией спинного мозга и нервных корешков – хирургическое лечение.
Бруцеллезный спондилит
Заражение происходит от употребления в пищу продуктов от зараженных животных или от контакта в ними. Инкубационный период может быть до 2 месяцев, после чего у больного возникают лихорадка, повышение температуры тела, кожные высыпания.
Заболевание поражает опорно-двигательный аппарат, в результате чего возникают множественные очаги нагноений в мышцах, суставах, связках, в том числе и в позвоночнике.
Симптомы заболевания могут начинаться появлением болей в пояснице и крестце, усиливающимися при любой нагрузке, при вставании, ходьбе, прыжках.
Диагностика:
- Изучение анамнеза – наличие бруцеллеза у больного, подтвержденное лабораторными исследованиями.
- Для определения зоны повреждения позвоночника выполняются рентгенография, МРТ или КТ.
Лечение:
- Антибиотикотерапия.
- Противовоспалительная терапия, обезболивающие препараты.
- Лечебная физкультура.
- Санаторно-курортное лечение в периоде реабилитации.
Источник
