Вентральные доступы к позвоночнику

Показания
У подростков при искривлении более чем на 40-45 градусов и в случаях прогрессирования заболевания применяют хирургический метод лечения. Показанием к хирургической коррекции сколиоза является и 4 стадия болезни, когда угол искривления превышает 50 градусов. Оперативное вмешательство при данном заболевании помогает уменьшить искривление и препятствует дальнейшей деформации позвоночника.
При тяжелых формах искривления (более 50 градусов) заболевание обычно прогрессирует в зрелом возрасте. При отсутствии лечения искривление достигает 70-90 градусов, что вызывает сильную деформацию туловища, а также приводит к серьезным осложнениям в работе сердца и легких.
Хирургический метод лечения позволяет не только предотвратить дальнейшее искривление, но и избежать деформации скелета.
Наиболее эффективным является коррекция сколиоза при помощи установки на позвоночник специального металлического каркаса (имплантата). Данная конструкция представляет собой стержень на который установлены фиксаторы, передвигающиеся вдоль его оси. Для уменьшения деформации, эти фиксаторы крепятся к нужным позвонкам, благодаря чему достигается стабилизация положения позвоночника.
Благодаря такому методу происходит полное обездвиживание позвоночника, что предотвращает дальнейшее искривление. Стержень используется в качестве временной шины до полного срастания костей. Однако, из-за сложности операции его удаляют только в редких случаях (при повреждении близлежащих тканей).
Виды операций
Существуют два основных типа операций при сколиозе: операции с дорсальным и вентральным доступом.
Дорсальный (задний) доступ
Разрез делается по всей длине грудного отдела позвоночника. Это позволяет получить лучший доступ к костным элементам. Введение стержня, закрепленного крючками и шурупами, уменьшает кривизну позвоночника за счет растяжения его на большие участки. Имплантация кости (собственной кости пациента, взятой из бедра или донорской), в свою очередь, приводит к срастанию позвонков и других тканей. Срастание происходит от 3 — 6 до 12 месяцев.
При сложных формах деформации или сильном искривлении вначале требуется переднее удаление межпозвоночного диска через открытый разрез или с помощью осциллографа (торакоскопическая техника). После этого на место дискового пространства вводится кость (пациента или донорская), способствующая правильному срастанию позвонков. Удаление межпозвоночных дисков не только приводит к устранению деформации позвоночника, но и способствует улучшению синтеза. Это особенно важно, если пациент маленький ребенок, так как позвоночник ребенка постоянно растет.
Вентральный доступ (передний)
Данный метод применяют в основном при искривлениях в области грудопоясничного перехода (T12-L1). Разрез делается вдоль ребер сбоку. Такой способ требует удаления ребра (как правило, с левой стороны). Это позволяет освободить диафрагму от стенки грудной клетки и позвоночника и обеспечить доступ к грудным и поясничным позвонкам. Для коррекции в определенных сегментах удаляют м/п диски и сбоку позвонка вводят крепежные шурупы, которые присодиняются к стержню. Затем выполняется коррекция и каркас жестко закрепляется на позвоночнике. М/п диски заменяют на подготовленный костный имптантат (взятый у пациента или донорский).
Сращение дисков и тканей обычно занимает от 3 до 6 месяцев, в некоторых случаях может продолжаться и до 12 месяцев.
Преимущества данного типа вмешательства в том, что общая подвижность позвоночного аппарата не ограничена полностью. Сохранение двигательной способности особенно важно при искривлении нижней части спины (поясничный отдел позвоночника), так как при сращении дисков ниже L3 возникает риск последующего возникновения болей в спине и артрита. Сохранение двигательной активности поясничных сегментов помогает сократить нагрузку на другие сегменты движения. Еще одним преимуществом является отличный косметический результат. Низкий профиль конструкции делает ее практически незаметной на позвоночнике.
К основным недостаткам метода переднего доступа относят ограниченность области его проведения. Данная операция может быть сделана только при грудопоясничном искривлении, но большинство сколиотических искривлений располагаются в грудном отделе позвоночника.
Последствия и осложнения
Одним из осложнений во время операции является параплегия. Встречается очень редко (от 1 случая на 1000 пациентов до 1 на 10000 пациентов), но оказывает серьезные осложнения на весь организм. Чтобы исключить риск поражения спинного мозга во время операции, применяют один из двух методов диагностики:
- Соматосенсорные вызванные потенциалы (ССВП). Небольшие электрические импульсы (около 500-1000 стимулов) подаются в область нижних конечностей. Результирующие импульсы, которые отражают прохождение нервных импульсов по восходящим путям, вплоть до сенсомоторной коры, представляют результат теста. Характеристики сигналов затем сравниваются с нормативными значениями. Если фиксируется замедление сигналов во время операции, это может указывать на повреждение спинного мозга или его кровоснабжение. Другой способ контроля – метод двигательных вызванных потенциалов. В большинстве случаев во время операции прибегают к двум способам одновременно.
- «Stagnara» тест. Во время операции пациента будят и просят подвигать ногами. Пациент не чувствует никакой боли в процессе этой процедуры.
Если какой либо тест указывает на замедление импульсов мозга, возможно удаление стержня из организма и прекращение операции. К счастью, такие ситуации встречаются крайне редко.
Еще одним осложнением в процессе операции может являться кровотечение. В результате различных манипуляций повреждаются мышцы и ткани, что приводит к незначительной потере крови. В большинстве случаев хирургам удается контролировать кровотечение, однако, иногда требуется переливание крови. Поэтому еще до операции пациента просят сдать кровь, которая будет введена обратно сразу после операции.
К другим осложнениям относят:
- повреждение стержня, крючков или шурупов (редкие случаи, так как используются прочные современные материалы)
- инфекции (менее 1%)
- подтекание спинномозговой жидкости (редко)
- отторжение имплантатов (примерно от 1 до 5%)
- дальнейшее прогрессирование искривления после операции
Послеоперационный период
Пациенту, как правило, разрешается вставать на 2 — 3 сутки после операции при нормальном течении послеоперационного периода. Общее пребывание в больнице составляет от 4 до 7 дней. Детям разрешается посещать школу через 2-4 недели после операции при условии соблюдения рекомендаций врача относительно двигательной активности.
Однако, чем меньше нагрузки будет оказываться на позвоночник, тем быстрее произойдет срастание позвонков. В результате этого рекомендовано исключить сгибание, подъем тяжестей в течение первых трех месяцев после операции. Также назначаются специальные корсеты, фиксирующие позвоночник. Физическая активность противопоказана от 6 до 12 месяцев после операции.
Проводятся регулярные осмотры и рентгеновские обследования в течение 1 — 2 лет. Лечение прекращается, как только кости срастаются полностью. Женщины, перенесшие такие операции, в состоянии зачать и выносить ребенка без дополнительных вмешательств.
Материал оказался полезным?
Источник
Нарушение структурной целостности позвоночника в ходе травм или дегенеративно-деструктивных процессов приводит к нестабильности и обездвиживанию, сильному болевому синдрому и инвалидизации.


Одной из операций, применяющихся в нашей клинике, является фиксация вентральным способом с применением протезов межпозвоночных дисков или корпородеза.
Цель — восстановить опорную функцию позвоночника. В ходе оперативного вмешательства поврежденные структуры соединяются между собой с помощью костных или металлических конструкций. Чаще всего операция выполняется на шейном и поясничном отделах. Они являются наиболее уязвимыми из-за большого объема движений, нагрузки, анатомической предрасположенности и часто страдают под действием неблагоприятных внешних и внутренних факторов.
Основными показаниями к операции являются:
 Стеноз позвоночного канала
Стеноз позвоночного канала
 Спондилолистез и другие дегенеративные заболевания
Спондилолистез и другие дегенеративные заболевания
 Сколиоз и иные нарушения роста костного скелета
Сколиоз и иные нарушения роста костного скелета
 Травмы и переломы
Травмы и переломы
 Грыжи межпозвонковых дисков больших размеров
Грыжи межпозвонковых дисков больших размеров
Операцию предваряет полное медицинское обследование:
 Комплексный осмотр, лабораторное обследование
Комплексный осмотр, лабораторное обследование
 Функциональная диагностика ( ЭКГ, ЭХО-КГ, УЗДГ и др)
Функциональная диагностика ( ЭКГ, ЭХО-КГ, УЗДГ и др)
 МРТ, КТ.
МРТ, КТ.
 Рентгенография
Рентгенография
Фиксация позвоночника используется при быстром прогрессировании и тяжелом течении заболевания. Операция позволяет устранить деформацию, болевой синдром, укрепить позвоночный столб.

Для поясничного и шейного отдела операция имеет ряд несомненных преимуществ — происходит фиксация позвоночника в переднем , наиболее значимом опорном столбе. Позвоночный канал при этом остается интактным, что препятствует рубцовому процессу в нем.
При проведении операции в нашей многопрофильной клинике мы руководствуемся основным правилом: “Не навреди!” Оперативное лечение назначается при отсутствии противопоказаний. Выбор метода, объема и хода вмешательства определяется индивидуально. Оперируют врачи с 10 — 40-летним стажем. Поэтому частота послеоперационных осложнений сведена к 0,01%.
Для профилактики осложнений мы используем современную хирургическую оптику и интраопеционный нейрофизиологический мониторинг.
Реабилитация после вентральной фиксации длится 2-3 мес. Пациенты, по-статистике, хорошо переносят лечение. Боль, мучившая их годами, уходит. Появляется возможность вести нормальный образ жизни.
Учитывая инвазивность и объемы операции, в ближайшие 4-7 дней пациенту предстоит стационарное лечение. Вставать рекомендуется на 2-3 сутки. Если операция проводилась на поясничном отделе позвоночника, нужно соблюдать осторожность.
Запрещены резкие и высокоамплитудные движения тела (наклоны, повороты).
В среднем, понадобится до 2-х месяцев на реабилитацию. Трудоспособность восстанавливается в эти сроки. Если работа связана с тяжелыми физическими нагрузками, необходим перевод на легкий режим. Нужно помнить, чем меньше нагрузки подается на позвоночный столб, тем быстрее и качественней срастутся позвонки. Спорт и активная физическая работа запрещены на 6-12 мес.
Физическая нагрузка должна быть постепенной. Запрещены сгибания тела, ношение тяжестей в течение 3-х мес. после операции. Необходимо использовать рекомендованный лечащим врачом корсет, нужна послеоперационная диета.
В нашей многопрофильной клинике “Мирт” для пациентов работает специальное реабилитационное отделение. Опытные специалисты позаботятся о восстановлении утраченных функций. Отзывы вы можете почитать на сайте.
Подводя итоги, скажем, что операция не является препятствием для нормальной активной жизни. Можно выносить и родить ребенка, заниматься физкультурой, иногда даже спортом.
- Установка межостистого фиксатора — 25 000 руб.
Источник
Техника заднего доступа к грудному и поясничному отделам позвоночника
а) Основные показания:
• Сколиоз
• Кифоз
• Переломы
• Опухоли
б) Положение пациента и разрез для заднего доступа к грудному и поясничному отделу позвоночника. Пациента укладывают на живот с подушками под грудью и под гребнями подвздошных костей или же на специальные подставки, например, на раму Relton-Hall. Следует обратить внимание на то, чтобы живот не был сдавлен для предотвращения во время операции венозного застоя и обусловленного этим усиленного венозного кровотечения.
Разрез кожи выполняется, в том числе и при сколиозе, точно по срединной линии; при сращении разрез должен быть на 1-2 сегмента длиннее планируемого участка сращения. Затем рассекают подкожный слой до фасции, вставляют ранорасширитель.
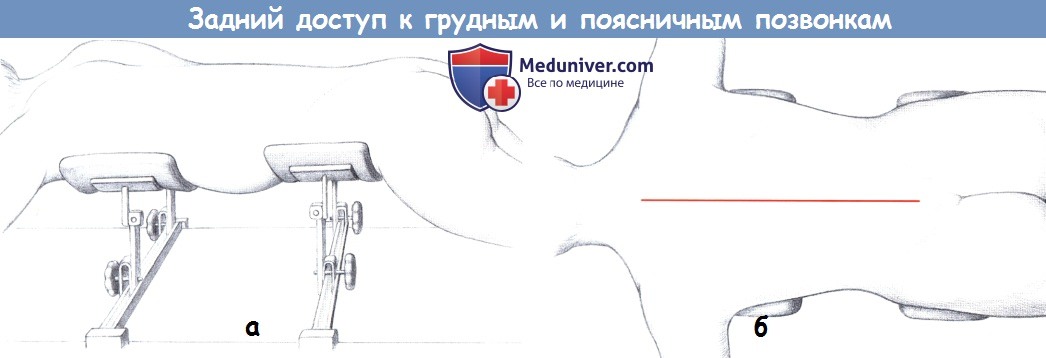
а — Задний доступ к грудным и поясничным позвонкам. Положение на раме Relton-Hall.
б — Линия разреза.
в) Выделение тел позвонков. У детей и молодых пациентов хрящевые апофизы остистых отростков рассекают по срединной линии и в продольном направлении вместе с межостистыми связками. Апофизы с неподдающейся надкостницей можно отделить с помощью распатора до основания остистых отростков или до дужек позвонков. У взрослых пациентов фасцию отделяют диатермическим ножом вблизи кости по обе стороны от остистого отростка. Отделение мышц при операциях по поводу сколиоза, как правило, начинается с вогнутой стороны. Диссекция ведется снизу вверх.
Диссекция ведется строго поднадкостнично, чтобы не нарушить сосудистое и нервное снабжение мышц и предотвратить кровотечение.
Возможно сильное кровотечение из наружного верхнего венозного сплетения позвонков, останавливаемое электрокоагуляцией или тампонадой.
Поднадкостничное выделение ведется до конца поперечных отростков в латеральном направлении. После освобождения вогнутой стороны ее тампонируют марлевыми тупферами, затем те же манипуляции проводят на противоположной стороне.
После освобождения остистых и полуостистых мышц осепаровывают многораздельные мышцы и ротаторы, причем связки нужно частично остро отсекать скальпелем, особенно у взрослых.
Если планируется слияние позвонков, следует удалить суставные сумки соответствующих сегментов, а также все остатки расположенных между остистыми отростками мест прикреплений связок и межостистых связок. Капсулы суставов позвоночника вылущивают распатором Кобба из краниально-латерального до каудально-латерального направления.
Для определения высоты лучше всего ориентироваться по XII грудному и I поясничному позвонкам. XII позвонок имеет рудиментарный поперечный отросток, под которым расположен неподвижный отросток ребра. Сочленение между XI и XII грудными позвонками является фронтальным, как и у остальных сочленений грудных позвонков, в то время как сочленение Th12/L1 имеет сагиттальное направление, как у всех сочленений поясничного отдела. Такой ориентир действителен почти в 90% случаев. При нарушениях ассимиляции или неясности (поясничные ребра!) для локализации уровня можно выполнить интраоперационную рентгенографию в боковой проекции.

У молодых пациентов и детей хрящевые апофизы остистого отростка и межостистые связки рассекают по срединной линии и отводят в сторону вместе с надкостницей.
III-XII остистые отростки
г) Выделение поясничного отдела позвоночника. Выделение поясничного отдела из дорсального направления выполняется так же, как и в грудном отделе, но диссекцию ведут сверху вниз. Мышцы и связки по возможности поднадкостнично отделяют остистых отростков, причем у детей и молодых пациентов суставные сумки могут отделяться с ними одним слоем. Латеральнее, а также вентральнее и каудальнее верхнего суставного отростка находится реберный отросток, до конца которого и проводится диссекция. В этой части сдвиг мышц требует больших усилий, чем в грудном отделе.
Процесс можно облегчить, если использовать распатор Кобба в качестве рычага у верхушки интактного остистого отростка. Теперь ранорасширители опускают глубже и растягивают, пока дорсальные элементы позвоночника не откроются до окончаний реберных отростков. Выполняется зачистка, особенно нижних краев остистых отростков от мягких тканей, а также удаление суставных капсул, проще всего отделяемых скальпелем и пинцетом. Ориентация по высоте в поясничном отделе проста: каудальнее S1 отсутствует желтая связка (за исключением нарушений ассимиляции). Остистый отросток L5 значительно больше, чем у S1, а пояснично-крестцовое сочленение, как правило, является последним.
В случаях расщепления позвоночника или при переломах тел позвонков неаккуратное выделение может вызвать попадание распатора в позвоночный канал.
д) Ушивание раны. Выполняется двумя слоями путем сшивания параспинальных мышц и расположенной над ними фасции. У детей и молодых пациентов соединяют расщепленные апофизы остистых отростков.
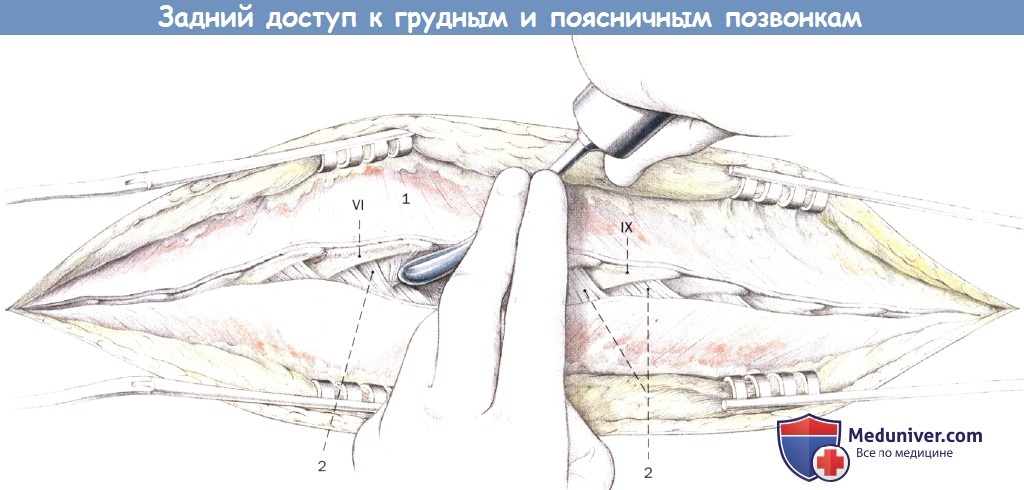
Поднадкостничное выделение распатором до основания остистых отростков:
1. Трапециевидная мышца
2. Многораздельные мышцы
VI-IX остистые отростки
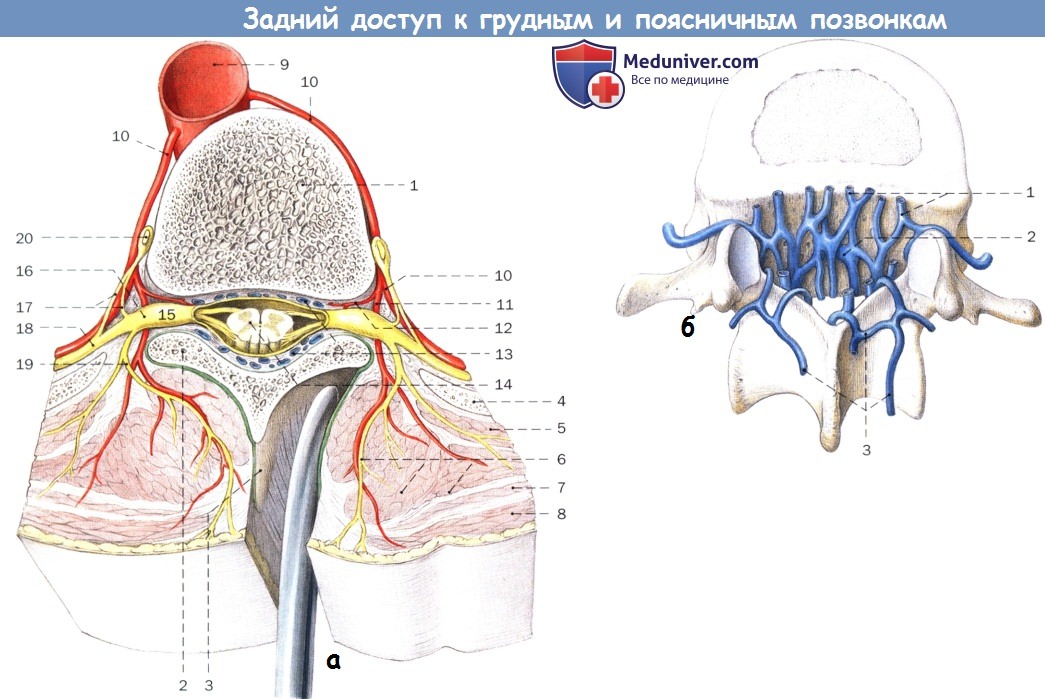
а — Поперечный срез в области грудного отдела позвоночника, поднадкостничное выделение:
1. Тело позвонка
2. Пластинка дуги позвонка
3. Остистый отросток
4. Ребро
5. Наружная косая мышца живота
6. Аутохтонная мускулатура спины
7. Нижняя задняя зубчатая мышца
8. Трапециевидная мышца
9. Грудная часть аорты
10. Задние межреберные артерии
11. Дорсальная ветвь
12. Спинная ветвь
13. Внутреннее нижнее и верхнее венозное сплетение позвонка
14. Спинной мозг
15. Спинальный ганглий
16. Спинномозговой нерв
17. Коммуникантные ветви
18. Брюшная ветвь
19. Спинная ветвь
20. Симпатический ствол
б — Схематическое изображение венозного сплетения позвонка:
1. Нижнее венозное сплетение позвонка
2. Вена тела позвонка
3. Заднее наружное венозное сплетение позвонка
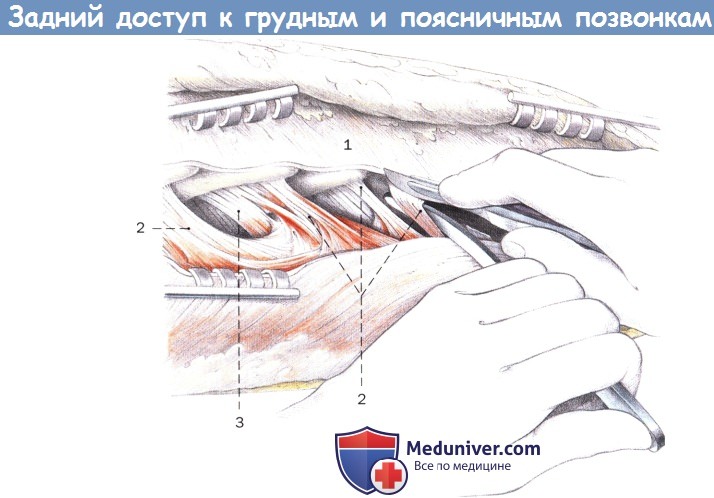
Отделение полуостистых и многораздельных мышц от нижнего края остистых отростков. Выделение частично острое, скальпелем:
1. Трапециевидная мышца
2. Полуостистая мышца
3. Многораздельные мышцы
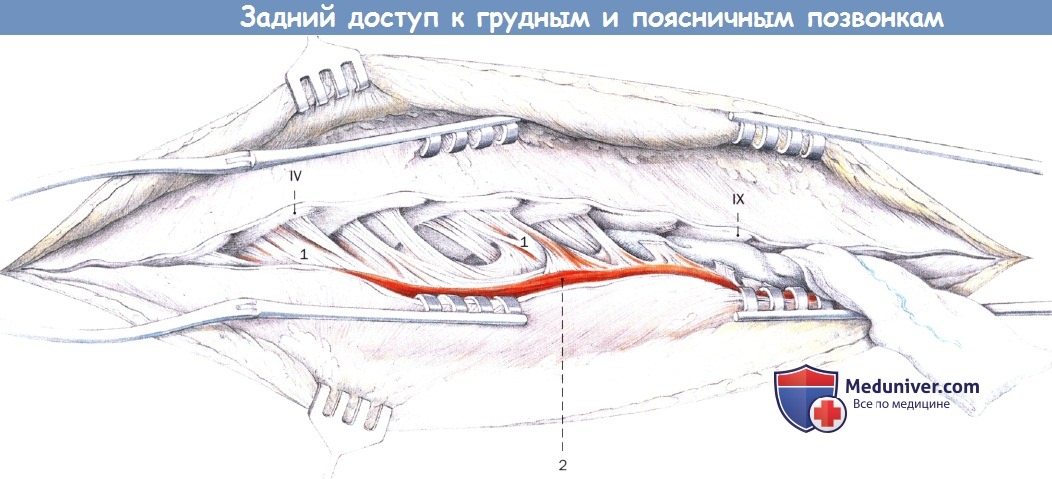
Тампонирование марлевыми тупферами и установка ранорасширителя в мышцы.
Направление диссекции в грудном отделе позвоночника проводится снизу вверх:
1. Многораздельные мышцы
2. Остистая мышца
IV—IX остистые отростки
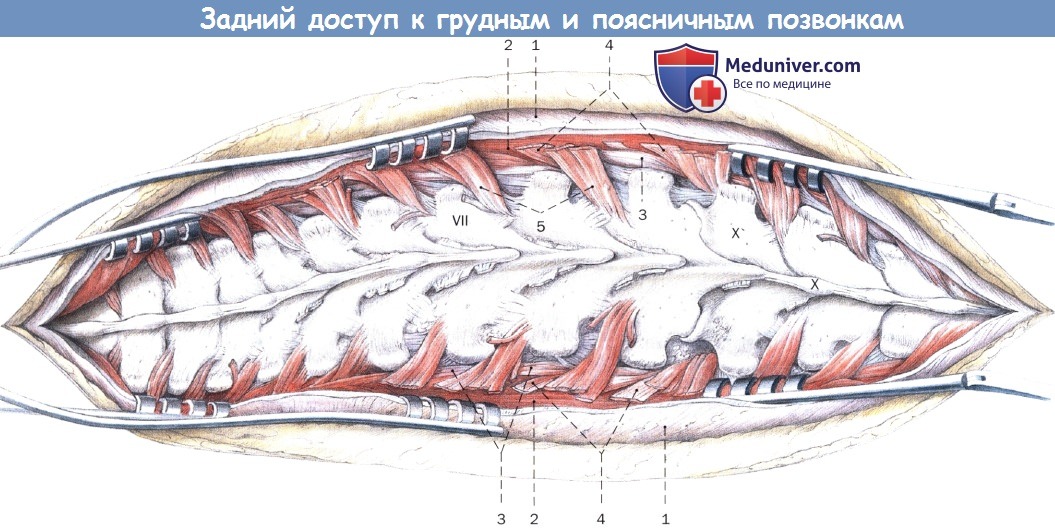
Вид после поднадкостнничного выделения дорсальных элементов позвоночника.
На уровне IX и X грудных позвонков с обеих сторон удаляются суставные сумки:
1. Трапециевидная мышца
2. Остистая мышца
3. Полуостистая мышца
4. Многораздельные мышцы
5. Мышцы-ротаторы
VII —X грудные позвонки
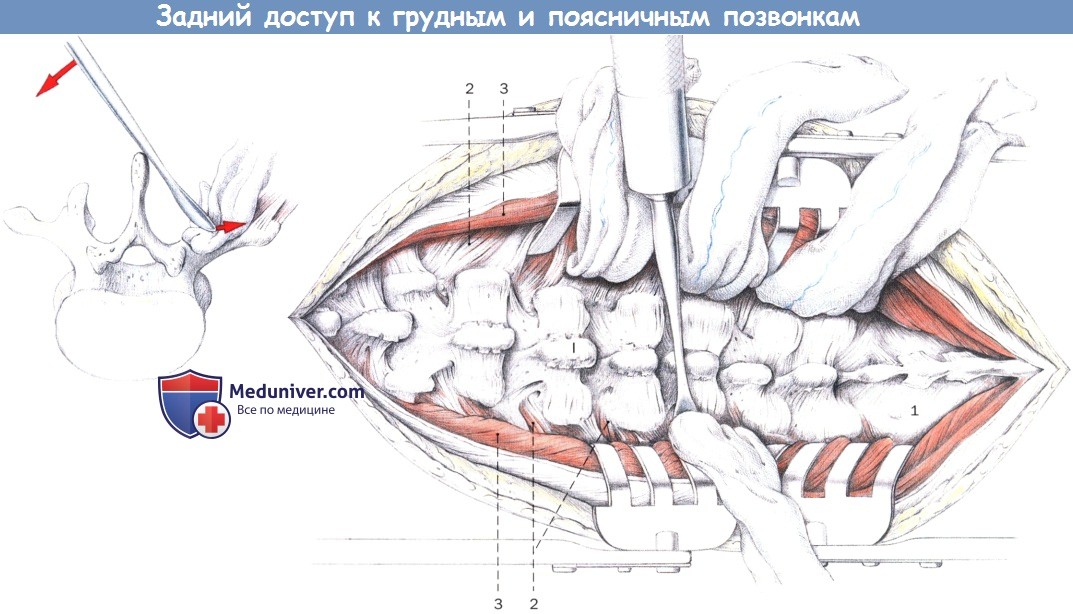
Выделение поясничного отдела с дорсальной стороны.
Поднадкостничное выделение остистых отростков и дуг позвонков до сочленений с основанием поперечных отростков.
В этом месте вводят марлевые тупферы, которыми выполняется диссекция до верхушки поперечных отростков (прикрепления).
1. Крестец
2. Многораздельные мышцы
3. Длиннейшая мышца I остистый отросток

Выделения поясничного отдела и пояснично-крестцового перехода, вид сзади:
1. Многораздельные мышцы
I поясничный позвонок
— Читайте далее «Техника параспинального доступа по Wiltse к пояснично-крестцовому переходу позвоночника»
Оглавление темы «Задние доступы к позвоночнику.»:
- Техника заднего доступа к шейному отделу позвоночника и затылочно-шейному переходу
- Техника костотрансверзэктомии для доступа к грудным позвонкам Th3-Th10
- Техника заднего доступа к грудному и поясничному отделам позвоночника
- Техника параспинального доступа по Wiltse к пояснично-крестцовому переходу позвоночника
- Техника короткого дорсального доступа к поясничным позвонкам позвоночника
Источник
