Задняя инструментальная фиксация позвоночника

Техника операции заднего спондилосинтеза шейного отдела винтами через боковые массы позвонков
В начале 90-х активно обсуждался вопрос о более жесткой фиксации шейного отдела с помощью винтов, проведенных через боковые массы и укрепленных пластинами.
а) Показания для спондилосинтеза шейного отдела позвоночника через боковые массы позвонков:
— Прогрессирующая симптоматика миелопатии шейного отдела, требующая декомпрессии и фиксации.
— Нестабильность шейного отдела позвоночника, определяемая на боковых рентгенограммах шейного отдела позвоночника или при необходимости стабилизации из заднего доступа, после выполненной декомпрессии.
— Нестабильность шейного отдела позвоночника по ятрогенным причинам, вызыванная травмой, новообразованием или воспалением с сохранением латеральных масс позвонка.
б) Противопоказания:
— Нестабильность шейного отдела позвоночника с разрушением латеральных масс позвонка.
в) Техника операции спондилосинтеза шейного отдела позвоночника через боковые массы позвонков. Латеральные массы используются при фиксации позвонков с С3 по С6, а транспедикулярная фиксация у С2 и С7. Транспедикулярная фиксация в С7 используется по причине анатомического истончения латеральных масс у этого позвонка.
1. Оперативный доступ. Срединным разрезом по задней поверхности шеи выполняется доступ к глубокой фасции. Фасция и выйная связка отделяются от поверхностных мягких тканей. Последние отсепаровываются в стороны на небольшое расстояние от центра. Фасция рассекается над возвышением остистого отростка с помощью каутера и в дальнейшем разрез выполняется вдоль отростка и пластинки позвонка субпериостально.
Необходимо проявлять осторожность, защищая мягкие ткани, расположенные над фасетками суставных поверхностей вплоть до выполнения доступа в полном объеме и обнажения необходимого уровня декомпрессии. Это помогает сохранить стабильность и уменьшает степень склерозирования на участках, не задействованных в операции. Тщательное отслоение тканей необходимо для определения меток расположения инструментария и обеспечивает необходимую площадь для остеосинтеза.
Приготовление ложа для расположения импланта также важно для создания адекватного остеосинтеза, что значительно может повлиять на исход операции. Суставные фасетки и мягкие ткани необходимо иссечь, а с задней поверхности кости удалить компактный слой с помощью трехмиллиметрового шейвера или с помощью кюретки. Определить точки ввода винта и направление вектора его введения легче на свободной от лишних тканей кости.
2. Определение точки введения и направления винта. Для безопасного введения винта в латеральные массы позвонка необходим адекватный доступ по задней поверхности латеральных масс. Латеральные массы имеют четыре стороны. Верхняя и нижняя определяются как суставные поверхности с выше- и нижележащими позвонками. Медиальный край представляет собой слабовыраженный паз в месте соединения пластинки дуги позвонка и латеральной массы, латеральный край можно пропальпировать. После определения всех четырех краев выполняется введение винтов.
Для этого предложено несколько вариантов, которые описывают точку введения винта и его траекторию, позволяющую минимизировать риск ятрогенных повреждений нервного корешка или позвоночной артерии.
В случае доступа по Roy-Camille точкой введения является вершина задней поверхности латеральной массы или центральная точка пересечения линий, которые делят площадку латеральной массы на латеральную/медиальную и го-ловную/хвостовую. Траектория введения в сагиттальной плоскости проходит под прямым углом, а в горизонтальной плоскости под углом 10° в латеральном направлении. Как сказано ранее данный метод существенно снижает риск повреждения нервного корешка, но риск повреждения позвоночной артерии и повреждение нижней суставной фасетки остается высоким.
Тем, кто предпочитает эту технику, необходимо знать, что в связи с возможным повреждения суставной фасетки подлежащего позвонка в нижнешейном отделе ее использование неоправданно.
Согласно методу Magerl точка введения винта находится на один миллиметр медиальнее и на 1-2 мм краниальнее центра латеральной массы с траекторией проведения винта в сагиттальной плоскости параллельно верхней суставной фасетке (примерно 30° в сторону головного конца) и 25° в латеральном направлении. В этом случае минимизирован риск повреждения позвоночной артерии и суставной фасетки, но высок риск повреждения спинномозгового нерва бикортикальным винтом. Ал et al. предложили технику сочетающую достоинства обеих вышеописанных методик, основываясь на анатомических предпосылках авторы предположили, что наиболее безопасным местом расположения бикортикального винта будет верхне-латеральное исключающее повреждение нерва.
Эти авторы предложили местом введения считать точку, расположенную на 1 мм медиальнее центра латеральной массы, а траекторию проведения винта располагать в сагиттальной плоскости на 15° в краниальном направлении, а в горизонтальной плоскости на 30° в латеральном направлении.
Методика Anderson предполагает введение винта в точку на 1 мм медиальнее центра латеральной массы с траекторией введения под углом 10° в латеральную сторону и 30-40° в краниальном направлении. Методика Anderson напоминает методику Magerl за исключением начальной точки введения винта (у Anderson она расположена менее медиально, а траектория менее латерально). Это делает ее более легкой для исполнения при невозможности обеспечить необходимое операционное поле и выраженном остистом отростке.
3. Проведение винтов. Отмечают центр латеральных масс, затем 3-мм шейвером наносят предварительную отверстие, расположенное на 1 мм медиальнее центра латеральной массы. Рассверливают канал длиной 12 мм с периодическими остановками. Такая тактика позволяет использовать 14-ти миллиметровые винты под отверстия для позвонков от С4 до С6. Для позвонков С3 и С7 глубина канала составляет 10 мм. Мы предпочитаем использовать монокортикальные винты во избежание повреждения нервного корешка, однако би-кортикальные винты улучшают сопротивление нагрузкам на 20%, но увеличивают риск повреждения нерва.
Такого вида винты необходимо использовать при остеопорозе позвонка с незначительной возможностью зацепиться крючком, при нестабильности позвоночника, несостоятельности передней колонны и сниженной способности к осевой нагрузке на шейный отдел. Чтобы установить би-кортикальный винт сверлить необходимо с остановками, постепенно продвигаясь вперед, и при этом пальпировать противоположную кортикальную пластинку. Во избежание срыва резьбы необходимо полностью погружать винт.
Использование полиаксиальных винтов позволяет произвольно, но незначительно позиционировать головку. В свою очередь это способствует более легкому маневрированию при установке стержня. В первую очередь устанавливаются проксимальный и дистальный винты, затем промежуточные. Это позволяет лучше адаптировать стержень.
4. Позвоночная артерия. Позвоночная артерия берет начало из подключичной артерии, входит через отверстие в поперечном отростке С6 и поднимается вверх, проходя через все отверстия в поперечных отростках. В горизонтальной плоскости артерия располагается спереди от латеральной массы, но отделена от нее спинномозговым нервом. Она не подвержена риску повреждения, если винт направлен в латеральную от сагиттальной плоскости сторону.
5. Закрытие раны. Устанавливаются один или два дренажа на пластинку дуги позвонка или на открытую поверхность нерва. Раны послойно ушивается.
г) Осложнения спондилосинтеза шейного отдела позвоночника через боковые массы позвонков:
— Перелом латеральной массы.
— Повреждение спинномозгового нерва как результат внедрения в его структуру из-за слишком длинного винта.
— Повреждение позвоночной артерии (редко).
— Ложный сустав.
— Выпадение винта, нестабильность конструкции.
Чтобы избежать осложнений, необходимо тщательно планировать операцию и совершенствовать операционные навыки. Кровотечение может быть остановлено с помощью аккуратного использования биполярного каутера и аппликацией воска на кость. Правильное удаление мягких тканей с поверхности кости и суставного хряща с фасеток является залогом успешного и прочного соединения костного массива и предотвращения формирования ложного сустава. Импланты лучше всего фиксировать перед проведением декомпрессии за счет ламинэктомии, потому что морфология задней колонны остается сохранной в более правильном положении до удаления пластинки дуги позвонка.
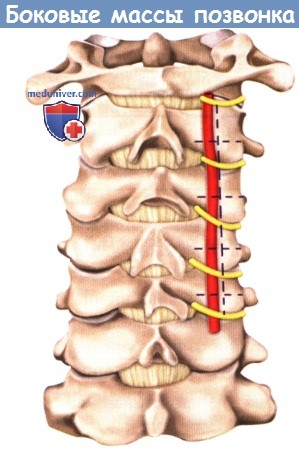
Топографическое отношение латеральных масс, позвоночной артерии и нервных корешков спинного мозга.
Позвоночная артерия находится спереди от латеральных масс и отделена от них спинномозговым нервом.
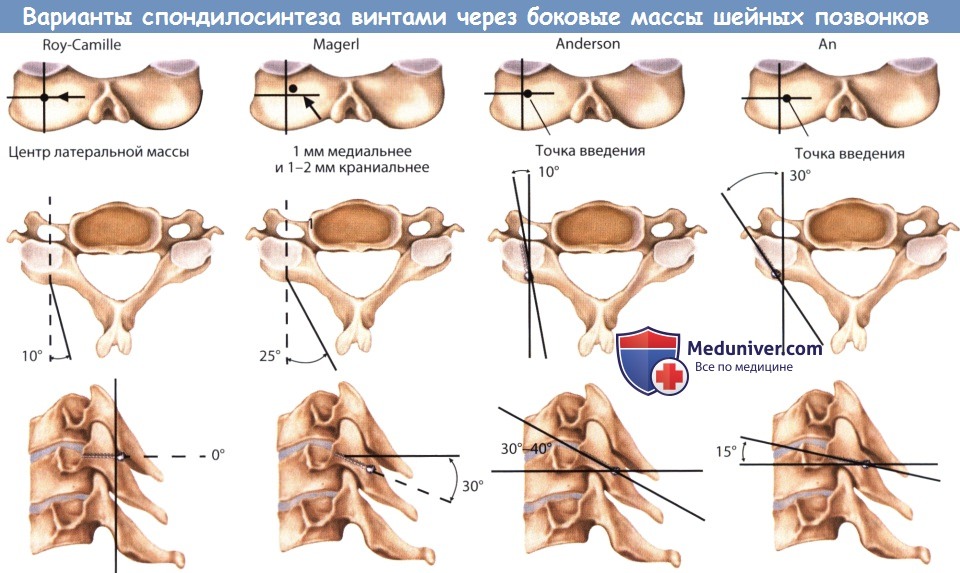
Варианты проведения винта

— Также рекомендуем «Техника операции заднего спондилосинтеза шейного отдела позвоночника проволокой»
Оглавление темы «Задний спондилосинтез шейного отдела позвоночника.»:
- Техника операции заднего транспедикулярного спондилосинтеза винтом шейного отдела позвоночника
- Техника операции заднего спондилосинтеза шейного отдела винтами через боковые массы позвонков
- Техника операции заднего спондилосинтеза шейного отдела позвоночника проволокой
Источник
Нарушение структурной целостности позвоночника в ходе травм или дегенеративно-деструктивных процессов приводит к нестабильности и обездвиживанию, сильному болевому синдрому и инвалидизации.


Одной из операций, применяющихся в нашей клинике, является фиксация вентральным способом с применением протезов межпозвоночных дисков или корпородеза.
Цель — восстановить опорную функцию позвоночника. В ходе оперативного вмешательства поврежденные структуры соединяются между собой с помощью костных или металлических конструкций. Чаще всего операция выполняется на шейном и поясничном отделах. Они являются наиболее уязвимыми из-за большого объема движений, нагрузки, анатомической предрасположенности и часто страдают под действием неблагоприятных внешних и внутренних факторов.
Основными показаниями к операции являются:
 Стеноз позвоночного канала
Стеноз позвоночного канала
 Спондилолистез и другие дегенеративные заболевания
Спондилолистез и другие дегенеративные заболевания
 Сколиоз и иные нарушения роста костного скелета
Сколиоз и иные нарушения роста костного скелета
 Травмы и переломы
Травмы и переломы
 Грыжи межпозвонковых дисков больших размеров
Грыжи межпозвонковых дисков больших размеров
Операцию предваряет полное медицинское обследование:
 Комплексный осмотр, лабораторное обследование
Комплексный осмотр, лабораторное обследование
 Функциональная диагностика ( ЭКГ, ЭХО-КГ, УЗДГ и др)
Функциональная диагностика ( ЭКГ, ЭХО-КГ, УЗДГ и др)
 МРТ, КТ.
МРТ, КТ.
 Рентгенография
Рентгенография
Фиксация позвоночника используется при быстром прогрессировании и тяжелом течении заболевания. Операция позволяет устранить деформацию, болевой синдром, укрепить позвоночный столб.

Для поясничного и шейного отдела операция имеет ряд несомненных преимуществ — происходит фиксация позвоночника в переднем , наиболее значимом опорном столбе. Позвоночный канал при этом остается интактным, что препятствует рубцовому процессу в нем.
При проведении операции в нашей многопрофильной клинике мы руководствуемся основным правилом: “Не навреди!” Оперативное лечение назначается при отсутствии противопоказаний. Выбор метода, объема и хода вмешательства определяется индивидуально. Оперируют врачи с 10 — 40-летним стажем. Поэтому частота послеоперационных осложнений сведена к 0,01%.
Для профилактики осложнений мы используем современную хирургическую оптику и интраопеционный нейрофизиологический мониторинг.
Реабилитация после вентральной фиксации длится 2-3 мес. Пациенты, по-статистике, хорошо переносят лечение. Боль, мучившая их годами, уходит. Появляется возможность вести нормальный образ жизни.
Учитывая инвазивность и объемы операции, в ближайшие 4-7 дней пациенту предстоит стационарное лечение. Вставать рекомендуется на 2-3 сутки. Если операция проводилась на поясничном отделе позвоночника, нужно соблюдать осторожность.
Запрещены резкие и высокоамплитудные движения тела (наклоны, повороты).
В среднем, понадобится до 2-х месяцев на реабилитацию. Трудоспособность восстанавливается в эти сроки. Если работа связана с тяжелыми физическими нагрузками, необходим перевод на легкий режим. Нужно помнить, чем меньше нагрузки подается на позвоночный столб, тем быстрее и качественней срастутся позвонки. Спорт и активная физическая работа запрещены на 6-12 мес.
Физическая нагрузка должна быть постепенной. Запрещены сгибания тела, ношение тяжестей в течение 3-х мес. после операции. Необходимо использовать рекомендованный лечащим врачом корсет, нужна послеоперационная диета.
В нашей многопрофильной клинике “Мирт” для пациентов работает специальное реабилитационное отделение. Опытные специалисты позаботятся о восстановлении утраченных функций. Отзывы вы можете почитать на сайте.
Подводя итоги, скажем, что операция не является препятствием для нормальной активной жизни. Можно выносить и родить ребенка, заниматься физкультурой, иногда даже спортом.
- Установка межостистого фиксатора — 25 000 руб.
Источник
Изобретение относится к медицине, в частности к травматологии для фиксации пояснично-крестцового отдела позвоночника. Способ осуществляется за счет того, что после радикальной реконструкции передней колонны производят фиксацию пояснично-крестцового отдела позвоночника сзади компрессионной CD-конструкцией с крючковыми опорными элементами, при этом верхние опорные крючки устанавливают на дуги нижних поясничных позвонков L4 или L5, а нижний крючки погружают в ложа, искусственно созданные на задней поверхности крестца между срединным и промежуточным крестцовым гребнями, что предотвращает распространение воспалительного процесса со стороны тел позвонков кзади, создает наилучшие условия для формирования спондилодеза, позволяет рано реабилитировать больного и значительно сократить период стационарного лечения. 3 ил.
(56) (продолжение):
CLASS=»b560m»Tuberculosis of the spine: controversies and a new challenge/Spine, 1997, 15 p.p.1791-1797. Delay Law and New Class of Materialis and implantsin Medicine. Edited by V.E.Gunter Northamplon, M.A. 2000, p.224-225.

Формула изобретения
Способ задней инструментальной фиксации пояснично-крестцового отдела при воспалительных заболеваниях позвоночника путем использования CD-конструкций с крючковыми опорными элементами, при этом верхние опорные крючки устанавливают с двух сторон от остистого отростка на дуги нижних поясничных позвонков L4 или L5, а нижние крючки погружают в ложа, искусственно созданные на задней поверхности крестца с двух сторон между срединным и промежуточным крестцовым гребнями.
Описание изобретения к патенту
Изобретение относится к медицине и может быть использовано для фиксации пояснично-крестцового отдела позвоночника при туберкулезном спондилите и гематогенном остеомиелите.
Для специфического (туберкулезного) и неспецифического (гематогенного) остеомиелита позвоночника характерно развитие воспалительных гнойных и/или гранулематозных изменений в телах позвонков и образование околопозвоночных абсцессов. Основу современного хирургического лечения туберкулезного спондилита составляет радикальная реконструкция позвоночника, включающая полное удаление разрушенных тел позвонков, абсцессов, переднюю декомпрессию спинного мозга и передний спондилодез (Hodgson A.R., Stock F.E et al., 1956, 1960, Коваленко Д.Г., Гарбуз А.Е., 1983, Коваленко К.Н. 1990). Одним из условий формирования стабильного переднего спондилодеза является иммобилизация оперированного отдела позвоночника, которая достигается постельным режимом и внешней фиксацией позвоночника в гипсовой кроватке или корсете. Однако даже длительное, многомесячное ограничение двигательного режима и стационарное лечение больного не обеспечивают полной неподвижности оперированного отдела позвоночника, что часто ведет к нестабильности позвоночника из-за несращения трансплантата или формирования псевдоартроза [1].
Указанные недостатки могут быть компенсированы погружной задней инструментальной фиксацией оперированного отдела позвоночника.
Известен способ инструментальной фиксации позвоночника при туберкулезном спондилите задними стержневыми конструкциями Харрингтона [2]. Недостатком метода является нежесткая фиксация позвоночника, а также возможность применения конструкции только на грудном и поясничном отделах позвоночника.
Известен способ жесткой фиксации позвоночника конструкциями типа CD или TSRH [4]. Однако эти способы также могут быть использованы только при операциях на грудном и поясничном отделах позвоночника, так как опорные крючки фиксируют либо на поперечных отростках грудных позвонков, либо на дугах позвонков.
Известен способ фиксации пояснично-крестцового отдела по Galveston’y, когда нижний опорный элемент конструкции (стержень или винт) вводят в задний отдел крыла подвздошной кости [5]. Недостатками способа являются 1) возможность резорбирования кости вокруг опорного винта при большом напряжении, т.к. винт вводится в спонгиозную кость между кортикальными слоями подвздошной кости, 2) фиксация не столько пояснично-крестцовых позвонков между собой, сколько поясничных позвонков с подвздошной костью, при этом позвоночный сегмент L5-S1 оказывается ниже зоны инструментальной фиксации и не исключаются движения в крестцово-подвздошном сочленении.
Прототипом предлагаемого изобретения является способ транспедикулярной фиксации пояснично-крестцового отдела позвоночника, при котором опорные винты конструкции проводят в направлении сзади-наперед через корни дуг в тела поясничных позвонков (верхние опорные винты) и через задние массы крестца в тела крестцовых позвонков (нижние опорные винты) [3]. В настоящее время этот способ в различных модификациях применяется при травмах, опухолях и дегенеративных заболеваниях поясничных и крестцовых позвонков. Однако принципиальным недостатком способа является неизбежное соединение передней и задней позвоночных колонн опорным винтом, что в условиях воспалительного процесса в телах позвонков может сопровождаться его распространением на задние структуры и делает применение транспедикулярной фиксации при этом невозможным.
В литературе описания способов инструментальной фиксации пояснично-крестцового отдела позвоночника при спондилитах нет.
Задачей изобретения является создание способа задней инструментальной фиксации пояснично-крестцового отдела позвоночника, обеспечивающего его неподвижность после радикальной реконструкции передней колонны позвоночника и не нарушающего анатомическую разобщенность костных структур передней и задней колонн позвоночника.
Задача осуществляется за счет того, что пояснично-крестцовый отдел позвоночника фиксируют сзади компрессионной CD-конструкцией с крючковыми опорными элементами, при этом верхние опорные крючки устанавливают супраламинарно (на дуги нижних поясничных позвонков L4 или L5), а нижние крючки погружают в ложа, искусственно созданные на задней поверхности крестца между срединным и промежуточным крестцовым гребнями (crista sacralis mediana и crista sacralis intermedia).
Предлагаемый способ представлен на Фиг.1:
1 — верхний крючок конструкции; 2 — дуга тела L4; 3 — вновь сформированные дуги на задней поверхности крестца на уровне остистого отростка S1; 4 — задняя поверхность крестца; 5 — нижний крючок конструкции; 6 — металлические штанги; 7 — crista sacralis mediana; 8 — crista sacralis intermedia.
Способ осуществляется следующим образом.
Задняя инструментальная фиксация пояснично-крестцового отдела может осуществляться одномоментно (под одним наркозом) с радикальной реконструкцией переднего отдела позвоночника, либо как самостоятельная операция. Положение больного — на животе. Задний срединный доступ с обнажением дуг нижних поясничных позвонков и задней поверхности крестца. У подростков, начиная с 14-16 летнего возраста, и взрослых людей дуги крестцовых позвонков синостозируются, и задняя поверхность крестца представляет собой единую кость. Задняя поверхность крестца обнажается по обе стороны от crista sacralis mediana на ширину 1-1,5 см, при этом задние крестцовые отверстия не открываются, а проходящие в них анатомические образования не травмируются.
Верхние опорные крючки устанавливают с двух сторон от остистого отростка на дуге L4 или L5 позвонка (в зависимости от протяженности фиксации). На задней поверхности крестца с двух сторон между срединным и промежуточными крестцовыми гребнями в поперечном направлении при помощи высокоскоростного бура (частота — 30-40 тыс. оборотов/мин) формируют сквозные пазы размером 5×3 мм, проникающие в позвоночный канал. В отличие от крестцовых отверстий, на уровне позвоночного канала каудальный отдел дурального мешка рыхло спаян с костью, что позволяет избежать его повреждения и возникновения ликвореи. Нижние опорные крючки с краниально направленными жалами вводят в созданные ложа. Стержни конструкции моделируют по кривизне пояснично-крестцового отдела и устанавливают в опорные крючки. Напряжение конструкции осуществляют умеренной компрессией и жесткой фиксацией стержня блокировочными гайками. Рану зашивают наглухо с оставлением дренажей.
Установленная конструкция обеспечивает неподвижность оперированного отдела позвоночника, что обеспечивает его стабильность, создает лучшие условия для формирования переднего спондилодеза и одновременно позволяет максимально рано, в течение ближайших дней после операции, расширить двигательный режим, вертикализировать больного и значительно сократить сроки стационарного лечения.
Клиническое наблюдение:
Больной С., 44 года, история болезни №829, поступил в отделение хирургии позвоночника 10.10.2001 с жалобами на боли в нижне-поясничном отделе позвоночника с иррадиацией при движениях в правую ногу. Неврологически выявляется корешковый синдром L5 справа. Рентгенологически выявляется контактная деструкция тел L4-5-S1 позвонков с обширным разрушением тела L5 на 12. Очаги деструкции прослеживаются в смежных отделах L4, преимущественно по задней поверхности. Превертебральный, паравертебральные, пресакральный абсцессы с наличием мелких секвестроподобных фрагментов, вкраплением извести (Фиг.2). Диагноз: Туберкулезный спондилит тел L4-S4 позвонков. Паравертебральные, превертебральный, эпидуральный, пресакральный абсцессы. Корешковый синдром L5 справа. 1.10.2001 г. произведена операция: Абсцессотомия пресакрального абсцесса. Некрэктомия S1-4. Рана зажила первичным натяжением. 1.11.2001 г.: Некрэктомия, резекция тел L4-5 позвонков, декомпрессия дурального мешка, удаление эпидурального абсцесса, передний спондилодез аутотрансплантатом из крыла подвздошной кости. Во время переднего спондилодеза произошел перелом дистальной кортикальной пластинки тела L5. В связи с неблагоприятными условиями для сращения трансплантата и наличием нестабильности в оперированном сегменте позвоночника больному произведена задняя инструментальная фиксация позвоночника крючковыми конструкциями. Задняя стабилизирующая операция проводилась по описанному способу. В положении больного на животе задним продольным доступом над остистыми отростками L2-S1 обнажены задние поверхности дуг и крестца. Установлены опорные крючки CDI с фиксацией: слева — супраламинарно L4; справа — супраламинарно L3, в искусственно созданный паз с обеих сторон — на уровне S2. Установлены и напряжены моделированные по пояснично-крестцовой кривизне стержни. Конструкция напряжена в каудокраниальном направлении. Послойный шов раны с оставлением дренажного выпускника. Длительность всей операции 45 минут. Кровопотеря 100 мл. При проведении рентгенотомографического обследования позвоночника через 3 дня после операции видна металлическая конструкция, установленная крючками супраламинарно L4 слева и L3 справа в искусственно созданные пазы на уровне S2 позвонка (Фиг.3). В послеоперационном периоде отмечался полный регресс неврологической симптоматики. Больной поднят в корсете через 3 дня после операции. После подъема болей в позвоночнике не отмечал. Рана зажила первичным натяжением. Выписан через 3 недели после операции.
Литература
1. Гарбуз А.Е., Тиходеев С.А., Олейник В.В. Костная пластика при ограниченных формах туберкулезного спондилита //Пробл. туб. -1991. — №4. — С.38.
2. Бакин М.Н. Значение дополнительной фиксации позвоночника дистрактором Харрингтона при оперативном лечении спондилита у детей//Травмат Ортопед России. — 1995. — №6. — С.20-24.
3. Дулаев А.К., Шаповалов В.М., Гайдар Б.В.Закрытые повреждения позвоночника грудной и поясничной локализации. — СПб.: «МОНСАР АВ», 2000. — С.79.
4. Moon M.S. et al. Posterior instrumentation and anterior interbody fusion for tuberculous kyphosis of dorsal and lumbar spines// Spine. — 1995. — №17. — P.1910-1916; Moon M.S. Tuberculosis of the spine: controversies and a new challenge//Spine. — 1997. — №15. — Р.1791-1797.
5. Rothman Simeon at al. The Spine, 3rd edition. — Copiright 1992, 1982, 1975 by W.B.Saunders Compane. — P.475-478.
Источник

