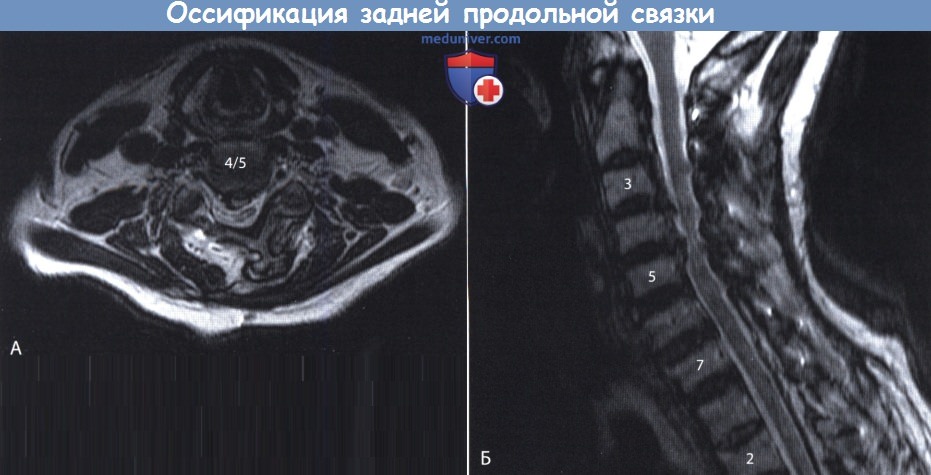
Задняя продольная связка в шейном отделе позвоночника
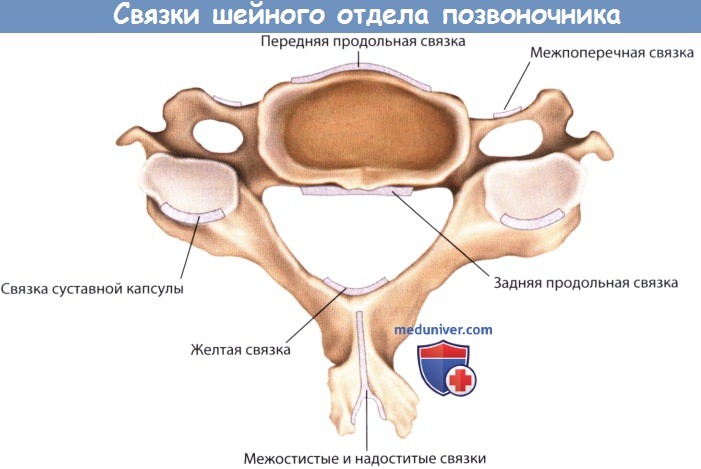
Хирургическая анатомия связок шейного отдела позвоночника
Связки представляют из себя многослойные структуры, состоящие из эластина и коллагена. Связки обеспечивают нормальные движения позвоночника, сдерживая движения с чрезмерной амплитудой, симметричное выравнивание структур позвоночника и стабильность межпозвонковых суставов. В выполнении этих функций в шейном отделе позвоночника, ниже осевого позвонка, задействовано множество связок.
В норме, связка отвечает на растяжение, а эффект зависит от морфологии связки и рычага силы воздействия. При этом следует учитывать анатомическое расположение и возможную силу связки; то есть связки, находящиеся дальше всего от оси вращения при действии силы, имеют максимальную силу сопротивления.
Связки с выпуклой стороны кривизны позвоночника обычно сильнее. Очень сильная связка, функционирующая на коротком рычаге от оси вращения силы может вносить меньший вклад в стабильность позвоночника, чем более слабая связка, расположенная на более длинном рычаге.
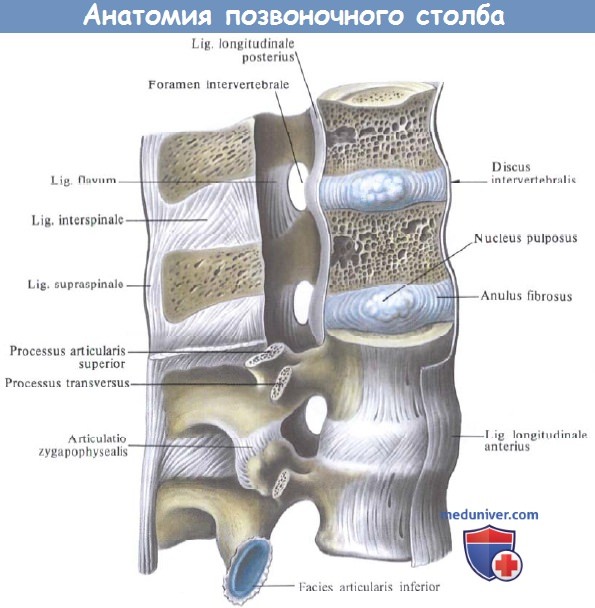
а) Передняя продольная связка шейного отдела позвоночника. Передняя продольная связка прикреплена к передней поверхности тел позвонков и межпозвонковых дисков. В целом связка протягивается от основания черепа до крестца, а с учетом ее фиксации к передней части межпозвонкового диска, функционирует связка как передняя соединительная лента, предотвращающая переразгибание подвижных частей.
Передняя продольная связка состоит из продольных волокон, уложенных многослойно; поверхностные волокна протянуты на 4-5 уровней, средний слой связывает тела позвонков и межпозвонковые диски трех уровней, а глубокие волокна соединяют только смежные замыкательные пластинки. Передняя продольная связка имеет наибольшую толщину на вогнутой поверхности тела позвонка, соединяясь в этом месте с надкостницей.
б) Задняя продольная связка шейного отдела позвоночника. Задняя продольная связка прикреплена к межпозвонковым дискам на задней поверхности позвоночника. Связку формируют продольные волокна, которые также протянуты вдоль всего позвоночника. Верхний конец связки веерообразно расширен и образует покровную мембрану, а нижний продолжается до крестца. Основная функция задней продольной связки представлена сопротивлением превышению амплитуды сгибания.
Волокна связки проходят тонким слоем над межпозвонковым диском и расширяются на уровне середины тела позвонка; таким образом, место наиболее частого образования грыжи межпозвонкового диска — это задняя околосрединная зона. Глубокий слой волокон связывает только смежные позвонки, а более сильный поверхностный слой соединяет несколько уровней. Глубокие волокна очень плотно прилегают к фиброзному кольцу, но свободно соединены с телом позвонка, где их слой значительно тоньше.
В норме, связочный аппарат, расположенный кзади от межпозвонковых дисков, функционирует как задняя соединительная лента, защищающая от избыточного сгибания. Хотя задняя продольная связка является достаточно сильной связкой, играющей роль в защите от превышения амплитуды сгибания, с точки зрения биомеханики, вклад связки в выполнение ее функции минимален, среди всех связок с той же функцией. Это связано с длинной ее рычага, или дистанцией от оси вращения при приложении силы; чем дальше связка находится от оси вращения, тем больший вклад в сопротивление она вносит.
Например, в убывающем порядке сила сопротивления некоторых связок избыточному сгибанию располагается следующим образом: связка суставной капсулы, желтая связка, задняя продольная связка.
в) Желтые связки. Желтые связки представлены сегментированными прерывистыми связками, состоящими из эластина и имеющими желтую окраску. Эти связки имеют наибольшее процентное содержание эластина во всем теле. Желтые связки пересекают пластинки дуг позвонков, по типу кровли, и сформированы из широких, парных связок, соединяющих смежные пластинки дуг с каждой стороны. Каждая связка начинается от гребня на нижней половине передней поверхности нижележащей пластинки дуги позвонка и продолжается до внутренней поверхности смежной вышележащей пластинки.
Продольное расщепление по срединной линии и способность не ослабляться при избыточном растяжении снижают риск сгибания связок при стандартном разгибании позвоночника; таким образом снижается вероятность сдавления твердой мозговой оболочки. Связки продолжаются в боковом направлении и соединяются с передней частью капсулы межпозвонкового сустава.
г) Связка суставной капсулы. Связка суставной капсулы состоит из волокон, ориентированных перпендикулярно относительно суставных поверхностей межпозвонковых суставов. Связки скрепляют смежный позвонок с суставом и играют роль в ограничении сгибания и вращения. В нормальном физиологическом состоянии, связки расслаблены, но они натягиваются при увеличении амплитуды движений. В шейном отделе позвоночника связки длиннее и натянуты свободнее.
д) Выйная связка. Выйная связка состоит из межостистых и надостистых связок. Межостистая связка, содержащая, в основном, эластин, расположена между смежными остистыми отростками. Надостистая связка, также со значительным содержанием эластина, в шейном отделе позвоночника представлена только на уровне позвонка С7; верхушка позвонка С7 является самой верхней точкой связки.
Вместе эти две связки формируют выйную связку, которая протянута от иниона до остистого отростка позвонка С7, разделяя околопозвоночную мускулатуру и выполняя роль места прикрепления выйных мышц и бессосудистой линии рассечения тканей при заднем срединном доступе. Функция связки заключается в крайне значительном ограничении амплитуды сгибания благодаря ее длинному рычагу приложения силы.
е) Межпоперечные связки. Межпоперечные связки соединяют смежные поперечные отростки и играют незначительную роль в биомеханике шейного отдела позвоночника.
Связки средней и нижней частей шейного отдела позвоночника.
Связки и суставы позвоночного столба; вид справа.
Учебное видео анатомии соединений позвонков между собой и с ребрами

— Также рекомендуем «Хирургическая анатомия фасций в шейном отделе позвоночника»
— Посетите весь раздел посвященной «Нейрохирургии.»
Оглавление темы «Нейрохирургия среднего и нижнего сегментов шейного отдела позвоночника.»:
- Хирургическая анатомия среднего и нижнего сегментов шейного отдела позвоночника
- Хирургическая анатомия спинного мозга в шейном отделе позвоночника
- Хирургическая анатомия сосудов и нервов в шейном отделе позвоночника
- Хирургическая анатомия связок шейного отдела позвоночника
- Хирургическая анатомия фасций в шейном отделе позвоночника
- Хирургическая анатомия мышц шейного отдела позвоночника
- Хирургическая анатомия треугольников в шейном отделе позвоночника
Источник
Спондилез – это дегенеративное заболевание позвоночника, которое характеризуется образованием остеофитов и уплотнением межпозвонковых дисков. В этой статье вы узнаете, как проявляется спондилез шейного отдела позвоночника, и какие методы лечения существуют.
Описание и причины
Это заболевания может развиваться в любом отделе позвоночника, но чаще всего возникает спондилез шейных позвонков. Развитие спондилеза изначально является защитным механизмом, поскольку уплотняются те участки связок, которые повреждены. То есть дефект заполняется соединительной тканью. Однако в дальнейшем это состояние приобретает необратимый характер, образуются остеофиты, которые крепко фиксируют позвонковые тела между собой. Все это деформирует позвонки и приводит к полному обездвиживанию позвоночника.
Шейный отдел позвоночника очень подвижный, в отверстиях позвонков проходят важные сосуды, которые кровоснабжают головной мозг. Этиология болезни недостаточно изучена, нельзя выделить единственную причину развития патологии. Развитие спондилеза провоцируют различные факторы:
- наследственная предрасположенность;
- пожилой возраст (старше 55–60 лет);
- перенесенные травмы позвоночника, особенно неизлеченные;
- сидячий образ жизни, отсутствие физической нагрузки;
- сопутствующие заболевания опорно-двигательной системы, например остеохондроз.
Признаки и стадии развития
Все симптомы, которые сопровождают шейный спондилез можно разделить на две группы. Первая группа признаков связана с непосредственным поражением и деформацией позвонков. К ним относят боль и обездвиживание. Боль обычно локализуется по задней поверхности шеи, усиливается при движении в стороны, наклонах головы. Уплотнение продольной связки и излишняя фиксация позвонков приводит к появлению утренней скованности, которая сначала длится не более часа и проходит после сна, а затем длительность проявления симптома увеличивается.
Вторая группа клинических проявлений связана с компрессией тех сосудов и нервов, которые проходят вблизи шейного отдела позвоночника. Сдавление артериальных сосудов, которые питают головной мозг, приводит к появлению головокружения, головной боли, появлению шума в ушах. Компрессия нервов влечет за собой появление таких симптомов, как онемения, парестезии в области головы и шеи.
Выраженность признаков напрямую зависит от степени заболевания. Клинически выделяют 3 стадии заболевания:
- Первая стадия характеризуется незначительной болью в области шеи и затылка, онемением. Подвижность шейного отдела при этом не нарушена. На рентгенограмме визуализируются единичные остеофиты, не связанные между собой.
- На второй стадии присоединяется утренняя скованность различной выраженности, но которая проходит в течение дня. Присутствует также головокружение, головная боль. Деформация и обездвиживание выражено намного сильнее. Рентгенографические исследования выявляют сращение остеофитов между собой.
- Третья стадия проявляется полным обездвиживанием и необратимыми изменениями.
Диагностика и осложнения
Поставить диагноз только по клиническим проявлениям на ранней стадии очень сложно. Поэтому используют дополнительные методы диагностики.
Лабораторные методы исследования при данной патологии непоказательны. Общеклинические анализы, такие как общий анализ крови, общий анализ мочи и биохимический анализ крови все равно выполняют, но только для диагностики сопутствующих заболеваний.
Среди инструментальных методов используются следующие:
- Рентгенограмма шейного отдела позвоночника в двух проекциях. Базовый метод, с него обычно начинают обследование. Позволяет визуализировать наличие и локализацию остеофитов, степень сужения позвоночного канала.
- Ультразвуковое исследование сосудов шеи. Позволяет выявить степень сужения сосудов.
- Компьютерная томография. Используется для визуализации патологии костной ткани, лучше чем рентгенограмма выявляет локализацию и степень поражения.
- Магнитно-резонансная томография. Используется при подозрении на патологию со стороны спинного мозга.
Лечение и профилактика
Лечат спондилез шейного отдела преимущественно консервативно. Используют группы препаратов, направленных на уменьшение воспаления, обезболивание, протекцию хрящевой ткани, нормализацию нервной проводимости и кровообращения.
Для снятия воспаления и боли назначаются нестероидные противовоспалительные средства. Чаще всего это пероральные формы, например «Диклофенак», «Нурофен». При более выраженном болевом синдроме применяются инъекционные формы, такие как «Диклоберл», «Мовалис».
Кроме того, на ранних стадиях, когда заболевание еще обратимо, назначаются хондропротекторы. Например, «Хондроксид», в состав которого входят естественные компоненты хрящевой ткани.
Для профилактики вторичного поражения периферической нервной системы применяются витамины группы В, например «Нейровитан». Если присутствует избыточное мышечное напряжение, целесообразно применение центральных миорелаксантов. Хорошо зарекомендовал себя препарат «Мидокалм».
Кроме медикаментозного лечения, широко применяется физиотерапия, массаж и мануальные техники. Это позволяет остановить прогрессирование заболевания.
Важным аспектом лечения является гимнастика. Ежедневное выполнение физических упражнений значительно улучшает состояние больных. Движения должны быть мягкими и медленными. Рекомендуется воздержаться от значительной физической нагрузки во время обострения. Лучше чтобы комплекс упражнений подобрал сертифицированный тренер или врач-реабилитолог. В дальнейшем заниматься можно и дома. Возможно применение народных средств в комплексе с базовым лечением.
Профилактика заключается в избегании постоянного нахождения в сидячей неудобной позе, адекватной физической нагрузке, выполнении упражнений на увеличение гибкости шеи, устранении переохлаждений и инфекционных факторов. Также большое значение имеет ношение специального шейного воротника для стабилизации позвоночника при сопутствующих заболеваниях.
Видео «Лечение спондилеза шейного отдела позвоночника»
Из этого видео вы узнаете, как лечить спондилез шейного отдела позвоночника гимнастикой в домашних условиях.
Загрузка…
Источник
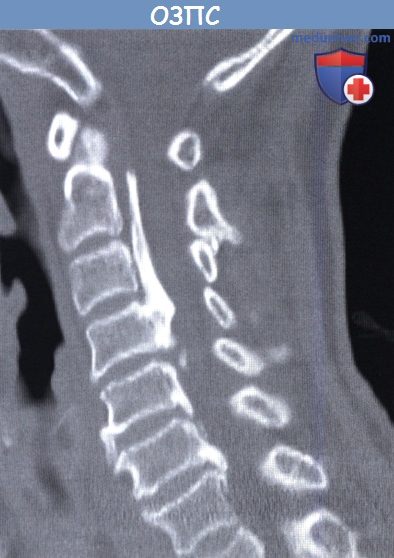
Оссификация задней продольной связки позвоночника (ОЗПС, OPLL) — причины, классификация, клиника, диагностикаОссификация задней продольной связки позвоночника (ОЗПС или OPLL) может проявиться как миелопатия, радикулопатия или миелорадикулопатия. Кальцификация и утолщение задней продольной связки (ЗПС) при этом заболевании приводит к уменьшению просвета позвоночного канала и, как следствие, может вызвать компрессию невральных компонентов. После первого сообщения в 1838 году ОЗПС была выделена в самостоятельную нозологическую единицу только в 1960 году. Последние достижения в техническом развитии лучевой визуализации, в частности КТ и МРТ, значительно упростили диагностику этого заболевания. За последние двадцать лет было разработано несколько хирургических способов лечения. В статьях на сайте будут описаны патогенез болезни, особенности хирургического лечения и исходы. а) Частота встречаемости оссификации задней продольной связки позвоночника (ОЗПС). Наиболее часто, с частотой 1,9-4,3%, это заболевание встречается у представителей азиатской расы. В других этнических группах этот процент ниже. Например среди североамериканцев это показатель составляет 0,01-1,7%. Несмотря на низкую встречаемость, среди страдающих миелопатией шейного отдела оссификация задней продольной связки позвоночника (ОЗПС) выявляется в 20-25% случаев в США и 27% случаев в Японии. ОЗПП в два раза чаще встречается у мужчин старше 50 лет. Типичная локализация оссификации задней продольной связки позвоночника (ОЗПС) — шейный отдел позвоночника (70-95%); оставшаяся доля распределена между грудным и поясничным отделом, при этом сегменты С4-С6, Т4-Т7 и L1-L2 страдают чаще всего. б) Патофизиология. Хотя точные причины оссификации задней продольной связки позвоночника (ОЗПС) остаются невыясненными, очевидно, что основную роль в развитии этого заболевания играет наследственная предрасположенность. Изучение этой закономерности привело к тому, что в 25% случаев была показана родственная связь первой степени между заболевшими. Недавно в работах проведенных in vivo и in vitro был определен ген, отвечающий за передачу предрасположенности к этому состоянию. Это подтверждает мнение о том, что оссификация задней продольной связки позвоночника (ОЗПС) возможно имеет многофакторную природу наследования. Обнаружена также клиническая взаимосвязь между ОЗПС и другими расстройствами — распространенным идиопатическим гиперостозом, анкилозирующим спондилитом, ожирением, диабетом, акромегалией и гиперпатиреоидизмом. Несмотря на то, что оссификация задней продольной связки позвоночника (ОЗПС) имеет мультифакторную природу, несколько генов недавно были обозначены как ключевые звенья патогенеза этого заболевания. Один из них — COL11А2. Он кодирует а-2 цепь коллагена XI типа. Многие авторы также указывают на четкую взаимосвязь между полиморфизмом мононуклеотидов и склонностью к развитию ОЗПС. Фактор роста опухоли β (ФРО β) тоже имеет взаимосвязь с ОЗПС, так как известна его роль в регуляции размножения мезенхимальных клеток. Некоторыми учеными показана связь между оссификацией задней продольной связки позвоночника (ОЗПС) и специфическим полиморфизмом, как с помощью рентгенографии, так и по клиническим данным. Другим потенциальным тригером считается нуклеотидпирофосфатаза (известная, как ингибитор кальцификации), с помощью которой было показано развитие спонтанной ОЗПС у лабораторных мышей. И хотя хирургическая тактика продолжает играть ведущую роль в лечении, углубление знаний о генетической связи с ОЗПС позволяет надеяться на то, что в конечном счете лечение на уровне гена может оказаться профилактическим. В классификации Hirabayashi выделяют четыре типа оссификации задней продольной связки позвоночника (ОЗПС): В Японии процентное соотношение этих типов составило 39%, 27%, 29%, и 7,5% соответственно. в) Клиника оссификации задней продольной связки позвоночника (ОЗПС). Хотя представленные варианты во многом зависели от уровня и степени поражения, миелопатия, радикулопатия и боль в шее наиболее частые симптомы ОЗПС. Эпштейн, анализируя данные, полученные при обследовании 120 человек (из которых 51 были ее собственными пациентами), доложила, что 84% страдали миелопатией, которая была вызвана тяжелой неврологической дисфункцией Ranawat За и 36 степени. Радикулопатия с нарушением чувствительности наблюдалась в 47% случаев, а боль в шее в 43%. Эти симптомы присутствовали в среднем 13,3 месяца во время обследования. Большинство пациентов с оссификацией задней продольной связки позвоночника (ОЗПС) (70-85%) отмечали постепенное начало симптоматики. Другие (15-30%) обратились с резко развившимся неврологическим дефицитом, зачастую после незначительной травмы шеи. В исследованиях Matsanuga 207 пациентов с миелопатией было показано, что 37% из них отмечали ухудшение в течение последующих 10 лет, а у 170 пациентов, изначально не имеющих миелопатии, только в 16% она развилась за тот же срок. В некоторых сообщениях прослеживается обратная корреляция между продолжительностью заболевания и восстановлением. г) Рентгенологическая картина. До появления КТ диагноз оссификации задней продольной связки позвоночника (ОЗПС) основывался на данных рентгенографии позвоночника в боковой проекции. Этот вид исследования остается важнейшим в определении стабильности у пациентов с ОЗПС и нестабильностью более чем 3,5 мм подвывиха, 20° угловой деформации или разницей в 2 мм между остистыми отростками. КТ с реконструкцией в сагиттальной плоскости представляет собой эффективный инструмент дифференциальной диагностики оссификации задней продольной связки позвоночника (ОЗПС). С помощью КТ также можно определить диаметр позвоночного канала и поперечный размер спинного мозга, то есть факторы, определяющие показания к операции. КТ в предоперационном периоде позволяет понять объем внедрения ОЗПС в твердую оболочку спинного мозга или ее перфорации и классифицировать пациентов по объему утечки ликвора в послеоперационном периоде. В дополнение к КТ миелография позволяет более детально обследовать уровень сдавления невральных компонентов. Выполнние МРТ необходимо у пациентов с ОЗПС для оценки продолжительности компрессии и выявления отека спинного мозга, который хорошо определяется в Т2-режиме и имеет непосредственную связь с исходом заболевания. Уплотненная связка обычно визуализируется как площадка с сигналом низкой интенсивности, как в режиме Т1, так и Т2. МРТ в положении флексии и экстензии позволяет определить изменения в просвете позвоночного канала и выявить признаки компрессии спинного мозга.
— Также рекомендуем «Техника операции при оссификации задней продольной связки позвоночника (ОЗПС, OPLL)» Оглавление темы «Оссификация задней продольной связки позвоночника (ОЗПС, OPLL).»:
|
Источник