Дорсопатия шейного отдела позвоночника где лечить
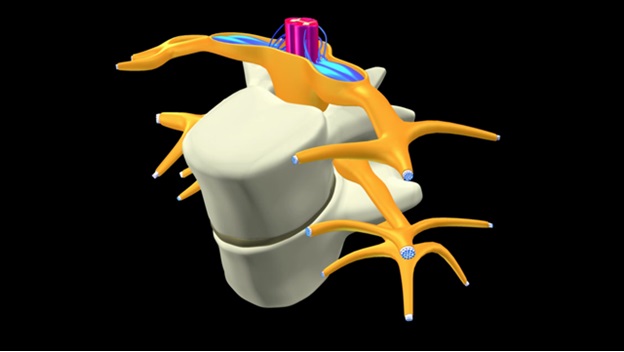
Шейный отдел позвоночника в меньшей степени подвержен развитию дорсопатии, в отличие от поясничного отдела позвоночника. Но анатомические особенности шейного отдела (маленькие позвонки и диски, эластичные связки, большая лабильность, близкое расположение позвоночных артерий) способствуют тому, что дорсопатии в этом отделе позвоночника протекают более тяжело, чем в других отделах. Такие особенности могут приводить к появлению симптомов связанных не только с туловищем, но и вследствие компрессионного воздействия на позвоночные артерии и возможно ухудшение кровоснабжения головного мозга, с развитием соответствующей симптоматики. Поэтому, лечение дорсопатии шейного позвоночника имеет определенные сложности и свою специфику.
Классификация дорсопатий
В зависимости от локализации поражений позвоночника, дорсопатия делится на три основные группы:
- Дорсопатия шейного отдела.
- Дорсопатия грудного отдела позвоночника (из-за значительной ригидности этого отдела встречается редко). Чаще всего, дорсопатия в этом отделе встречается в области нижних грудных позвонков, ближе к поясничному отделу.
- Дорсопатия поясничного и крестцового отдела позвоночника.
Несмотря на то, что дорсопатия поясничного крестцового отдела позвоночника гораздо более распространена, чем цервикальная, поражение шейных позвонков является более опасным, поскольку может приводить к нарушению кровообращение головного мозга.
- Деформирующие. Эти заболевания возникают в результате нарушения нормального расположения суставов позвоночника относительно друг друга, различных изменений кривизны и многих других патологических изменений в позвоночнике, включая выпячивание диска и межпозвонковые грыжи.
- Спондилопатия. Манифестация этих дорсопатий возникает у людей в результате серьезных травм позвоночника и различных заболеваний, которые вызывают дегенеративные изменения в костях скелета (инфекционные или опухолевые образования).
- Дискозная (дискогенная). Развитие таких дорсопатий является результатом выраженной дегенерации хрящей позвоночника, что приводит к смещению позвонков и грыжам межпозвоночного диска.
Кроме того, существует классификация дорсопатии, основанная на виде патологии позвоночника:
Факторы риска
Существует несколько ведущих основных факторов, которые могут приводить к развитию дорсопатии шейного отдела позвоночника, а именно:
- Инволюционные (связанные с возрастом) изменения в организме, которые усугубляются сидячим образом жизни.
- Генетическая предрасположенность.
- Стресс и беспокойство.
- Нарушение метаболических процессов в организме.
- Избыточный вес.
- Гипотермия, простуды.
- Профессиональная деятельность, связанная с длительными статическими нагрузками или векторными нагрузками на позвоночник.
- Частые болезни, вызванные вирусными инфекциями.
Причины
Остеохондроз (дегенеративное заболевание дисков) является частой причиной дорсопатии.
В основе патологического процесса развития дорсопатии шейного отдела позвоночника лежат изменения биомеханики и распределения векторов нагрузки, из-за чего ускоряется развитие дегенеративных изменений в межпозвонковых дисках и снижение амортизирующей функции. В дополнение к остеоартриту, другими источниками дорсопатии часто становятся:
- Нарушения кривизны позвоночника, такие как сколиоз, лордоз или кифоз;
- Спондилез ( спондилоартроз);
- Межпозвоночная грыжа;
- Спондилолистез;
- Воспаление и компрессия нервных корешков (радикулопатии);
- Различные травмы позвоночника: ушибы, растяжения, хлыстовые травмы или переломы;
- Различные заболевания суставов или костно-мышечной системы;
- Инфекционные или онкологические заболевания
Симптомы
Симптоматика и клинические проявления при дорсопатии шейного отдела позвоночника обусловлены как генезом, так и морфологическими изменениями в структурах шеи. Чаще всего, отмечаются следующие симптомы:
- Сильная боль в шее и плечах, которая значительно усугубляется при физических нагрузках и после сна.
- Острые, сдавливающие и пульсирующие головные боли, которые не всегда купируются анальгетиками.
- Дорсальгия — очень сильная боль в области шейного отдела позвоночника.
- Значительное снижение амплитуды движений в шее (снижается возможность наклонов головы или поворотов в сторону).
- Слабость, ощущения недостатка жизненной силы, сонливость и усталость.
- Онемение в шее, а также в пальцах кисти, эпизоды частичного нарушения восприятия, частичный паралич.
- Наличие шума в ушах.
- Боль в области груди под лопаткой — мимикрия приступов стенокардии.
- Нарушения сна.
- Повышенная слабость и утомляемость рук, возможна гипотрофия мышц.
- Галопирующее кровяное давление.
- Сильное головокружение и тошнота.
- Потеря сознания, обмороки, зрительные аберрации.
- Визуально заметная деформация позвоночника.
Симптоматика при дорсопатии шейного или грудного отдела позвоночника, может быть похожей, но это разные заболевания и поэтому требуют разных подходов к лечению.
Диагностика
Важная роль в постановки диагноза дорсопатии шейного отдела позвоночника играет тщательный медицинский осмотр, который позволяет обратить внимание на следующие признаки:
- Неправильная осанка.
- Различная высота плеч и разные уровни лопаток.
- Асимметрия рук и ног.
- Снижения объема движений в туловище и шее
Наличие болезненных участков в области шеи, повышенный тонус мышц или обнаружение объемных образований в области шеи.
Учитывая, что симптоматика при дорсопатии шейного отдела позвоночника может быть связана как с заболеваниями позвоночника, так и обусловлена другими причинами необходимо исключить возможные причины симптомов.
Дифференциальную диагностика должна учитывать следующие заболевания:
- Цервикальный стеноз
- Цервикальная зигапофизарная (фасеточная) артропатия
- Дисцит
- Эпидуральный, субдуральный или интрадуральный абсцесс
- Остеомаляция
- Заболевания паращитовидной железы
- Полимиалгия ревматическая
- Анкилозирующий спондилоартрит
- Синдром Рейтера
- Энтеропатический артрит
- Диффузный идиопатический скелетный гиперостоз
- Плечевой неврит
- Рак
- Цервикальная миофасциальная боль
- Шейный спондилез
- Цервикальное растяжение и деформация
- Неопластическая брахиальная плексопатия
- Остеопороз
- Региональный болевой синдром
- Болезнь Шейермана
- Синдром торакального выхода
- Травматическая плечевая плексопатия
- диагностировать хронические дегенеративные изменения (больше в костных тканях), метастатические образования, инфекции, деформации позвоночника и оценить стабильность двигательных сегментов шейного отдела позвоночника.
- Выявить опухоли, остеофиты и переломы, сужение пространства между позвонками.
Медицинская визуализация
Методы медицинской визуализации оценивают морфологию структур и тканей, а не функцию и подчас дают ложноположительные и отрицательные результаты. Следовательно, результаты исследований должны интерпретироваться в контексте каждого клинического случая, поскольку ложноположительные и ложноотрицательные результаты МРТ встречаются довольно часто.
Рентгенография
Позволяет:
КТ (МСКТ)
- КТ-сканирование позволяет быстро определить перелом шейного отдела позвоночника и широко используется в случаях травм.
- МСКТ предоставляет более детальное качество изображений и возможность визуализировать даже небольшие морфологические изменения или повреждения, чем обычная КТ-сканирование
КТ миелография
- Миелограмма, с последующей компьютерной томографией, может, проведена при подготовке к оперативному лечению для декомпрессии спинного мозга или нервного корешка.
- Это исследование позволяет оценить позвоночный канал, наличие сужения и воздействия на спинной мозг и компрессию нервных корешков грыжей диска, остеофитом, а также оценить фораминальное пространство.
- КТ — миелография, по-прежнему, является ценным диагностическим методом и превосходит МРТ для визуализации латерального и фораминального пространства, несмотря на инвазивность, высокую стоимость и возможные побочные эффекты. КТ –миелография не является первоначальным методом визуализации при дорсопатии шейного отдела позвоночника и используется только в сложных случаях .
МРТ
- МРТ остается методом выбора визуализации шейного отдела позвоночника из-за полной безопасности изображения для оценки шейного отдела позвоночника.
- Преимущества МРТ включают: оценку морфологии мягких тканей (например, дисков, мышц нервов, спинной мозг), визуализацию спинномозговой жидкости, неинвазивность и отсутствие радиационного облучения пациента.
- Современные МРТ аппараты с высоким магнитным полем, и новые программные продукты обеспечивают более быструю и детальную визуализацию.
- К сожалению, некоторые последовательности МРТ изображают патологию больших размеров, чем фактические, и не выявляют некоторые аномалии. Другие недостатки МРТ включают в себя: высокая стоимость, неспособность пациентов с клаустрофобией терпеть процедуру, необходимость длительного нахождения пациента в неподвижном состоянии, а также менее качественную визуализацию костных структур по сравнению с КТ (МСКТ).
- Кроме того, МРТ оказывается хуже при дифференциации компрессии корешка грыжей диска, от воздействия на корешок спондилезным остеофитом.
ЭМГ (ЭНМГ). Электродиагностические исследования по-прежнему являются стандартными методами для оценки неврологических функций шейного отдела позвоночника. Преимущества этих методов в низкой стоимости и безопасности этих тестов.
Исследования нервной проводимости (ЭНМГ) и электромиография (ЭМГ) обеспечивают возможность оценить степень повреждения корешка и периферических нервов.
Игольчатая ЭМГ позволяет обнаруживать острые, подострые и хронические корешковые признаки наличия патологии моторного нервного волокна.
Лабораторная диагностика. Необходима для дифференциальной диагностики воспалительных инфекционных или системных состояний.
Лечение
Лечение дорсопатии шейного отдела позвоночника, также как и грудного или поясничного, должно проводиться не только во время обострения болезни, но и во время ремиссии. Лечение значительно увеличит периоды ремиссии и значительно уменьшит интенсивность обострений.
Физиотерапия. Для уменьшения болей в острой фазе, следует использовать физические методы воздействия . Поверхностные тепловые модальности расслабляют мышцы и снимают боль в мягких тканях.
И наоборот, следует избегать методов глубокого нагрева (например, УВЧ) при острой шейной радикулопатии, поскольку они усиливают воспаление и, как следствие, усугубляют корешковую боль и повреждение нервных корешков. Хороший эффект при остром болевом синдроме может дать криотерапия.
Тракционная терапия может облегчить боль в корешках при компрессии нервного корешка. Тракция не уменьшает боль при травмах мягких тканей. Перед проведением тракции необходимо провести массаж и / или электрическую стимуляцию, что позволяет расслабить мышцы перед проведением процедуры.
Мягкий шейный воротник рекомендуется только при сильных болях или при острых травмах шейного отдела позвоночника и на короткие промежутки времени (не более 3-4 дней непрерывного использования). Опасность длительного ношения шейного воротника в том, что может резко снизиться объем движений и сила мышц шеи.
Мануальная терапия. Спинальные манипуляции и мобилизация могут восстановить нормальный объем движений в двигательных сегментах шейного отдела позвоночника и уменьшить боль. Также считается, что мобилизация фасеточных суставов улучшает афферентные сигналы от механорецепторов к периферической и центральной нервной системе. Нормализация афферентных импульсов улучшает мышечный тонус, уменьшает мышечную защиту и способствует более эффективному метаболизму местных тканей.
Иглорефлексотерапия. Этот метод воздействия на биологически активные точки широко применяется в лечении дорсопатии шейного отдела позвоночника и позволяет восстановить нормальную импульсацию по нервным волокнам.
ЛФК.
Физические упражнения играют огромную роль в лечении дорсопатии шейного отдела позвоночника, так как позволяют уменьшить нестабильность двигательных сегментов, восстановить мышечный корсет, который обеспечивает стабильность шеи. Кроме того ,физические упражнения в комплексе с другими методами лечения приостанавливают развитие дегенеративных изменений в шейном отделе позвоночника.
Шейные эпидуральные инъекции — позволяют значительно снизить корешковую боль за счет уменьшения воспаления и отека.
Смесь анестетика и кортикостероида может быть введена в эпидуральное пространство или вдоль нервного корешка (трансфораминально) после точной радиологической, контрастно-усиленной флуороскопической локализации.
Медикаментозное лечение (НПВП, миорелаксанты, антидепрессанты, сосудистые препараты) применяются как при острой боли, так и при хронических болях или нарушениях кровообращения головного мозга, связанных с компрессией вертебральных артерий.
Биологическая терапия — эти методы лечения имеют большую перспективу, так как это совершенно новые походы лечения позволяющие воздействовать на источникболи, а не только симптоматично действовать на последствия дегенеративного каскада (то есть, радикулопатии или дискогенные боли).
Факторы роста, включая фактор роста опухоли (TGF) —beta, костные морфогенетические белки (BMP) -2, BMP -7, BMP-14 .Введение этих факторов в диск позволяет увеличить высоту диска.
Передача гена: ген, кодирующий фактор роста или терапевтический белок, имплантируется в диск для получения белка in situ.
Клеточная терапия, включая аутологичные дисковые клетки, суставные хондроциты и мезенхимальные стволовые клетки. При этом методе лечения, эти клетки также вводятся в диски и отмечено, что достоверно снижаются процессы дегенерации и усиливается регенерация матрикса.
Тканевая инженерия: Определенные лекарственные вещества вводятся в межпозвоночный диск, и это изменяет как биохимические, так и биомеханические стрессоры.
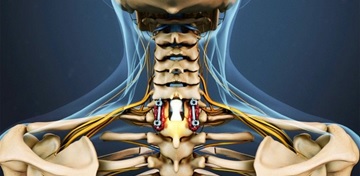
Хирургическое лечение. Оперативное лечение дорсопатии шейного отдела позвоночника используется достаточно редко и только при наличии выраженных осложнений (миелопатия, стеноз, выраженная компрессия корешка, синдром вертебральной артерии, нестабильность двигательных сегментов) и неэффективности других методов лечения. В отличие от поясничного отдела позвоночника, операции в области шейного отдела значительно сложнее как технически, так и в плане возможных осложнений из-за анатомической сложности шеи.
Источник
Дорсопатия — это относительно новый, собирательный медицинский термин, обозначающий группу заболеваний позвоночника и мягких тканей спины.
Для всех видов дорсопатии характерны такие симптомы, как боль в спине ( в шее, пояснице или середине спины) и ограниченная подвижность позвоночника. Кроме того, болевой синдром не связан с заболеваниями внутренних органов. Лечение дорсопатии зависит от конкретного заболевания и его тяжести.
Все виды дорсопатий разделены на три большие группы, в зависимости от того, что было причиной заболевания позвоночника.
Первая группа — деформирующие дорсопатии. В эту группу входят заболевания, связанные с дегенеративно-дистрофическими изменениями межпозвоночных дисков, а также анатомические аномалии в позвоночнике, в частности, сублюксации и смещение позвонков (спондилолистез).
Деформирующая дорсопатия — это, в первую очередь, остеохондроз. Это метаболический процесс, при котором межпозвоночные диски становятся тоньше, высыхают, сплющиваются и теряют свою эластичность и амортизирующую функцию. Это приводит к развитию патологий с компрессией нервных структур позвоночника (радикулиты и радикулопатией, невралгии, ишиас) или сосудистых структур (синдром вертебробазилярной недостаточности).
К деформирующим дорсопатиям также относятся все виды аномальной кривизны позвоночника — сколиоз, кифоз, лордоз.
Вторая группа — спондилопатия. Эта группа включает заболевания, связанные с изменениями позвонков. Это могут быть костные разрастания (остеофиты), ложные суставы, снижение плотности костной ткани (остеопороз), болезнь Шейермана-Мау, воспалительные и дегенеративно-дистрофические заболевания позвоночных суставов (спондилоартрит, спондилез).

Третья группа заболеваний — вертеброгенная дорсопатия. Она включает в себя заболевания, которые означают изменение морфологической структуры межпозвонковых дисков, от протрузии до разрыва фиброзного кольца и грыжи диска (включая секвестрацию). Основная опасность дискогенных дорсопатий — компрессия или стеноз спинного мозга, что часто приводит к инвалидности.
Причины или что считать дорсопатией?
Можно предположить, что у человека есть дорсопатия, если есть не только патология позвонков или межпозвоночных дисков, но и вообще боль в любой части спины (дорсалгия).
Тем не менее, невозможно на 100% исключить вероятность того, что боль в спине не имеет отраженный характер и не является признаком стенокардии (инфаркта) или заболеваний органов брюшной полости (например, панкреатита).
Вот почему, термин «дорсопатия» имеет широкую интерпретацию. Тем не менее, официальными причинами дорсопатии являются:
- Патологические нарушения изгибов позвоночника (кифоз в грудном отделе позвоночника, избыточный лордоз шейного и поясничного отделов позвоночника)
- Сколиозная деформация;
- Дегенеративная болезнь дисков (остеохондроз) различных отделов позвоночника, с поражением межпозвоночных дисков ;
- Болезнь Бехтерева ( анкилозирующий спондилоартрит);
- Спондилопатии, в том числе воспалительные: сакроилеит, (включая псориатический), инфекционные поражения позвонков (остеомиелит, натечные абсцессы или вторичные гнойные очаги);
- Ослабление или воспалительные поражения межпозвоночных дисков в разных отделах;
- Спондилез (спондилоартроз) с развитием миелопатии и радикулопатии.
Эти состояния развиваются при разрастании костных структур и компрессией близлежащих нервных образований. Таким образом, миелопатия развивается при стенозе спинального канала ( возникает компрессия спинного мозга), а при радикулопатии происходит сдавливание нервного корешка , выходящего из межпозвонковых отверстий.
- Травматическая спондилопатия;
- Стеноз позвоночного канала;
- Болезнь Форестье (анкилозирующий гиперостоз). При этом на месте связок происходит чрезмерное образование костной ткани, что приводит к анкилозу (неподвижности);
- Инфекции (бруцеллез, туберкулез позвоночника), а также нейропатическая спондилопатия.
Предрасполагающие факторы, которые часто приводят к развитию дорсопатии:
- «Сидячий» образ жизни, низкая двигательная активность;
- Выраженный остеохондроз межпозвоночных дисков (оказывается, что одна из видов дорсопатий приводит к развитию других дорсопатий);
- Постоянные постуральные расстройства;
- Несбалансированная диета с большим количеством быстрых углеводов, жиров;
- Наличие вредных привычек;
- Период после менопаузы у женщин;
- Наличие снижения плотности костной ткани (остеопороз)
- Недостаток витамина D3; или кальция в питании
- Нарушение метаболизма мочевой кислоты;
- Вредные условия труда и жизни ( низкая температура воздуха, сырость, сквозняки);
- Специфика работы связанная с осевыми нагрузками на позвоночник.
- Определенная генетическая предрасположенность, которая проявляется индивидуальным гормональным, биохимическим, иммунологическим и соматогенным статусом, в частности, особенностями соединительной ткани.
Частота возникновения — это, в первую очередь, патология пояснично-крестцового отдела позвоночника, а вторая — поражение шейного отдела.
Дорсопатия: симптомы
Когда следует обратиться к врачу? В конце концов, у каждого человека был эпизод боли в спине, какие признаки должны насторожить пациента? Это симптомы, на которые человеку необходимо обратить внимание, и не затягивать визит к врачу:
- Боль в спине стала постоянной, особенно когда она усиливается ночью и не снимается медикаментами .
- Болезненные ощущения корешкового генеза, то есть боли резкие и усиливаются при резких движениях, кашле, чихании, смехе .
- Отмечаются нарушения чувствительности, связанные с болью или дискомфортом в спине (онемение), снижение чувствительности к температуре и тактильным воздействиям.
- Появление таких симптомов как слабость в мышцах рук и ног, гипотрофии мышц (одна конечность становится тоньше другой).Трофические изменения в конечностях (ломкость ногтей, выпадение волос, сухость и шелушение кожи).
- Уменьшение амплитуды движений суставов, боли в мышцах.
- Ощущение онемения и боли в руках, ногах, нарушение ощущения конечностей, слабость мышц, их паралич, снижение рефлексов и атрофия мышечной ткани;
- Мышечные спазмы, ограничение и уменьшение объема возможных движений;
- Местные изменения в мягких тканях (сосудистые, дегенеративные, биохимические).
В зависимости от места поражения, возможны следующие симптомы дорсопатии:
- Шейный отдел позвоночника: боли в плечах, руках. Также пациенты могут жаловаться на шум в голове, головокружение, вспыхивающие цветные пятна и мелькание мушек перед глазами. Если есть сочетание этих симптомов с головной болью, то возможно речь идет о развитии синдрома позвоночной артерии — одного из осложнений дорсопатии шейного отдела позвоночника;
- Грудной отдел позвоночника: боль в спине, в области сердце ;
- Пояснично-крестцовая боль в нижней части спины, которая распространяется в ноги, пах, а иногда в органы малого таза;
- Поражения нервных корешков: грыжи межпозвоночных дисков, дегенеративные заболевания дисков — стреляющие боли и снижение чувствительности (спондилез, спондилолистез).
Типы боли при дорсопатии:
- Местная боль — постоянная, локализованная, в области, где есть изменения в позвоночнике;
- Проекционная боль очень близка по своей природе к местным, но распространяется по пораженному нерву;
- Корешковая (нейропатическая) боль — эта боль имеет простреливающий характер, в покое может снижаться, но при любом движении (чихание, кашель) эта боль резко усиливается. Такая боль может сопровождаться гипотонией ( атрофией) мышц ,нарушениями чувствительности.
- Миофасциальная боль является результатом мышечного спазма и психогенного компонента.
Некоторые врачи используют термины для описания локально-синдромальных характеристик: радикулопатия, торакалгия, пояснично-крестцовый радикулит, люмбаго, цервикальная дорсопатия.
Диагностика
Рентгенография
МРТ
КТ (МСКТ)
ПЭТ
ЭНМГ (ЭМГ)
Лабораторная диагностика
Методы лечения
Лечение дорсопатии и ее осложнений осуществляется в основном с помощью консервативных методов, направленных на облегчение боли, регуляцию функционирования нервных корешков и торможение процессов дегенерации в структурах позвоночника.
Тактика лечение, в каждом конкретном клиническом случае, будет зависеть полностью от тяжести заболевания, болевого синдрома и его причин.
Почти все виды дорсопатии лечатся консервативно. Исключениями являются посттравматический спондилез и выраженная дегенерация межпозвонковых дисков. Такая дискогенная поясничная дорсопатия может приводить к нарушениям функции органов малого таза и требует экстренного оперативного лечения.
Основными принципами лечения дорсопатии являются:
- Устранение боли и воспаления, которое часто сопровождает хронические заболевания позвоночника;
- Уменьшение хронического мышечного спазма;
- Улучшение микроциркуляции тканей;
- Курсовые приемы хондропротекторов для улучшения обмена хрящевой ткани;
- Контроль нарушений чувствительности (витамины, антиоксиданты)
- Пополнение минерального дефицита;
В лечении дорсопатии применяются следующие методы:
Ортопедические изделия — подушки и матрасы используются для нормализации сна и пассивной разгрузки позвоночника. Лечение острых болей в шее предполагает кратковременное использование воротника Шанца . При выраженном мышечном спазме в пояснице также может быть рекомендован корсет ,для разгрузки и уменьшения спазма мышц .
Медикаментозное лечение

- Нестероидные противовоспалительные препараты (НПВП). Они назначаются в острой стадии болевого синдрома для уменьшения и ингибирования воспаления в пораженной области;
- Миорелаксанты. Применяются при сильных спазмах в мышцах, чтобы снять напряжение со спины и уменьшить боли;
- Седативные средства. В лечении лорсопатии эти препараты необходимы для воздействия на центральное звено восприятия боли, и они позволяют уменьшить мышечный спазм и нормализовать сон.
- После снижения болевых проявлений, для восстановления тканей рекомендуется провести курс витаминов, биостимуляторов.
- Сосудистые препараты. Эти лекарства помогают улучшить кровоснабжение позвоночника, а также микроциркуляцию в области корешков .
- • Скелетное вытяжение. При выполнении тракции происходит растяжение паравертебральных связок, мышц и тканей. В результате, расстояние между отдельными позвонками может быть увеличено на 1-4 мм. При сжатии нервного корешка или кровеносных сосудов грыжей диска или остеофитом вытяжение может уменьшить или полностью снять компрессию;
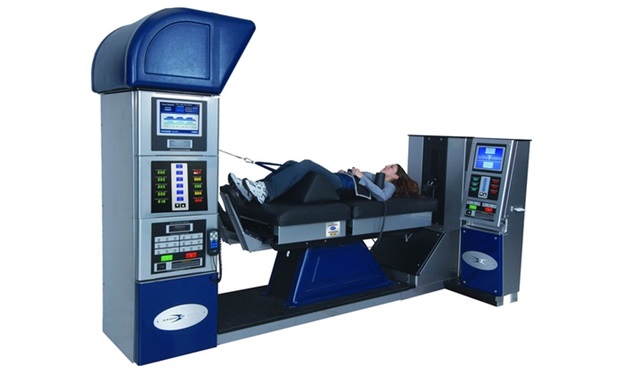
Физиотерапия. Криотерапия, ХИЛТ — терапия, Хивамат, электрофорез, ультразвук, фонофорез диадинамические токи, магнитные поля – широко используются в комплексном лечении дорсопатии.
ЛФК. Физические упражнения, как гимнастика, так и упражнения с отягощением, играют важную роль в комплексном лечении дорсопатии и позволяют не только снизить боль, но и предотвратить прогрессирование процессов дегенерации в позвоночнике.
Иглорефлексотерапия. Этот метод лечения используется при всех типах дорсопатии. В стадии острого болевого синдрома иглорефлексотерапия позволяет снять боль, воспаление, отек, улучшает прохождение нервных сигналов по нервным волокнам и устраняет такие симптомы, как онемение и мышечную слабость в кистях рук или стопах. В период комплексного лечения дорсопатии иглорефлексотерапия улучшает циркуляцию крови , стимулирует процессы регенерации тканей .
Массаж
Эта медицинская процедура используется при лечении дорсопатии позвоночника, как в активных точках, так и вдали от биологически активных точек. Основной результат использования массажа — улучшение обменных процессов, активизация защитных сил организма, процессов заживления и обновления тканей, восстановление баланса иммунной системы.
Мануальная терапия
Манипуляции на позвоночнике активно используются при лечении дорсопатии. Мануальная терапия устраняет подвывихи и смещение позвонков, снимает мышечные блоки, улучшает подвижность позвоночных суставов в двигательных сегментах позвоночника . Это помогает быстро снять боль, улучшить иннервацию и диапазон движений.
Осложнения
Вследствие того, что диагноз «дорсопатия» является термином, обозначающим группу заболеваний объединенных только по одной особенности — локализации, проводить прогнозирование возможных осложнений достаточно трудно.
Надо понимать, что в большинстве случаев эти заболевания приводят к инвалидности и ухудшению качества жизни, поскольку результатом прогрессирования патологических процессов являются сколиоз, анкилоз, сплющивание позвонков, миелопатия.
В заключение следует отметить, что дорсопатия представляет собой целую «семью» болезненных состояний позвоночника, ребер и мышц задней части туловища. Как и любое заболевание, дорсопатию легче предотвратить, чем лечить. Поэтому, стоит заботиться о здоровье своей спины заранее с раннего возраста, чтобы не жалеть об этом в зрелые годы.
Источник
