Исследование позвоночника осмотр пальпация

Осмотр позвоночника. Пальпация позвоночника пациентаДетальный осмотр позвоночника проводится последовательно по отделам, начиная с шейного. Его лучше совмещать с пальпацией, что позволяет выявить не только явные, но и скрытые выпячивания, западения, смещение отдельных или нескольких позвонков, выявить участки болезненности, уплотнения и напряжения мышц, опухолевидные образования. После статического осмотра сбоку и сзади позвоночник осматривается во время наклонов вперед, в стороны, назад. При этом обращается внимание на степень участия в движении каждого отдела позвоночника. Выключение из ритма движения отдельных позвонков, группы или целого отдела позвоночника указывает на локализацию патоло-шческого процесса. В случае обнаружения отклонений при осмотре и пальпации необходимо четко указать их анатомическую локализацию — отдел позвоночника или конкретный позвонок (позвонки) Отсчет позвонков обычно начинают с VII шейного позвонка, имеющего наиболее выступающий назад остистый отросток, особенно при наклоне головы вперед. Счет проводится сверху вниз. При мощной мускулатуре отсчет позвонков лучше проводить лежа при максимальном расслаблении мышц исследуемого. У ожиревших остистые отростки прощупать не удается. Выраженность изгибов позвоночника вперед и назад можно ориентировочно оцепить с помощью приема Форестье. Исследуемого ставят спиной к стене и просят прижать к ней затылок, лопатки, ягодицы и пятки. Здоровому ло удается легко При выраженном грудном кифозе или шперлордозе шейного отдела прижать к стенке затылок не удается. Расстояние от затылка до спины надо замерить в сантиметрах. При осмотре позвоночника обращается внимание на состояние кожи и подкожной клетчатки над позвоночником, степень развития мышц в паравертебральных пространствах от затылочного бугра до копчика, а также на отсутствие или наличие ограниченных припухлостей, грубой деформации позвоночника. У здорового человека цвет кожи над позвоночником не отличается от цвета других участков тела, влажность кожи чаще повышена, покраснений, припуханий не отмечается, мышцы спины развиты хорошо. Наличие ограниченной кожной гиперемии, припухлости, атрофии мышц, выраженного напряжения мышц, грубая деформация позвоночника свидетельствуют о патологии. Пальпация позвоночника пациентаПеред ощупыванием позвоночника в целях оценки способности его выдерживать нагрузки по вертикали и выявления юны болезненности можно применить прием вертикальной компрессии (осевая нагрузка). Техника приема такова: исследуемый находится в вертикальном положении стоя или сидя. Врач, располагаясь сзади, накладывает свои руки на его темя и осторожно осущестляет равномерное или толчкообразное давление вниз. Большого усилия прилагать не следует. Манипуляция прекращается при появлении локальной или распространенной боли. Этот Прием нельзя использовать при подозрении на деструкцию, перелом или смещение позвонков. Пальпация позвоночника проводится в вертикальном положении исследуемого (стоя, реже — сидя), с наклоном туловища вперед, и обязательно в горизонтальном положении на животе в условиях максимального расслабления мышц. Пальпируя шейный и поясничный отделы в положении лежа, необходимо использовать подкладную ватную подушку. Этим достигается не только расслабление мышц, Но и расширение межостистых промежутков. При пальпации позвоночника очень важно исследовать высоту стояния и положение остистых отростков, величину межостистых промежутков в разных отделах позвоночника, состояние над- и межостных связок, исследовать мышцы справа и слева от позвонков на одном уровне, места выхода межпозвонковых нервов, межреберные промежутки от позвоночника до грудины. Обследование. Измерение объема сгибания. Обследование пациента в положении лежа на животе. Симптомы натяжения седалищного нерва. — Также рекомендуем «Остистые отростки позвоночника. Пальпация и перкуссия остистых отростков позвонков» Оглавление темы «Исследование суставов и позвоночника пациента»: |
Источник
Перед ощупыванием позвоночника в целях оценки способности его выдерживать нагрузки по вертикали и выявления болезненности можно применить прием вертикальной компрессии (осевая нагрузка, рис. 124). Техника приема такова: исследуемый находится в вертикальном положении, стоя или сидя; врач, располагаясь сзади от исследуемого, накладывает руки на его темя и осторожно осуществляет равномерное или толчкообразное давление вниз. Большого усилия прилагать не следует. Манипуляция прекращается при появлении локальной или распространенной боли. Этот прием нельзя использовать при подозрении на деструкцию, перелом или смещение позвонков.

Рис. 124. Осевая нагрузка на позвоночник
Боль — наиболее ранний признак заболевания позвоночника, поэтому при ощупывании его нужно четко определить ее локализацию, степень выраженности, иррадиацию. Боль может быть локализованной и распространенной, выявляться в покое, при движении, провоцироваться врачебными приемами.
Распространенная боль характерна для диффузных поражений позвоночника (остеохондроз, споидилоартрит) либо воспалительного заболевания мышц. Локальная боль обусловливается ограниченным воспалением, ушибом, переломом позвонка или отростка, разрывом связок, отрывом мышц, опухолью.
Вместе с тем надо всегда учитывать, что боль в спине может не иметь никакого отношения к патологии позвоночника, а быть отраженной при патологии внутренних органов (рис. 125).

Рис. 125. Локализация отраженной боли в спине при некоторых заболеваниях внутренних
органов (Маркс В.О.)
Ориентировочную пальпацию позвоночника можно проводить в вертикальном положении больного (рис. 126), с наклоном туловища вперед, при котором информативной бывает не только пальпация, но и перкуссия по остистым отросткам пальцем или неврологическим молоточком.

Рис. 126. Пальпация позвоночника в вертикальном положении больного
Значительно большую информацию можно получить, исследуя больного в горизонтальном положении при максимальном расслаблении мышц. В ряде случаев следует сопоставить результаты исследования в вертикальном и горизонтальном положении. Это необходимо при дифференциации статического и рефлекторного напряжения мышц спины и положения позвонков.
Пальпируя поясничный и шейный отделы позвоночника, необходимо использовать подкладную подушку, что способствует не только расслаблению мышц, но и расширению межостистых промежутков (рис. 127).

Рис. 127. Положение исследуемого и подкладной подушки при пальпации шейного отдела позвоночника (А) и грудного и поясничного отделов позвоночника (б)
При пальпации необходимо ориентироваться на вершины остистых отростков, исследовать их межостистыс пространства в разных отделах позвоночника, мышцы слева и справа от позвонков на одном уровне, межреберные промежутки.
Перед непосредственной пальпацией позвоночника необходимо выявить зоны кожной гиперестезии методом образования «кожного валика» (рис. 128). Кожио-жировой валик захватывается двумя пальцами, начиная от шейного отдела с перемещением вниз до крестца, латеральнее на 3-5 см от остистых отростков, сначала с одной стороны, затем с другой. Гиперестезия указывает на возможную заинтересованность позвоночника соответственно уровню иннервации.

Рис. 128. Выявление кожной гиперестезии методом формирования «кожного валика»
Ощупывание позвоночника проводится ладонной поверхностью указательного или тремя пальцами правой руки, совершается медленное без сильного давления скольжение от 4-5-го шейного позвонка до крестца включительно (рис. 129). Рука врача плоско укладывается на позвоночник так, чтобы указательный палец располагался на вершинах отростков.

Рис. 129. Ощупывание остистых отростков позвоночника
Скользящим движением от 4-5-го шейного позвонка до крестца включительно можно выявить малейшие смещения остистых отростков вперед (споидилолистез), назад (ретролистез, чаше в шейном отделе), в стороны, их расщепление. Пальпация остистых отростков по Турнеру — мягкий край локтевой стороны ладони прикладывается к спине вдоль остистых отростков под углом 45°. Движение ладони вдоль позвоночника легко выявляет выступающие отростки пораженных позвонков. При ощупывании обращается внимание на расстояния между соседними остистыми отростками.
И.А. Реуцкий, В.Ф. Маринин, А.В. Глотов
Опубликовал Константин Моканов
Источник
Алгоритм обследования позвоночника и спинного мозга — Европейские рекомендации
Первоначальная оценка пациентов с заболеваниями позвоночника или спинного мозга включает сбор анамнеза и физикальное исследование. Важно определить основные серьезные патологические состояния, такие как переломы, опухоли, инфекции или синдром конского хвоста, при которых необходимы немедленное обследование и лечение.
а) Осмотр и пальпация. Обследование должно начинаться с тщательного осмотра пациента: телосложение (спортивное, пикническое), рубцы (предыдущие операции), припухлости (абсцесс, опухоль, спазм мышц), придаточные пазухи носа и волосистый покров (открытый или закрытый дизрафизм). Следует отметить наличие сколиоза (боковое искривление с вращательной деформацией тел позвонков), кифоза и лордоза, круглую спину. Разница в длине ног исключается при проверке уровня подвздошных гребней. Способность двигаться и степень активных и пассивных движений позвоночника вперед, назад и в бок могут подтвердить серьезность жалоб. Постоянно полусогнутая в коленном суставе нога при положении стоя может указывать на натяжение корешков нервов, а сгибание в колене уменьшает натяжение.
При пальпации можно оценить болезненность, напряжение и выявить костные выступы или деформацию. Обратите внимание на остистые отростки.
б) Специальное неврологическое исследование:
1. Симптомы натяжения корешков:
• Симптом Ласега: тест с подниманием прямой ноги отличает пояснично-крестцовый радикулит (L5 и SI, L4 в меньшей степени) от болей в бедре, связанных с другими заболеваниями. Тест положительный, если боль или парастезии, появляются на уровне менее 60°. Сгибание в голеностопном суставе обычно усиливает боль.
• Симптом скрещенных прямых ног: движение контрлатеральной (безболезненной) ноги вызывает боль в ипсилатеральной (болезненной) ноге.
• Симптом Тренделенбурга: ипсилатеральный наклон таза из-за слабости контрлатеральных приводящих мышц бедра (L5), если пациент стоя поднимает одну ногу.
2. Оценка двигательной функции. В норме мышечная сила должна быть почти равной с каждой стороны, в проксимальных и дистальных отделах верхних и нижних конечностей.
Обследование. Основные группы мышц верхних и нижних конечностей должны быть примерно одинаково развиты с обеих сторон тела. Развитие должно также соответствовать возрасту, полу и уровню активности. Пальпация не должна вызывать болезненные ощущения. При пальпации мышц должно появляться ощущение объемной массы. Обратите внимание на асимметрию. Спонтанные сокращения мышц конечности в состоянии покоя называются фасцикуляциями.
Мышечный тонус. Когда мышцы расслаблены, нужно сгибать/раз-гибать конечность в суставе в диапазоне ее нормального движения. При движении не должно ощущаться напряженности. Проверьте наличие клонусов внезапным сгибанием в голеностопном суставе.
Мышечная сила. Для оценки мышечной силы используют шкалу оценки мышечной силы Британского совета медицинских исследований (0-5):
— 0/5 Отсутствие движения
— 1/5 Слабое сокращение мышц
— 2/5 Движения только в горизонтальной плоскости
— 3/5 Произвольное движение позволяет преодолеть силу тяжести, но не применяемое сопротивление
— 4/5 Способность поднимать конечность против небольшого сопротивления
— 5/5 Нормальная сила.
3. Оценка чувствительности. Нужно оценить каждый вид чувствительности у пациента с закрытыми глазами. Сравнить чувствительность с разных сторон.
Спиноталамический тракт. Эти нервы обеспечивают болевую, температурную и глубокую тактильную чувствительность.
• Тестирование болевой чувствительности: используя любой острый инструмент (например, сломанный шпатель, иглу) и альтернативный инструмент с тупым кончиком, попросить пациента описать ощущения.
Задние столбы. Эти нервы обеспечивают чувство положения (известное как проприоцепция), вибрационную и поверхностную тактильную чувствительность.
• Тестирование проприоцепции: сгибайте или разгибайте конечности, пальцы и спрашивайте у пациента положение его конечности при закрытых глазах.
• Оценка вибрационной чувствительности: используйте камертон и начинайте с пальцев.
• Тестирование дискриминационной чувствительности: в норме различается одновременное прикосновение двух предметов, отделенных промежутком не менее 5 мм.
Чувствительность может быть снижена в порядке распределения ее по дерматомам. По жалобам пациента и симптомам обследование должно быть нацелено на верхние или на нижние конечности.
4. Оценка рефлексов. Исследование рефлексов включает оценку функции и взаимодействия чувствительных и двигательных путей. Тем не менее, оценка является субъективной и интерпретация сводится к определению: отсутствуют, нормальные, повышенные, сниженные.
Оценка должна включать в себя двуглавую мышцу плеча (С5, С6, кожно-мышечный нерв), плечелучевую (С5, С6, лучевой нерв) и трехглавую мышцу плеча (С7, С8, лучевой нерв) рефлексы на верхних конечностях, а также рефлексы с надколенника (L3, L4, бедренный нерв) и ахиллового сухожилия (S1, S2, седалищный нерв).
Дополнительные рефлексы, которые могут дать информацию о уровне поражения на протяжении всего позвоночника — это брюшные рефлексы (Т7-Т12), кремастер-рефлекс (L1) и рефлекс анального сфинктера (S4 и S5).
— Патологические рефлексы: симптом Бабинского служит для оценки патологических изменений верхнего двигательного нейрона. Положительным результатом считается сгибание большого пальца после нанесения раздражения на боковую поверхность стопы.
5. Оценка походки. Информация о неврологических (и других) расстройствах может быть получена при простом наблюдении за стоянием и ходьбой пациента. Обратите внимание на передвижение пациента по кабинету. Нестабильность при ходьбе называется атаксией, которая может быть вызвана компрессией задних столбов.
6. Оценка координации движения. Проверьте возможность пациента провести пяткой одной ноги по противоположной голени от колена до большого пальца.
7. Нарушение функции тазовых органов (недержание мочи и кала). В комплексе синдрома конского хвоста возможна, к примеру, двусторонняя компрессия поясничных крестцовых корешков (например, сзади грыжа межпозвонкового диска или опухоль). В этом случае из-за дисфункции мотонейронов крестцовых корешков нарушено мочевыведение, так как импульс к мочевому пузырю не может быть передан. Пациент также не ощущает, что его мочевой пузырь переполнен.
Будет снижен тонус анального сфинктера, определяемый при ректальном исследовании. Снижается чувствительность в области промежности (седловидное распределение чувствительности).
в) Лучевые методы обследования позвоночника и спинного мозга. Оценка заболеваний позвоночника и спинного мозга требует применения различных методов нейровизуализации в зависимости от характера заболевания. Обычная рентгенография, как правило, является первым методом, но далее необходимы дополнительные методы, такие как компьютерная томография (КТ), магнитно-резонансная томография (МРТ), миелография, дискография и спинальная ангиография.
Боль в спине при наличии или отсутствии неврологических симптомов является наиболее частой ситуацией, которая требует применения нейровизуализационных методов исследования. Американский колледж радиологии (АКР) разработал на основе многочисленных исследований конкретный перечень рекомендаций для использования различных методов нейровизуализации позвоночника в зависимости от характера жалоб. Например, неосложненная боль в спине, как правило, не требует применения нейровизуализации, но у пожилых пациентов, с травмой в анамнезе, остеопорозом, раком или риском инфекционного поражения такие исследования показаны.
Первоначально может быть выполнена обычная рентгенография, но при наличии неврологических симптомов (радикулопатия, миелопатия, синдром конского хвоста и т.д.) или признаков инфекции, МРТ является более эффективным методом исследования.
КТ следует выполнять при подозрении на изменение костной структуры. Внутривенное контрастирование полезно в основном в послеоперационном периоде, при опухолевом процессе, инфекционных и воспалительных заболеваниях (миелит).
После принятия решения о проведении исследования очень важно обозначить сроки его выполнения (в экстренном или плановом порядке). Во всех случаях это зависит от клинического состояния пациента. Экстренное исследование необходимо, если планируется неотложное хирургическое вмешательство или лучевая терапия, но обычно исследования позвоночника проводятся в плановом порядке.
Не все методы нейровизуализации доступны в стационарах. Именно поэтому необходимо знать, какую информацию и в какой ситуации можно получить с помощью того или иного метода.
Обычная простая рентгенография продолжает оставаться полезным методом обследования, несмотря на достижения нейровизуализации. Метод доступен, быстр и дешев. Нет необходимости в последующей сложной доработке, а полученные изображения легко интерпретируются. Рентгенография весьма информативна при травме позвоночника и при дегенеративных заболеваниях, и позволяет выявлять или исключать патологические изменения и делать выводы о тяжести заболевания.
Компьютерная томография и МРТ дают дополнительную информацию для оценки позвоночника; как уже говорилось, с помощью КТ лучше изучать детали костного поражения, а МРТ целесообразнее для оценки мягких тканей (диски, связки, нервы, мышцы, жир, ликвор и спинной мозг). Но оба метода имеют некоторые недостатки. При КТ используется ионизирующее излучение, что приводит к появлению артефактов изображения при наличии металлических материалов в исследуемой области, и КТ не в состоянии различать некоторые ткани в позвоночнике.
МРТ не может проводиться пациентам с ферромагнитным материалом (некоторые ортопедические протезы и винты), с кардиостимуляторами и некоторыми катетерами; пациенты с клаустрофобией не способны пройти это исследование (даже после приема лекарственных препаратов), наконец может быть выделена группа нестабильных пациентов, которым может потребоваться медицинская помощь, несовместимая с магнитными полями томографа.
1. Специальные характеристики изображений. При КТ используется ионизирующее излучение для получения изображений в результате разного поглощения рентгеновских лучей разными тканями. КТ позволяет получить изображения позвоночника с очень широким диапазоном оттенков серого.
Существуют различные единицы измерения для КТ. Наиболее часто используемая шкала основана на единицах Хаунсфилда (HU), ее значения колеблется от -1000 до +1000. Значение воды равно нулю, жировой ткани примерно -80, а значение для костей выше чем +60. КТ является превосходным исследованием для дифференцировки костей и воды, жира и мягких тканей, но одна из главных проблем заключается в плохой диффе-ренцировке мягких тканей.
КТ позвоночника прекрасно визуализирует тела позвонков, содержащие губчатую кость, и окружающий их сверхплотный кортикальный слой. В отличие от КТ, МРТ отображает кортикальную костную ткань как зону низкой интенсивности (черный), поэтому она не отличается от связок (также черный) или спинномозговой жидкости на Т1-взвешенных изображениях (Т1-режим).
Миелография и миело-КТ долгие годы были важными методами диагностики заболеваний спинного мозга. Они проводятся интратекальным введением иодированного контрастного вещества. Большие успехи МРТ в нейровизуализации свели использование этих методов к очень ограниченному числу случаев, в основном у пациентов с противопоказаниями к МРТ из-за клаустрофобии или кардиостимуляторов. Другими показаниями для миелографии могут быть ликворея или недиагностические случаи МРТ.
При МРТ в процессе создания изображения активную роль играют все ткани. Медицинский магнитный резонанс основан на релаксационных свойствах возбужденных ядер водорода в воде и липидах в постоянном магнитном поле. Ядра водорода производят сигнал, который позволяет получать диагностические изображения.
Сканеры использующиеся в медицине имеют стандартную напряженность магнитного поля от 0,2 до 3 Тл.
Интенсивность сигнала нормального позвонка меняется с возрастом. Гемопоэтический (красный) мозг гипоинтенсивен в Т1 -режиме, и становится гиперинтенсивным с переходом красного костного мозга в желтый (8-12 лет).
Межпозвоночные диски также меняют интенсивность сигнала с возрастом. У детей и молодых людей диски гиперинтенсивные на Т2-ВИ, но с прогрессирующей потерей воды становятся гипоинтенсивными в Т2-режиме. Дегенерации диска, обезвоживание и изменения формы обычно появляются после второго десятилетия жизни. При помощи МРТ можно также может отличить студенистое ядро от фиброзного кольца. Ядро имеет гиперинтенсивный сигнал в Т2-режиме, а фиброзное кольцо проявляется в периферийной области с более низкой интенсивностью сигнала в Т2-режиме.
На КТ межпозвонковые диски однородны и имеют плотность, как у мягких тканей (50-100 ед. Хаунсфилда). В отличие от МРТ, при КТ нельзя дифференцировать внутреннюю структуру диска.
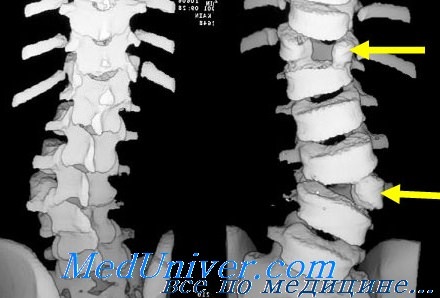
Компьютерная томография позвоночника
— Также рекомендуем «Показания для обычной рентгенографии позвоночника»
Оглавление темы «Нейрохирургия позвоночника.»:
- Хирургическая анатомия позвоночника
- Хирургическая анатомия спинного мозга
- Причины дегенеративных заболеваний межпозвонкового диска (остеохондроза)
- Причины стеноза позвоночного канала
- Алгоритм обследования позвоночника и спинного мозга — Европейские рекомендации
- Показания для обычной рентгенографии позвоночника
- Показания для компьютерной томографии позвоночника
Источник
