Положение почек относительно позвоночника
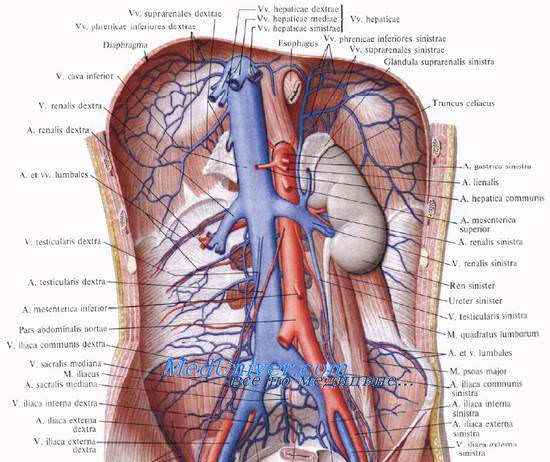
Почечная ангиография (аортография).
Цистография.
При этом методе в мочевой пузырь после его опорожнения вводится жидкое контрастное вещество или газообразное – кислород, углекислый газ (пневмоцистография).
У взрослых и детей старшего возраста контрастное вещество вводится до позыва на мочеиспускание. У детей других возрастных групп – соответственно емкости мочевого пузыря. Снимки делаются в прямой проекции, при необходимости в косой проекции. Целью цистографии у взрослых является чаще диагностика опухолей мочевого пузыря и дивертикулов. У детей цистография проводится с целью выявления ПМР (пузырно-мочеточникового рефлюкса), который считается одной из причин возникновения у них хронического пиелонефрита.
1-й снимок при цистографии делают сразу после введения контрастного вещества. Если на этом снимке обнаруживается рефлюкс – затекание контрастного вещества из мочевого пузыря обратно в мочеточники, то этот рефлюкс называется пассивным.
2-й снимок делается на рентгеновском столе во время мочеиспускания. Если рефлюкс выявляется во время мочеиспускания, он называется активным. А сама цистография называется микционной. Цистография и внутривенная урография – наиболее важные рентгенологические методы у детей.
При цистографии используется контрастное вещество в 15 – 20 % концентрации. Следует сказать, что при недостаточном заполнении мочевого пузыря он может выглядеть деформированным. При невозможности ввести катетер и контрастное вещество в мочевой пузырь (сужение уретры, аномалии развития) изображение мочевого пузыря получают с помощью нисходящей цистографии, т.е. при проведении внутривенной урографии делается снимок в конце исследования (минут через 30 – 40), когда мочевой пузырь заполняется мочой.
Введение контрастного вещества в почечную артерию. Сложный хирургический метод. Применяется чаще для выяснения причин нефрогенной гипертонии, для выявления аномалий развития сосудов почек и во всех тех случаях, когда более простыми методами не удается точно установить диагноз заболевания. Контрастное вещество можно ввести двумя путями: 1 – путем транслюмбальной пункции аорты (редко); 2 – путем обнажения а. femoralis, введения в нее и далее в аорту и почечную артерию специального катетера. Из других методов лучевой диагностики при исследовании почек применяются УЗИ (с него обычно начинают лучевое исследование) и радионуклидная диагностика (динамическая сцинтиграфия, ренография).
При анализе полученных рентгенограмм оценивается положение почек, их величина, контуры, состояние чашечно-лоханочной системы, мочевого пузыря, мочеточников, функция почек.
· Положение почек
Верхний край почки – на уровне 11 грудного позвонка, нижний полюс – на уровне 3 поясничного позвонка (не ниже верхней площадки 4 поясничного позвонка). Левая почка обычно расположена выше правой на 1,5 – 2,0 см. Но и в норме левая почка может располагаться на одном уровне с правой почкой или даже ниже ее. При патологии более низкое расположение почки может быть при дистопии, опухолях, опущении почек.
Если мысленно провести продольные оси почек, то они образуют угол 20 – 24 градуса (у мужчин больше), открытый книзу. Расстояние между верхними полюсами почек 7 см, нижними – 11 см. При некоторых аномалиях развития, например, при подковообразной почке, образуется угол открытый кверху. Может меняться положение оси почек и при вторичном их сморщивании (пиелонефрите), когда ось почки может быть почти параллельной оси позвоночника (рис. 1.).
Нормальное расположение оси почки
Вторично сморщенная почка (хронический пиелонефрит)
· Величина почек
В повседневной практике часто встречаются различные варианты размеров почек. Величина почек может быть точно определена по существующим для каждого возраста нормативам, отраженным в специальных таблицах. Определяются длина, ширина, площадь почки, площадь чашечно-лоханочной системы, ренально-кортикальный индекс. При отсутствии таких справочных материалов можно ориентировочно судить так: длина почки взрослого на снимках примерно 11,5 см, ширина 6 – 7 см. Длина почки ориентировочно равна высоте четырех поясничных позвонков. Ширина почки составляет примерно 50 % ее длины. Разница в длине почек не должна превышать 1 см.
Увеличение почки в размерах чаще всего бывает при удвоенной почке, опухоли, острой стадии пиелонефрита, гидронефрозе.
Уменьшение размеров почки бывает при гипоплазии, вторично сморщенной почке.
· Контуры почек
Почки имеют бобовидную форму, контур почки имеет вид гладкой ровной дуги. Иногда бывает небольшой выступ в средней трети слева, реже справа (горбатая почка). Тень почки в норме однородна. Обызествления могут быть при туберкулезе (часто) и опухолях почки (нечасто). В норме толщина паренхимы почек на полюсах (расстояние между контуром почки и чашечками) у взрослых примерно 3 см, иногда несколько больше, а в средней части почки (в средней трети) равна 2 – 2,7 см.
· Смещаемость почек
В норме почки обладают физиологической подвижностью (в зависимости от фазы дыхания и положения тела). При вертикальном положении тела почки располагаются ниже, чем при горизонтальном. При вдохе ниже, чем при выдохе. В норме смещаемость почек не должна превышать высоты тела одного поясничного позвонка: 3 – 5 см. Увеличение смещаемости указывает на патологическую подвижность. Почка, лоханка которой проецируется ниже 3 поясничного позвонка, считается патологически смещенной. Лоханочно-мочеточниковый сегмент в норме расположен на уровне поперечного отростка 2 поясничного позвонка, справа несколько ниже, чем слева.
Ограничение подвижности почки имеет место при воспалительных процессах в паранефральной клетчатке и при опухолях с прорастанием в окружающие ткани.
· Чашечно-лоханочная система
Форма и размеры лоханки вариабельны, что зависит от размеров тела человека и от типа лоханки. Большое разнообразие, нет ни одной совершенно одинаковой лоханки. Внепочечная лоханка всегда больше, чем внутрипочечная. По отношению к почечному синусу расположение лоханки бывает внепочечным, внутрипочечным и смешанным. Внепочечная лоханка по форме близка к округлой, шаровидной форме, у нее короткие утолщенные чашечки. Внутрипочечная лоханка – треугольная маленькая, у нее длинные тонкие чашечки. Иногда бывает ветвистый тип лоханки, когда ее практически нет, и как бы сразу идут чашечки.
При гидронефротической трансформации внепочечная лоханка расширяется уже в первых стадиях болезни, а при внутрипочечной лоханке — гидрокаликоз, а лоханка почти не расширена. Емкость лоханки от 3 до 12 мл, в среднем 6 мл.
Лоханка делится на 2 – 3 большие чашечки (1 порядка), реже на 4 – 5. Которые в свою очередь делятся на маленькие чашечки (2 порядка). Они обычно располагаются в 2 ряда, соответственно передней и задней половинам почки. Количество малых чашечек от 4 до 20, чаще 6 – 8. Реже бывают чашечки 3 порядка. Каждая чашечка имеет шейку и заканчивается сводом (fornix). Свод окружает почечный сосочек и имеет в норме полулунную форму. Это важная деталь, так как при пиелонефрите, туберкулезе, гидронефрозе и т.д. прежде всего меняется форникальный аппарат почки. Если соединить линией своды чашечек, то получится правильная дугообразная линия, идущая почти параллельно контуру почки (рис. 2).
Рис. 2.
При сморщивающих процессах в почке, например, при далеко зашедшем пиелонефрите, одни чашечки располагаются близко к поверхности почки, а другие далеко, и линия, соединяющая своды, становится неправильной, «ломаной» – симптом Hodson`а (рис.3).
· Мочеточники.
У здорового человека мочеточник отходит от медиального края лоханки (ближе к позвоночнику), а чашечки по отношению к мочеточнику (лоханке) располагаются латерально. Нижний контур лоханки и начальный отдел мочеточника чаще образуют правильную дугу. При ротации почки вокруг вертикальной оси нижний контур становится неправильным, иногда в виде угла. При аномалиях поворота, обычно сочетающихся с аномалиями положения, лоханка располагается на передней поверхности почки, чашечки могут располагаться по обе стороны от лоханки (медиально и латерально), а мочеточник имеет срединное отхождение (рис.4).
На урограммах мочеточник, отойдя от лоханки, дальше в поясничном отделе идет почти параллельно позвоночнику, пересекая поперечные отростки поясничных позвонков. В тазовом отделе мочеточники имеют вид дуг, почти параллельных костному кольцу малого таза. Перед впадением в мочевой пузырь мочеточники приближаются к средней линии тела. Просвет мочеточников в норме не одинаков на всем протяжении. Имеются 3 физиологических сужения: у места перехода лоханки в мочеточник, у места перекреста с подвздошными сосудами и в месте впадения в мочевой пузырь. Мочеточник на снимках имеет веретенообразную форму и несколько небольших сужений. Обычно различают 3 веретенообразных расширения (цистоиды), но число их может варьировать от 2 до 4. Нельзя принимать физиологические сужения за стриктуры мочеточника. Диагноз стриктуры ставится только тогда, когда над сужением имеется расширение мочеточника на всем протяжении. Искривление мочеточников рентгенологически наблюдается при некоторых физиологических состояниях. Во второй половине беременности могут наблюдаться значительные расширение, искривление и даже перегибы мочеточников. Подобная картина может быть и у пожилых людей, что также обусловлено возрастным снижением тонуса. Чаще эти явления наблюдаются у женщин. При внутривенной урографии мочеточник редко виден на всем протяжении, так как одни его участки находятся в фазе сокращения, а другие – расслабления. Часто участки более расширенные (диастола) чередуются с более узкими (систола). Если мочеточник виден на всем протяжении и имеет почти одинаковую ширину (в виде «шнура»), то это указывает на гипотонию мочеточника, на нарушение тонуса верхних мочевых путей.
· Мочевой пузырь.
Форма и размеры мочевого пузыря на цистограммах разнообразны и зависят от пола и возраста. В норме при тугом наполнении мочевой пузырь имеет округлую форму, четкие контуры, тень однородна. Может быть продолговатая или пирамидальная форма.
Нижняя граница мочевого пузыря определяется на уровне верхнего края лонного сочленения или несколько ниже. У детей на цистограмме мочевой пузырь несколько приподнят над лонным сочленением, может иметь грушевидную форму и своей суженной частью направлен вниз. У женщин поперечный размер мочевого пузыря больше продольного. При незначительном наполнении контрастным веществом в момент урографии мочевой пузырь у женщин приобретает седловидную форму. Контуры мочевого пузыря ровные, гладкие. При малом наполнении могут быть неровными за счет неодинаковой мобильности стенок.
· Функция почек.
Внутривенная урография дает возможность получить представление не только о рентгеноанатомии почек и мочевыводящих путей, но и о функции каждой почки в отдельности (как и ренография – радиоизотопный метод исследования). О функции почек при внутривенной урографии судим следующим образом: при нормальной функции контрастное вещество появляется в чашечках и лоханках одновременно с обеих сторон. Наибольшей интенсивности тень чашечно-лоханочной системы в норме достигает через 12 – 15 минут от начала исследования. При пониженной концентрационной способности почки контрастное вещество на больной стороне появляется позже, позже достигается наибольшая интенсивность и дольше выделяется. При отсутствии функции почки контрастное вещество не выделяется совсем.
Источник
Оглавление темы «Топографическая анатомия почки.»:
- Почки. Почка. Топография почки. Строение почки.
- Топография почек. Скелетотопия почек.
- Синтопия почки. Фиксация почки. Артерии почки.
- Почечные вены. Лимфатические сосуды почки. Иннервация почки.
Почки. Почка. Топография почки. Строение почки.
Почки располагаются в верхнем отделе забрюшинного пространства по обеим сторонам позвоночника. По отношению к задней брюшной стенке почки лежат в поясничной области. По отношению к брюшине они лежат экстраперитонеально.
На переднюю брюшную стенку почки проецируются в подреберных областях, частично в надчревной; правая почка нижним концом может достигать правой боковой области.
Правая почка, как правило, располагается ниже левой, чаще всего на 1,5—2 см.
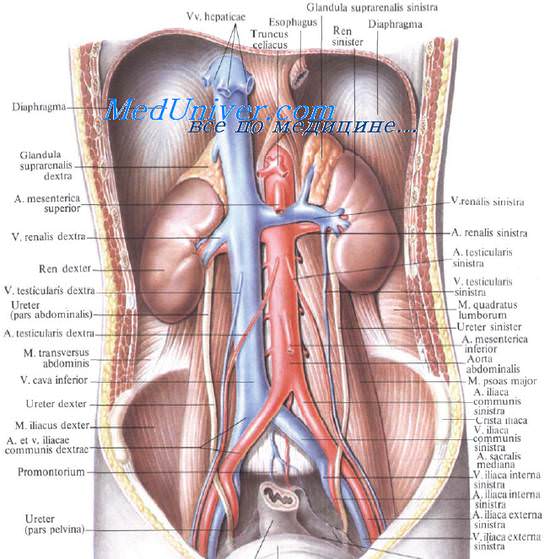
Почка имеет бобовидную форму. В почке различают верхний и нижний концы (полюсы), переднюю и заднюю поверхности, латеральный (выпуклый) и медиальный (вогнутый) края. Медиальный край обращен не только медиально, но и несколько вниз и вперед. Средняя вогнутая часть медиального края содержит почечные ворота, hilum renale, через которые входят почечные артерии и нервы и выходят вена и мочеточник. Вертикальный размер почки — 10—12 см, поперечный — 6—8 см, толщина — 3—5 см. Выпуклый край почки обращен назад и кнаружи, он отстоит на 9—13 см от срединной линии.
Продольные оси почек образуют острый угол, открытый книзу, то есть верхними полюсами почки сближаются (конвергируют), а нижними — расходятся (дивергируют).
Почка окружена тремя оболочками, из которых фиброзная капсула, capsula fibrosa, прилегает к паренхиме органа; за ней идет жировая клетчатка, которую в клинической практике чаще называют paranephron. Ее ограничивает жировая капсула, capsula adiposa. Самой наружной оболочкой является fascia renalis, образованная забрюшинной фасцией, fascia extraperitonealis.
Топография почек. Скелетотопия почек.
Верхний конец левой почки расположен на уровне верхнего края XI ребра, правой — на уровне одиннадцатого межреберья.
Ворота левой почки лежат на уровне ХII ребра, правой — ниже XII ребра. Передняя проекция почечных ворот, «передняя почечная точка», определяется в углу между наружным краем прямой мышцы живота и реберной дугой, то есть справа совпадает с проекционной точкой желчного пузыря.
Нижний конец левой почки располагается по линии, соединяющей нижние точки X ребер, правой — на 1,5—2 см ниже.
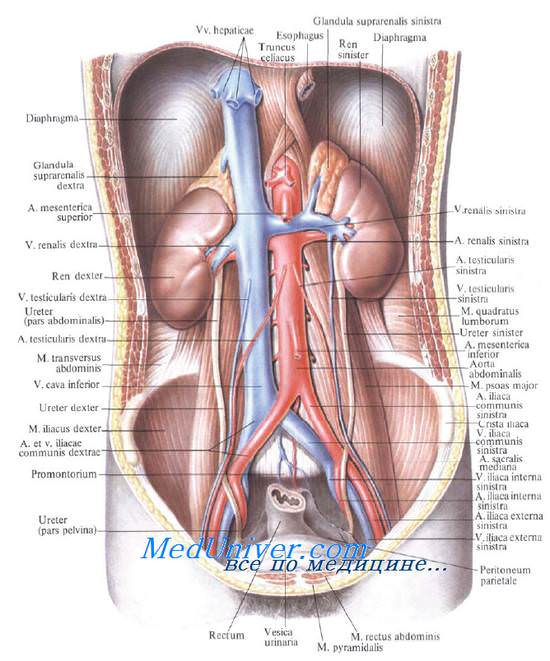
Со стороны поясничной области почки проецируются на уровне XII грудного, I и II (иногда и III) поясничных позвонков, причем наружный край почек отстоит от срединной линии примерно на 10 см.
Ворота почки проецируются на уровне тела I поясничного позвонка (или хряща между I и II поясничными позвонками).
Задняя проекция почечных ворот, «задняя почечная точка», определяется в углу между наружным краем мышцы, выпрямляющей позвоночник, и XII ребром.
Давление в передней и задней точках при пальпации в случаях поражения почечной лоханки обычно вызывает резкую боль.
В воротах почки лежат окруженные жировой клетчаткой почечная артерия, вена, ветви почечного нервного сплетения, лимфатические сосуды и узлы, лоханка, переходящая книзу в мочеточник. Все перечисленные образования составляют так называемую почечную ножку.
В почечной ножке наиболее переднее и верхнее положение занимает почечная вена, несколько ниже и кзади располагается почечная артерия, наиболее низко и кзади лежит почечная лоханка с началом мочеточника. Иначе говоря, и спереди назад, и сверху вниз элементы почечной ножки располагаются в одинаковом порядке (для запоминания: Вена, Артерия, Лоханка — ВАЛя).
Синтопия почки. Фиксация почки. Артерии почки.
Почки соприкасаются со многими органами брюшной полости и забрюшинного пространства, но не прямо, а посредством своих оболочек, фасциально-клетчаточных прослоек, а спереди, кроме того, и брюшины.
Позади почки, за fascia retrorenalis и fascia abdominis parietalis, расположены поясничный отдел диафрагмы, квадратная мышца поясницы, апоневроз поперечной мышцы живота и изнутри — поясничная мышца. За участком почки, лежащим выше XII ребра, находится плевральный реберно-диафрагмальный синус.
Над каждой почкой сверху и несколько кпереди и медиально от ее верхнего конца в фасциальной капсуле лежит надпочечник, gl. suprarenalis, примыкая своей задневерхней поверхностью к диафрагме.
Передняя поверхность правой почки в верхней трети или половине покрыта брюшиной, связывающей почку с печенью (lig. hepatorenale), и прилегает верхним концом к висцеральной поверхности правой доли печени. Ниже к переднелатеральной поверхности почки прилегает flexura coli dextra, к переднемедиальной поверхности (у ворот) — pars descendens duodeni. Нижний отдел передней поверхности почки подходит к брюшине правого брыжеечного синуса.

Перечисленные отделы этих органов отделены от почки fascia prerenalis и рыхлой клетчаткой.
Передняя поверхность левой почки вверху, где она прилегает к желудку, и ниже mesocolon transversum, где она прилегает к левому брыжеечному синусу, а через него к петлям тощей кишки, покрыта брюшиной. Кпереди от средних отделов левой почки располагаются хвост поджелудочной железы, селезеночные сосуды и flexura coli sinistra, а к латеральным отделам почки ниже ее середины прилегает нисходящая ободочная кишка; выше к участку левой почки, покрытому брюшиной, прилежит fades renalis селезенки (lig. splenorenale).
Медиально, со стороны ворот обеих почек, находятся тела XII грудного и I и II поясничных позвонков с медиальными участками начинающихся здесь ножек диафрагмы. Ворота левой почки прилегают к аорте, а правой — к нижней полой вене (рис. 9.10).
Почку фиксируют почечные фасции, окружающая жировая клетчатка, сосуды почечной ножки и внутрибрюшное давление.

Почечные артерии, аа. renales, отходят от боковых стенок брюшной аорты ниже верхней брыжеечной артерии на уровне I—II поясничных позвонков и идут к воротам почек. A. renalis dextra проходит позади нижней полой вены и нисходящей части двенадцатиперстной кишки, она длиннее левой. Длина правой почечной артерии равна 5—6 см, левой — 3—4 см. Средний диаметр артерий равен 5,5 мм.
Кпереди от левой почечной артерии располагается хвост поджелудочной железы. В этом месте a. renalis sinistra может располагаться близко к селезеночной артерии, проходящей забрюшинно вдоль верхнего края хвоста поджелудочной железы.
От обеих почечных артерий отходят вверх тонкие аа. suprarenales inferiores, а вниз — rr. ureterici.
У ворот почки a. renalis делится обычно на две ветви: более крупную переднюю и заднюю, ramus anterior et ramus posterior. Разветвляясь в почечной паренхиме, эти ветви образуют две сосудистые системы: пред- и позадилоханочную.
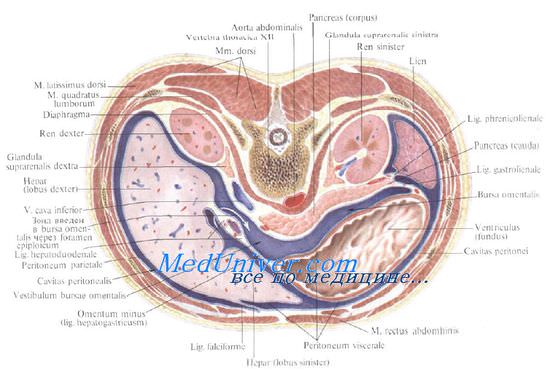
Почки — пироговский срез
Внутри почки выделяют пять почечных сегментов: верхний, передневерхний, передненижний, нижний и задний. К каждому из них подходит одноименная артерия. Передняя ветвь почечной артерии кровоснабжает четыре сегмента, отдавая a. segmenti superioris, a. segmenti anterioris superioris, a. segmenti anterioris inferioris и а. segmenti inferioris. Задняя ветвь почечной артерии отдает только артерию заднего сегмента, a. segmenti posterioris, и rr. ureterici.
На поверхность почки сегменты проецируются приблизительно следующим образом. Верхний и нижний сегменты занимают концы почки, отграничиваясь линиями, идущими от верхнего и нижнего углов ворот почки к ее латеральному краю. Передневерх-ний и передненижний сегменты занимают переднюю часть почки.
Граница между ними идет поперечно через середину переднего края ворот почки. Задний сегмент занимает задний отдел почки между верхушечным и нижним сегментом (рис. 9.11).
Сегментарные артерии почки не анастомозируют друг с другом, что позволяет производить сегментарную резекцию почек. Разветвления чашек почечной лоханки согласуются с артериальными сегментами.
Довольно часто к одному из концов (обычно нижнему) почки подходит добавочная почечная артерия, что требует особой тщательности при перевязке сосудов во время нефрэктомии.
Учебное видео анатомии и топографии почки
Почечные вены. Лимфатические сосуды почки. Иннервация почки.
Почечные вены, vv. renales [Burow], впадают в нижнюю полую вену. Правая, естественно, короче, она обычно впадает ниже левой. В почечные вены впадает часть вен надпочечников. Левая почечная вена до своего впадения в v. cava inferior спереди пересекает аорту. В нее почти под прямым углом впадает левая яичковая (яичниковая) вена, v. testicularis (ovarica) sinistra.
Из-за этогоусловия для оттока по левой v. testicularis хуже, чем для правой, которая впадает в нижнюю полую вену под острым углом. В связи с этим в левой вене чаще возникает застой крови, который может привести к так называемому варикоцеле —расширению вен семенного канатика.

Притоки почечных вен анастомозируют с венами портальной системы, образуя портокавальные анастомозы с ветвями селезеночной вены, вен желудка, верхней и нижней брыжеечных вен.
Лимфатические сосуды из паренхимы и фиброзной капсулы почки направляются к воротам почки, где сливаются между собой и идут далее в составе почечной ножки к регионарным лимфатическим узлам: поясничным, аортальным и кавальным, откуда лимфа оттекает в cysterna chyli.
Иннервация почек осуществляется почечным нервным сплетением, plexus renalis, которое образуют ветви чревного сплетения, n. splanchnicus minor, и почечно-аортальный узел. В почку ветви сплетения проникают в виде периваскулярных нервных сплетений. Из почечного сплетения отходят ветви к мочеточнику и надпочечнику.
Видео анатомия почки от А.А. Стрелкова
— Вернуться в оглавление раздела «Топографическая анатомия, оперативная хирургия поясничной области и забрюшинного пространства»
Редактор: Искандер Милевски. Дата последнего обновления публикации: 15.9.2020
Источник
