Повредили нерв при операции на позвоночнике
Осложнения после операции на позвоночнике могут возникать из-за наличия у пациента тяжелых сопутствующих заболеваний, нарушений свертываемости крови, ошибок медперсонала при подготовке и выполнении хирургических вмешательств. Причиной могут быть выраженные патологические изменения позвоночного столба или индивидуальные особенности его строения, мешающие хирургу качественно выполнить необходимые манипуляции.
Операционные шрамы через 3 месяца после операции.
Операции чаще всего делают людям с остеохондрозом и его осложнениями (грыжами межпозвонковых дисков, стенозом позвоночного столба, деформацией или нестабильностью отдельных отделов позвоночника). Показаниями также могут быть тяжелые травмы, сколиоз, радикулит, спондилоартроз и т.д.
Общие осложнения
Возникают вне зависимости от вида хирургического вмешательства. Возникают после дискэктомии, ламинэктомии, спондилодеза, протезирования межпозвонковых дисков, хирургического лечения сколиоза и врожденных дефектов строения позвоночного столба. Такие осложнения развиваются после операций на шейном, поясничном, крестцовом отделах позвоночника.
Последствия анестезии(наркоза)
Возникают довольно редко. Могут быть вызваны вредным воздействием средств для наркоза, недостаточным опытом или ошибками анестезиолога, неадекватной оценкой состояния или некачественной предоперационной подготовкой пациента.
Возможные осложнения наркоза:
- механическая асфиксия;
- аспирационный синдром;
- нарушения сердечного ритма;
- острая сердечная недостаточность;
- психозы, бред, галлюцинации;
- рвота или регургитация;
- динамическая кишечная непроходимость.
Чтобы избежать нежелательных последствий анестезии, перед операцией человеку необходимо пройти полноценное обследование. Обо всех выявленных заболеваниях нужно обязательно сообщить анестезиологу. При подготовке к наркозу врач должен учесть возможные риски, выбрать подходящие препараты, адекватно рассчитать их дозировку.
Любопытно! При выходе из наркоза у многих пациентов появляется тошнота и рвота. Они легко купируются 1-2 таблетками или уколом.
После интубации практически всех больных беспокоит першение в горле. Неприятный симптом исчезает спустя несколько дней.
Тромбоэмболические осложнения
Тромбоз глубоких вен нижних конечностей и ТЭЛА могут возникать при многих хирургических вмешательствах. Их появления можно избежать с помощью медикаментозной профилактики и ранней мобилизации пациента. Поэтому всем больным перед операцией обязательно назначают кроворазжижающие средства.
Тромбоз нижних конечностей.
При развитии тромбоэмболических осложнений пациентам надевают компрессионные чулки и повышают дозу антикоагулянтов. Лечение проводят под контролем состояния свертывающей системы крови.
Инфекционные осложнения
Развиваются примерно у 1% больных. Послеоперационные инфекции могут быть поверхностными или глубокими. В первом случае воспаляется только кожа в области разреза, во втором – воспаление распространяется на глубокие ткани, область вокруг спинного мозга, позвонки.
Признаки инфекционных осложнений:
- покраснение и отек в области послеоперационной раны;
- неприятный запах от дренажа;
- гнойные выделения с раны;
- усиливающаяся боль в спине;
- повышение температуры и появление мелкой дрожи.
Гнойное воспаление операционной зоны.
Поверхностные инфекции хорошо поддаются лечению. Обычно врачам достаточно удалить инфицированные швы и назначить антибиотики. При глубоких инфекциях больным требуются повторные операции. Инфекционные осложнения после операции на позвоночнике с применением металлоконструкций могут привести к удалению имплантированных винтов или пластин.
Проблемы с легкими
Нарушение функций дыхательной системы возникает в случае интубации пациента. Причиной может быть воздействие медикаментозных препаратов, механическое повреждение дыхательных путей, аспирация желудочного содержимого или занесение инфекции с интубационной трубкой. Длительный постельный режим нередко приводит к развитию застойной пневмонии.
В послеоперационном периоде медперсонал следит за тем, чтобы пациент глубоко дышал и выполнял кашлевые движения. В профилактических целях больному разрешают как можно раньше садиться и вставать с постели. Если развития пневмонии избежать не удалось – ее лечат с помощью антибиотиков и постурального дренажа.
Кровотечения
Вероятность спонтанного кровотечения особенно высока при операциях с передним или боковым доступом. При их выполнении врачи вынуждены вскрывать брюшную полость или «пробираться» к позвоночнику через клетчаточные пространства шеи. Во время сложных манипуляций даже самый опытный специалист может повредить крупный сосуд или нерв.
Боковой доступ.
Чтобы облегчить доступ к операционному полю, врачи тщательно следят за правильностью укладки пациента. С целью уменьшения кровопотери они используют контролируемую гипотензию. Параллельно с этим медики внимательно следят за тем, чтобы у больного не возникли ишемические повреждения спинного мозга, сетчатки, нервных сплетений, нервов нижней конечности.
Интраоперационные кровотечения менее опасны тех, которые возникают в послеоперационном периоде. Первые останавливают еще в ходе хирургического вмешательства. При вторых пациентам требуется экстренная повторная операция.
Повреждения мозговой оболочки, спинного мозга, нервных корешков
Во время выполнения манипуляций хирург может повредить твердую оболочку, которая окружает спинной мозг. Подобное случается во время 1-3% операций. Если врач сразу же заметил и ликвидировал проблему – человеку можно не беспокоиться. В противном случае у больного могут возникнуть серьезные осложнения.
Последствия утечки спинномозговой жидкости:
- сильные головные боли;
- менингит;
- энцефалит;
- миелит.
Если нарушение целостности мозговой оболочки выявляют в послеоперационном периоде – человека оперируют еще раз.
В редких случаях у пациентов может страдать спинной мозг или выходящие из него нервные корешки. Их повреждение обычно приводит к локальным парезами или параличам. К сожалению, подобные неврологические расстройства плохо поддаются лечению.
Переходный болевой синдром
Характеризуется болью в позвоночно-двигательных сегментах, расположенных рядом с прооперированной частью позвоночника. Неприятные ощущения возникают из-за чрезмерной нагрузки на данный отдел позвоночного столба. Патология чаще встречается среди пациентов, которым делали спондилодез. После операции по удалению грыжи позвоночника данное осложнение развивается крайне редко.
Фиксация поясничного отдела.
Облегчить боли в спине после операции вы можете с помощью лекарственных препаратов, физиопроцедур, специальных упражнений. Обратитесь к лечащему врачу чтобы тот подобрал вам оптимальную схему лечения.
Осложнения в шейном отделе
Операции на шейном отделе позвоночника могут осложняться повреждением нервов, сосудов, мышц или шейных органов. В послеоперационном периоде у некоторых пациентов могут смещаться установленные металлоконструкции.
Таблица 1. Осложнения при разных доступах к позвоночнику.
| Передняя хирургическая экспозиция | |
| Повреждения поворотных гортанных, верхних ларингеальных или гипоглоссальных нервов. | Поворотный гортанный нерв может повреждаться вследствие сдавления эндотрахеальной трубкой или из-за его чрезмерного растяжения во время операции. Патология развивается у 0,07-0,15% больных и приводит к временному или стойкому параличу голосовых связок.Верхний ларингеальный нерв (С3-С4) страдает при переднем доступе к верхней части шейного отдела позвоночника. При его повреждении пациенты жалуются на проблемы со взятием высоких нот при пении.Гипоглоссальный нерв травмируется в 8,6% случаев при доступе к позвоночнику (С2-С4) через передний треугольник шеи. Его повреждение приводит к дисфагии и дизартрии. |
| Повреждение пищевода | У 9,5% пациентов появляется дисфагия. В большинстве случаев она проходящая и вскоре исчезает без каких-либо последствий.Перфорация пищевода возникает всего в 0,2-1,15% случаев. Ее причиной могут быть интраоперационные повреждения, инфекционные осложнения, смещение установленных металлоконструкций и т.д. Перфорацию лечат хирургическим путем. |
| Повреждение трахеи | Может быть вызвано травмой во время интубации или прямой хирургической травмой. Повреждение трахеи очень опасно, поскольку может осложниться пролапсом пищевода, медиастенитом, сепсисом, пневмотораксом, стенозом трахеи или трахео-пищеводной фистулой. Патологию также лечат хирургически. |
| Повреждения сосудов шеи | При выполнении манипуляций на уровне С3-С7 хирург рискует задеть позвоночную артерию. Частота интраоперационных повреждений сосуда составляет 0,3-0,5%. Из-за неправильной хирургической диссекции или чрезмерной тракции у пациента могут пострадать сонные артерии. При повреждении сосудов хирург сразу же восстанавливает их целостность. |
| Задняя хирургическая экспозиция | |
| Дисфункция спинномозгового корешка С5 | Обусловлена его анатомическими особенностями и возникает вследствие чрезмерных тракций в ходе хирургического вмешательства. Обычно проявляется в послеоперационном периоде и исчезает на протяжении 20 дней.В целях профилактики данного осложнения врачи могут выполнять фораминотомию – увеличение размера межпозвонкового отверстия на уровне С5. |
| Постламинэктомический кифоз | Частота кифотических деформаций после многоуровневой ламинэктомии составляет 20%. Примечательно, что послеоперационный кифоз чаще встречается у молодых пациентов. Он развивается постепенно, приводя к мышечному перенапряжению и хронической боли в шее. Специфической профилактики и лечения патологии не существует. |
Осложнения после операций по удалению грыжи поясничного отдела
В 15-20% случаев хирургические вмешательства на пояснице безуспешны и не улучшают самочувствие больного. Основная причина этого – слишком тяжелое состояние пациента. К неудачному исходу лечения приводит поздняя диагностика, низкая квалификация оперирующего хирурга, плохая материально-техническая оснащенность больницы или использование низкокачественных фиксирующих конструкций.
Во время хирургический манипуляций иногда случаются повреждения аорты, идущих к ногам крупных сосудов, спинного мозга, спинномозговых корешков, нервов пояснично-крестцового сплетения. Все это приводит к развитию опасных осложнений (внутреннее кровотечение, дисфункция тазовых органов, нарушение сексуальных функций и т.д.).
Британская ассоциация хирургов-вертебрологов (The British Association of Spine Surgeons, BASS) подсчитала частоту летальных исходов при операциях на поясничном отделе позвоночника. При лечении спинального стеноза смертность составляет 0,003%, спондилолистеза – 0, 0014%.
Замена межпозвонковых дисков и установка фиксирующих приспособлений при спондилодезе может приводить к массе осложнений. Наиболее частые из них – переломы или несращения позвонков, формирование ложных суставов, смещение винтов, пластин или стержней. Во всех этих случаях пациенту требуется повторное хирургическое вмешательство.
Источник
Повреждение нерва – это полное или частичное нарушение целостности нерва вследствие ранения, удара или сдавления. Может возникать при любых видах травм. Сопровождается нарушением чувствительности, выпадением двигательных функций и развитием трофических расстройств в зоне иннервации. Является тяжелым повреждением, нередко становится причиной частичной или полной нетрудоспособности. Диагноз устанавливают на основании клинических признаков и данных стимуляционной электромиографии. Лечение комплексное, сочетает консервативные и оперативные мероприятия.
Общие сведения
Повреждение нерва – распространенная тяжелая травма, обусловленная полным или частичным перерывом нервного ствола. Нервная ткань плохо регенерирует. К тому же, при подобных травмах в дистальной части нерва развивается Валлерова дегенерация – процесс, при котором нервная ткань рассасывается и замещается рубцовой соединительной тканью. Поэтому благоприятный исход лечения трудно гарантировать даже при высокой квалификации хирурга и адекватном восстановлении целостности нервного ствола. Повреждения нервов часто становятся причиной ограничения трудоспособности и выхода на инвалидность. Лечение таких травм и их последствий осуществляют врачи-нейрохирурги и травматологи.

Повреждение нерва
Причины
Закрытые повреждения нерва возникают вследствие сдавления мягких тканей посторонним предметом (например, при нахождении под завалом), удара тупым предметом, изолированного сдавления нерва опухолью, отломком кости при переломе или вывихнутым концом кости при вывихе. Открытые повреждения нерва в мирное время чаще становятся следствием резаных ран, в период военных действий – огнестрельных ранений. Закрытые повреждения, как правило, бывают неполными, поэтому протекают более благоприятно.
Патогенез
Повреждения нерва сопровождаются выпадением чувствительности, нарушением двигательной функции и трофическими расстройствами. В автономной зоне иннервации чувствительность полностью отсутствует, в смешанных зонах (областях перехода иннервации от одного нерва к другому) выявляются участки снижения чувствительности, перемежающиеся участками гиперпатии (извращения чувствительности, при котором в ответ на действие безвредных раздражителей возникает боль, зуд или другие неприятные ощущения). Нарушение двигательных функций проявляется вялым параличом иннервируемых мышц.
Кроме того, в области поражения развивается ангидроз кожи и вазомоторные нарушения. В течение первых трех недель наблюдается горячая фаза (кожа красная, ее температура повышена), которая сменяется холодной фазой (кожа становится холодной и приобретает синюшный оттенок). Со временем в пораженной области возникают трофические расстройства, характеризующиеся истончением кожи, снижением ее тургора и эластичности. В отдаленные сроки выявляется тугоподвижность суставов и остеопороз.
Классификация
В зависимости от тяжести повреждения нерва в практической неврологии и травматологии выделяют следующие расстройства:
- Сотрясение. Морфологические и анатомические нарушения отсутствуют. Чувствительность и двигательные функции восстанавливаются через 10-15 сут. после травмы.
- Ушиб (контузия). Анатомическая непрерывность нервного ствола сохранена, возможны отдельные повреждения эпиневральной оболочки и кровоизлияния в ткань нерва. Функции восстанавливаются примерно через месяц после повреждения.
- Сдавление. Выраженность расстройств напрямую зависит от тяжести и длительности сдавления, могут наблюдаться как незначительные преходящие нарушения, так и стойкое выпадение функций, требующее проведения оперативного вмешательства.
- Частичное повреждение. Отмечается выпадение отдельных функций, нередко – в сочетании с явлениями раздражения. Самопроизвольного восстановления, как правило, не происходит, необходима операция.
- Полный перерыв. Нерв разделяется на два конца – периферический и центральный. При отсутствии лечения (а в ряде случаев и при адекватном лечении) срединный фрагмент замещается участком рубцовой ткани. Самопроизвольное восстановление невозможно, в последующем наблюдается нарастающая атрофия мышц, нарушения чувствительности и трофические расстройства. Требуется хирургическое лечение, однако, результат не всегда бывает удовлетворительным.
Симптомы повреждения нерва
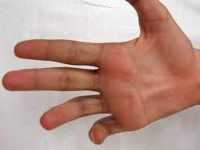
Повреждение локтевого нерва, в первую очередь проявляется двигательными расстройствами. Активное сгибание, разведение и сведение V и IV и частично III пальцев невозможно, сила мышц резко ослаблена. В течение 1-2 месяцев развивается атрофия межкостных мышц, вследствие чего на тыле кисти начинают резко выделяться контуры пястных костей. В отдаленном периоде возникает характерная деформация кисти в форме когтя. Средние и дистальные фаланги V и IV пальцев находятся в состоянии сгибания. Противопоставление мизинца невозможно. По локтевой стороне кисти наблюдаются расстройства чувствительности, секреторные и вазомоторные нарушения.
Повреждение срединного нерва сопровождается выраженным нарушением чувствительности. Кроме того, уже в начальном периоде хорошо заметны трофические, секреторные и вазомоторные нарушения. Кожа иннервируемой области шелушащаяся, блестящая, цианотичная, сухая, гладкая и легкоранимая. Ногти I-III пальцев поперечно исчерчены, подкожная клетчатка ногтевых фаланг атрофирована. Характер двигательных расстройств определяется уровнем повреждения нерва.
Низкие поражения сопровождаются параличом мышц тенара, высокие – нарушением ладонного сгибания кисти, пронации предплечья, разгибания средних фаланг III и II пальца, сгибания I-III пальцев. Противопоставление и отведение I пальца невозможно. Мышцы постепенно атрофируются, развивается их фиброзная дегенерация, поэтому при давности травмы свыше года восстановление их функции становится невозможным. Формируется «обезьянья кисть».
Повреждение лучевого нерва на уровне плеча или подмышечной области сопровождается яркими двигательными нарушениями. Возникает паралич разгибателей кисти и предплечья, проявляющийся симптомом свисающей или «падающей» кисти. При повреждении нижележащих отделов развиваются только расстройства чувствительности (обычно по типу гипестезии). Страдает тыльная поверхность лучевой стороны кисти и фаланг I-III пальцев.
Повреждение седалищного нерва проявляется нарушением сгибания голени, параличом пальцев и стопы, потерей чувствительности по задней поверхности бедра и практически по всей голени (за исключением внутренней поверхности), а также утратой ахиллова рефлекса. Возможна каузалгия – мучительные жгучие боли в зоне иннервации травмированного нерва, распространяющиеся на всю конечность, а иногда и на туловище. Часто наблюдается частичное повреждение нерва с выпадением функций его отдельных ветвей.
Повреждение большеберцового нерва проявляется выпадением ахиллова рефлекса, нарушением чувствительности наружного края стопы, подошвы и задней поверхности голени. Формируется типичная деформация: стопа разогнута, задняя группа мышц голени атрофирована, пальцы согнуты, свод стопы углублен, пятка выступает. Ходьба на носках, поворот стопы кнутри, а также сгибание пальцев и стопы невозможны. Как и в предыдущем случае, нередко развивается каузалгия.
Повреждение малоберцового нерва сопровождается параличом разгибателей пальцев и стопы, а также мышц, которые обеспечивают поворот стопы кнаружи. Отмечаются нарушения чувствительности по тылу стопы и наружной поверхности голени. Формируется характерная походка: пациент высоко поднимает голень, сильно сгибая колено, затем опускает ногу на носок и только потом на подошву. Каузалгия и трофические расстройства, как правило, не выражены, ахиллов рефлекс сохранен.
Диагностика
В постановке диагноза важнейшую роль играют осмотр, пальпация и неврологическое исследование. При осмотре обращают внимание на типичные деформации конечности, цвет кожи, трофические нарушения, вазомоторные расстройства и состояние различных групп мышц. Все данные сравнивают со здоровой конечностью. При пальпации оценивают влажность, эластичность, тургор и температуру различных участков конечности. Затем проводят исследование чувствительности, сравнивая ощущения в здоровой и больной конечности. Определяют тактильную, болевую и температурную чувствительность, чувство локализации раздражения, суставно-мышечное чувство, стереогнозис (узнавание предмета на ощупь, без контроля зрения), а также чувство двухмерных раздражений (определение фигур, цифр или букв, которые врач «рисует» на коже пациента).
Ведущим дополнительным методом исследования в настоящее время является стимуляционная электромиография. Эта методика позволяет оценить глубину и степень повреждения нерва, выяснить скорость проведения импульсов, функциональное состояние рефлекторной дуги и т. д. Наряду с диагностической ценностью, данный метод имеет и определенное прогностическое значение, поскольку позволяет выявлять ранние признаки восстановления нерва.
Лечение повреждения нерва
Лечение комплексное, используются как хирургические методики, так и консервативная терапия. Консервативные мероприятия начинают с первых дней после травмы или оперативного вмешательства и продолжают вплоть до полного выздоровления. Их цель – предупреждение развития контрактур и деформаций, стимуляция репаративных процессов, улучшение трофики, поддержание тонуса мышц, профилактика фиброза и рубцевания. Применяют ЛФК, массаж и физиолечение, в том числе – УВЧ, электрофорез с новокаином, кальцием и гиалуронидазой, парафин, озокерит и электростимуляцию. Назначают медикаментозно-стимулирующую терапию: витамины В12 и В1, бендазол с никотиновой кислотой, АТФ.
Показаниями к операции являются вегетативно-трофические расстройства, нарушения чувствительности и двигательные расстройства в зоне иннервации поврежденного нерва. В зависимости от характера травмы и рубцовых изменений может быть проведен невролиз (иссечение рубцов оболочки нерва), эпиневральный шов (сопоставление нерва и сшивание его оболочки) или пластика нерва. При этом широко применяются микрохирургические техники, позволяющие точно сопоставлять идентичные пучки поврежденных концов нервного ствола.
Прогноз и профилактика
Наилучшие результаты достигаются при ранних хирургических вмешательствах – в среднем не более 3 месяцев с момента травмы, при травмах нервов кисти – не более 3-6 месяцев с момента травмы. Если операция по каким-то причинам не была проведена в ранние сроки, ее следует выполнить в отдаленном периоде, так как восстановительные хирургические мероприятия практически всегда позволяют в той или иной степени улучшить функцию конечности. Однако на существенное улучшение двигательных функций при поздних вмешательствах рассчитывать не стоит, поскольку мышцы с течением времени подвергаются фиброзному перерождению. Профилактика включает меры по предупреждению травм, своевременное лечение заболеваний, которые могут стать причиной повреждения нерва.
Источник
