Современная классификация остеохондроза позвоночника

РЦРЗ (Республиканский центр развития здравоохранения МЗ РК)
Версия: Клинические протоколы МЗ РК — 2013
Категории МКБ:
Остеохондроз позвоночника неуточненный (M42.9)
Разделы медицины:
Неврология
Общая информация
Краткое описание
протоколом заседания Экспертной комиссии
по вопросам развития здравоохранения МЗ РК
№23 от «12» декабря 2013 года
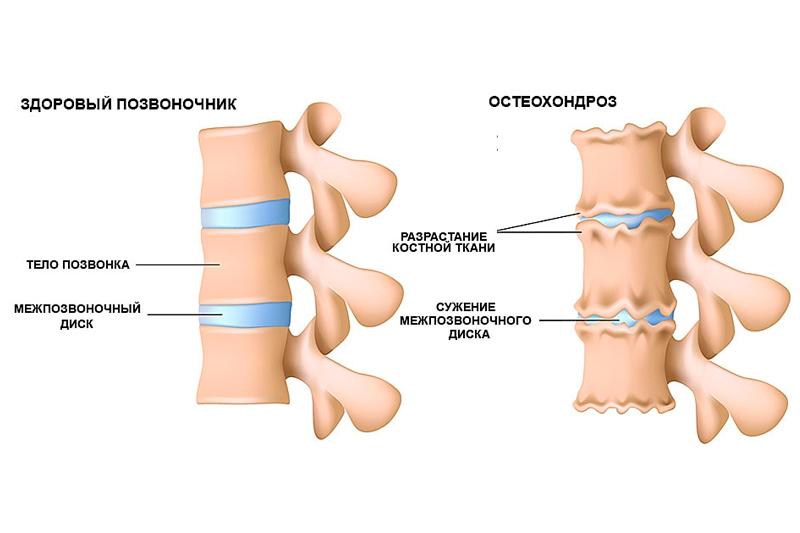
Остеохондроз позвоночника представляет собой заболевание, в основе которого лежит дегенерация межпозвонкового диска с последующим вовлечением в процесс тел смежных позвонков, а также изменения в межпозвонковых суставах и связочном аппарате (Ю.Я.Попелянский, 2003).
Название протокола: Остеохондроз позвоночника.
Код (-ы) МКБ-10:
M42 – Остеохондроз позвоночника
ГДЗ – гепатодуоденальная зона
ЖКТ – желудочно-кишечный тракт
КТ – компьютерная томография
ЛФК – лечебная физическая культура
МРТ – магниторезонанская томография
НПВС – нестероидные противовоспалительные средства
ОАК – общий анализ крови
ОАМ – общий анализ мочи
ЭКГ – электрокардиография
Дата разработки протокола: 2013 год.
Категория пациентов: взрослые пациенты, страдающие остеохондрозом позвоночника.
Пользователи протокола: врачи-неврологи, нейрохирурги, реабилитологи, резиденты, интерны, ВОП
Мобильное приложение «MedElement»
— Профессиональные медицинские справочники. Стандарты лечения
— Коммуникация с пациентами: онлайн-консультация, отзывы, запись на прием
Скачать приложение для ANDROID / для iOS
Мобильное приложение «MedElement»
— Профессиональные медицинские справочники
— Коммуникация с пациентами: онлайн-консультация, отзывы, запись на прием
Скачать приложение для ANDROID / для iOS
Классификация
Клиническая классификация:
В зависимости от локализации выделяют шейный, грудной и поясничный остеохондроз.
Посиндромный принцип – в зависимости от того, на какие нервные образования оказывают патологические действия, пораженные структуры позвоночника различают рефлекторные, компрессионные.
Рефлекторные – рефлекторное напряжение иннервируемых мышц мышечно-тонические нарушения, сосудистые, вегетативные, дистрофические.
Компрессионные натяжение, сдавление и деформация корешка, нерва, спинного мозга или сосуда (соответственно радикулопатия, нейропатия, миелопатия, радикулоишемический синдром).
Заболевание может протекать остро до 3-х недель, подостро 3-12 недель, хронически более 12 недель.
Диагностика
Перечень основных и дополнительных диагностических мероприятий
Основные обследования:
— ОАК
— ОАМ
— Сахар крови
— ЭКГ
— КТ и/или МРТ
Дополнительные обследования:
— ЭМГ
— ЭНМГ
— спондилография в двух проекциях
— уровень в крови кальция, фосфатов
— Костная денситометрия – для исключения остеопороза. Значение минеральной плотности костной ткани (МПКТ) (Т-индекс) на 2,5 стандартных отклонения ниже средней МПКТ у взрослых (пиковая костная масса) свидетельствует о наличии остеопороза (высокий риск остеопоретических переломов), а на 1 стандартное отклонение — об остеопении.
Необходимые обследования до плановой госпитализации: ОАК, ОАМ, ЭКГ, КТ и /или МРТ.
Диагностические критерии
Жалобы и анамнез:
— постоянные ноющие боли в спине, чувство онемения и ломоты в конечностях;
— усиление болей при резких движениях, физической нагрузке, поднятии тяжестей, кашле и чихании;
— уменьшение объема движений, спазмы мышц;
— при остеохондрозе шейного отдела позвоночника (цервикалгия, цервикокраниалгия, цервикобрахиалгия, плечелопаточный периартроз): боли в руках, плечах, головные боли; возможно развитие так называемого синдрома позвоночной артерии, который складывается из следующих жалоб: шум в голове, головокружение, мелькание «мушек», цветных пятен перед глазами в сочетании с жгучей пульсирующей головной болью. Причиной синдрома позвоночной артерии может быть ее спазм в ответ как на непосредственное раздражение ее симпатического сплетения за счет костных разрастаний, грыжи диска, артроза межпозвонкового сустава, так и рефлекторной реакции вследствие раздражения любых рецепторов позвоночника. Наличие синдрома позвоночной артерии может усугубить течение коронарной или сердечно-мышечной патологии при их наличии;
— при остеохондрозе грудного отдела позвоночника (торакалгия): боль в грудной клетке (как «кол» в груди), в области сердца и других внутренних органах;
— при остеохондрозе пояснично-крестцового отдела позвоночника (люмбалгия, люмбоишиалгия, с-м грушевидной мышцы): боль в пояснице, иррадиирующая в крестец, нижние конечности, иногда в органы малого таза;
— поражение нервных корешков (при грыжах межпозвонковых дисков, костных разрастаниях, спондилолистезе, спондилоартрозе): стреляющая боль и нарушение чувствительности, гипотрофия, гипотония, слабость в иннервируемых мышцах, снижение рефлексов.
Рефлекторные болевые синдромы характеризуются дефансом мышц, ограничением объема движений, положительными симптомами натяжения.
Компрессионые синдромы развиваются чаще на фоне протрузии или грыжи дисков.
1. Шейные компрессионные синдромы: наиболее часто наблюдается латеральная грыжа межпозвонкового диска с компрессией спинномозгового корешка (прежде всего С7). Клиническая картина характеризуется болью в затылке, плече и руке, фиксированным положением шейного отдела позвоночника, симптом Спурлинга (усиление боли при давлении на голову в положении разгибания шеи и наклона головы в сторону больной руки), парестезиями и гипестезией, парезом и снижением рефлексов в соответствующей зоне иннервации. При медиальной грыже диска возникает угроза компрессии спинного мозга, в тяжелых случаях возможно развитие синдрома поперечного поражения шейного отдела спинного мозга.
2. Поясничные компрессионные синдромы: чаще наблюдаются латеральная грыжа дисков L5-S1 со сдавлением корешка S1, клиническая картина характеризуется выпадением ахиллова рефлекса и гипестезией в зоне корешка S1. Грыжа диска L4-L5 со сдавлением корешка L5 характеризуется парезом мышцы длинного разгибателя большого пальца стопы и гипестезией в зоне иннервации корешка L5.
Лабораторные исследования: Изменения не специфичны
Инструментальные исследования
— Спондилография. Изменение конфигурации данного сегмента, Деформация замыкательных пластин. Уплощение межпозвонкового диска.
— КТ позволяет диагностировать грыжу диска и стеноз позвоночного канала.
— МРТ позволяет диагностировать наличие протрузии или пролапса и особенно важна для диагностики сдавления спинного мозга и конского хвоста.
Показания для консультации специалистов:
— Консультация нейрохирурга – при стойком болевом синдроме, не купирующимся консервативными методами лечения, появлении признаков миелопатии, радикулоишемии.
— Консультация онколога – новообразования на МРТ.
— Консультация фтизиатра – признаки туберкулезного спондилита.
— Консультация ревматолога – при наличии признаков ревматоидного артрита, анкилозирующего спондилита.
— Консультация физиотерапевта и врача ЛФК – коррекция физических методов лечения.
Дифференциальный диагноз
Остеохондроз позвоночника дифференцируют с:
— Травматическим повреждением позвоночника с вторичным вовлечением периферической нервной системы
— Опухолями позвоночника, первичными или метастазами
— Деформирующим спондилоартритом
— Остеопорозом
— Туберкулезным спондилитом
— Ревматоидным артритом
— Анкилозирующим спондилитом
— Отраженными болями при заболеваниях внутренних органов
— Миеломной болезнью
— Коксартрозом
Лечение
Цели лечения:
Уменьшение (или купирование) болевого синдрома, коррекция мышечного тонуса, повышение повседневной активности пациента, обучение больного справляться с болью.
Тактика лечения:
Лечение остеохондроза и его осложнений проводят с помощью консервативных методов, направленных на устранение болевого синдрома, нарушений функции спинномозговых корешков и предупреждение прогресса дистрофических изменений в структурах позвоночника.
Немедикаментозное лечение:
— Режим
— Кратковременный отдых (2-5 дней)
— Больному рекомендуют избегать длительного постельного режима, избыточной нагрузки на позвоночник (длительное сидение, подъѐм тяжести, изменение физиологической кривизны) и по возможности скорее приступить к обычной работе.
В первую очередь проводят консервативное лечение:
— НПВС
— Противоотечная терапия
— Миорелаксанты
— Препараты улучшающие периферическую микроциркуляцию
— Хондропротекторы
Физиотерапия, тракционные методы лечения, массаж, ЛФК, ИРТ
Хирургическое лечение: определяется нейрохирургом
Профилактические мероприятия:
В качестве профилактики обострений остеохондроза рекомендуется избегать провоцирующих факторов (подъем больших грузов, ношение тяжелой сумки в одной руке, переохлаждение и др.), регулярно заниматься лечебной гимнастикой.
На амбулаторном этапе проводятся профилактические мероприятия (ЛФК, массаж, физиопрцедуры, бальнеопроцедуры, санаторно-курортное лечение).
Индикаторы эффективности лечения и безопасности методов диагностики и лечения, описанных в протоколе:
— отсутствие болевого синдрома,
— увеличение объема движений,
— отсутствие двигательных и чувствительных расстройств,
— восстановление трудоспособности.
Госпитализация
Показания для госпитализации
Показания для экстренной госпитализации: острые дискогенные радикулопатии с выраженным болевым синдромом.
Показания для плановой госпитализации: выраженный болевой синдром, не купирующийся в течение 7-10 дней на амбулаторном этапе; обследование для уточнения причины длительного болевого синдрома (объемный процесс, воспаление, травма).
Информация
Источники и литература
- Протоколы заседаний Экспертной комиссии по вопросам развития здравоохранения МЗ РК, 2013
- 1) Алексеев В. В. Диагностика и лечение болей в пояснице//Consilium medicum. 2002. Т. 2. № 2. С. 96–102.
2) Батышева Т. Т., Минаева Н. Г., Шварц Г. Я., Бойко А. Н. Остеопороз у больных с дорсопатией: анализ опыта амбулаторного лечения 228 пациентов у неврологов г. Москвы//Лечение нервных болезней. 2004. № 3. С. 26–28.
3) Батышева Т. Т., Шварц Г. Я. Диагностика и лечение боли в спине у женщин в постменопаузальном периоде//Лечащий Врач. 2002. № 12.
4) Белова А. Н. Нейрореабилитация: руководство для врачей. 2-е изд., перераб. и доп. М: Антидор, 2002. 736 с.
5) Веселовский В. П., Попелянский А. Я., Саховский П. И., Хабриев Р. У. Реабилитация больных с вертеброгенными заболеваниями нервной системы: учеб. пособие для врачей-курсантов. Л.: Казан. ИУВЛ, 1982. 48 с.
6) Вознесенская Т. Г. Антидепрессанты в неврологической практике//Лечение нервных болезней. 2000. Т. 1. № 1. С. 8–14.
7) Гусева М. Е., Ситель А. Б., Смирнов В. М., Болотов Д. А. Остеопороз в практике мануального терапевта: метод. рекомендации. М.: РГМУ, 2001. 25 с.
8) Насонова В. А. Нестероидные противовоспалительные препараты при острых болях в нижней части спины//Consilium medicum. 2002. Т. 4. № 2. С. 102–106.
9) Парфенов В. А., Батышева Т. Т. Боли в спине: особенности патогенеза, диагностики и лечения//Лечение нервных болезней. 2003. № 4.
10) Подчуфарова Е. В. Хронические боли в спине: патогенез, диагностика, лечение//Русский медицинский журнал. 2003. Т. 11. № 25. С. 1395–1401.
11) Румянцева С. А. Современные концепции терапии Ксефокамом радикулярных болевых синдромов//Русский медицинский журнал. 2003. Т. 11. № 25. С. 1385–1389.
12) Конспект: Фармакотерапия: новые возможности терапии вертеброгенных болевых синдромов// Терапевтический архив. 2002. № 10. С. 26–30.
13) Федин А. А., Батышева Т. Т., Шварц Г. Я. Дорсопатии (классификация и диагностика)//Атмосфера. Нервные болезни. 2002. № 2. С. 2–8.
14) Шварц Г. Я. Фармакотерапия остеопороза. М.: МИА, 2002. 368 с.
15) Bischoff H. A., Stahelin H. B., Tyndall A., Theiler R. Relationship between muscle strength and vitamin D metabolites: are there therapeutic possibilities in the elderly?//Z. Rheumatol. 2000; 59 (1): 39–41.16) Euller-Ziegler L., Velicitat P., Bluhmki E. et al. Meloxicam: a review of its pharmacokinetics, efficacy and tolerability following intramuscular administration//Inflamm. Res. 2001; 50; 1: 5–9.
- 1) Алексеев В. В. Диагностика и лечение болей в пояснице//Consilium medicum. 2002. Т. 2. № 2. С. 96–102.
Информация
Список разработчиков:
Абдрахманова М.Г. – заведующий кафедрой неврологии и восточной медицины Карагандинского Государственного медицинского университета, доктор медицинских наук., профессор, врач-невролог высшей категории.
Указания на конфликт интересов: отсутствует
Рецензенты:
Мазурчак М.Д. – Главный внештатный невролог Министерства здравоохранения Республики Казахстан.
Указание условий пересмотра протокола: Пересмотр протокола производится не реже, чем 1 раз в 5 лет, либо при поступлении новых данных по диагностике и лечению соответствующего заболевания, состояния или синдрома.
Прикреплённые файлы
Внимание!
Если вы не являетесь медицинским специалистом:
- Занимаясь самолечением, вы можете нанести непоправимый вред своему здоровью.
- Информация, размещенная на сайте MedElement и в мобильных приложениях «MedElement (МедЭлемент)», «Lekar Pro»,
«Dariger Pro», «Заболевания: справочник терапевта», не может и не должна заменять очную консультацию врача.
Обязательно
обращайтесь в медицинские учреждения при наличии каких-либо заболеваний или беспокоящих вас симптомов.
- Выбор лекарственных средств и их дозировки, должен быть оговорен со специалистом. Только врач может
назначить
нужное лекарство и его дозировку с учетом заболевания и состояния организма больного.
- Сайт MedElement и мобильные приложения «MedElement (МедЭлемент)», «Lekar Pro»,
«Dariger Pro», «Заболевания: справочник терапевта» являются исключительно информационно-справочными ресурсами.
Информация, размещенная на данном
сайте, не должна использоваться для самовольного изменения предписаний врача.
- Редакция MedElement не несет ответственности за какой-либо ущерб здоровью или материальный ущерб, возникший
в
результате использования данного сайта.
Источник
Катенёв Валенти… Дата публикации 17.03.2009, 19:05
Данный материал любезно предоставлен нашим коллегой Ермолаевым Владимиром Васильевичем.
Рентгенологический диагноз остеохондроза
В клинической практике для комплексной оценки выявленных рентгенографических изменений при остеохондрозе позвоночника целесообразно использовать следующие критерии:
1.Критерии, отражающие нарушение амортизационной функции диска: сужение межпозвонковой щели, уплотнение замыкательных пластинок тел позвонков, наличие передних или задних разрастаний (остеофитов), скошенность тел позвонков в области передней части краевой каемки, обызвествление фиброзного кольца, развитие артроза и неоартрозов. Для шейного отдела позвоночника весьма патогномичным признаком остеохондроза является изменение крючковидных отростков, деформация их, образование унковертебрального артроза.
2.Критерии, отражающие нарушение двигательной функции позвоночного сегмента, которые наиболее отчетливо выявляются и уточняются при функциональных пробах: патологическая подвижность или обездвиженность («блок») одного или нескольких сегментов. Признаками фиксации на рентгенограммах являются выпрямление физиологических искривлений или локальный угловой кифоз, лордоз, сколиоз, смещение остистых отростков, а в далеко зашедших случаях — сближение поперечных отростков тел позвонков, локальный «блок» (симптом «распорки»), а также участки обызвествления диска треугольной формы, обращенные верхушкой в межпозвонковую щель. Нередко отмечаются признаки обездвиженности в сочетании с признаками гипермобильности (разболтанности) в двигательном сегменте (псевдоспондилолистез, подвывих по Ковачу и пр.).
Для оценки стадий и степени выраженности остеохондроза может быть рекомендована классификация Зекера.
Классификация Зекера
•I стадия (+) — незначительные изменения лордоза в одном или нескольких сегментах.
•II стадия ( + + ) — изменения средней тяжести, а именно: выпрямление лордоза, незначительное утолщение диска, умеренно выраженные передние и задние экзостозы или деформация крючковидных отростков в шейном отделе.
•III степень ( + + + ) — выраженные изменения, то есть то же, но со значительным сужением межпозвонковых отверстий.
•IV степень ( + + + + ) — значительно выраженный остеохондроз с сужением межпозвонковых отверстий и позвоночного канала, массивными экзостозами, направленными кзади — в сторону позвоночного канала.
Не всегда клинические симптомы могут быть обусловлены рентгенологически выявленными костными изменениями ПДС. В практике рентгенологов и неврологов нередки случаи несоответствия симптомов поражения позвоночника с тяжестью клинических проявлений.
Такое положение обусловлено тем, что изучение остеохондроза позвоночника шло от рентгеноморфологических изменений к клиническим.
Первоначально Шморль дал морфологические и рентгенологические критерии грыжи диска, а затем уже нейрохирурги изучали, какие могут быть при данных нарушениях клинические проявления. Поэтому произошло так, что заболевание получило название по конечной стадии приспособительно-репаративной реакции позвоночника в ответ на патологию диска — остеохондроз, то есть «окостенение» хряща.
Такое состояние наблюдается лишь при органической фиксации пораженного диска. Признаки этого «окостенения» и пытались выявить исследователи.
В связи с этим и все так называемые выраженные рентгенологические признаки остеохондроза позвоночника обычно являются ничем иным, как симптомами саногенетических репаративных реакций организма.
Источник
Остеохондроз позвоночника — это дегенеративно-дистрофическое поражение межпозвоночных дисков, тела позвонков, связочного аппарата, при котором разрушается костная и хрящевая ткани шейного, грудного и поясничного отделов позвоночника.
Содержание статьи:
- Этиология и патогенез остеохондроза позвоночника
- Симптомы остеохондроза позвоночника
- Диагностика остеохондроза позвоночника
- Осложнения остеохондроза
- Лечение остеохондроза позвоночника

Патология поражает весь двигательный сегмент позвоночника, диск, оба тела позвонков, прилегающие нервные и мышечные структуры. Это заболевание часто называют «болезнью цивилизации», которая связана с прямохождением и нагрузкой на позвоночник каждый день.
Основная причина остеохондроза позвоночника — микротравмы при физических нагрузках, неправильное питание, сидячий образ жизни и даже генетическая предрасположенность. Если это заболевание прогрессирует, то страдает в первую очередь межпозвоночный диск и прилегающие к нему структуры. Центральная часть диска видоизменяется, что приводит к утрате амортизирующих свойств позвонка, в следствии чего на фиброзном кольце образуются трещины и утончения.
Американские статисты говорят, что первая причина ограничения активности людей до 45 лет — это боли в спинном и шейном отделах позвоночника. В группе риска оказываются большинство городских жителей, водителей, значительную часть времени проводящих в сидячем положении, перезагружая позвоночник.
Причиной более 70% случаев боли в спине является остеохондроз. С возрастом риск заболевания возрастает.
Этиология и патогенез остеохондроза позвоночника
Остеохондроз позвоночника имеет длительный патогенез развития (от нескольких месяцев до десятилетий). Это зависит от факторов, влияющих на развитие заболевания.
Факторы риска:
- Возраст. В этой группе риска находятся люди преклонного возраста (старше 60). У людей младше 35 лет —заболевание встречается редко. Вследствие возрастных изменений происходят нарушения в гормональном фоне человека, что делает мышечную ткань и стенки кровеносных сосудов более пористыми, а значит более уязвимыми. Это провоцирует нарушения обмена веществ, перегружает межпозвоночные диски.
- Аутоиммунные заболевания, которые могут воспринять хрящевую ткань как инородную и начать разрушать ее.
- Травмы позвоночника. Это одна из главных причин развития остеохондроза у людей молодого возраста. Считается, что более половины людей, имеющих травмы позвоночника в молодом возрасте, страдают остеохондрозом позвоночника в старости.
- Избыточный вес, уменьшающий срок изнашиваемости межпозвоночных дисков. Хрящевые диски служат своего рода амортизаторами позвоночника, которые обеспечивают его подвижность во время физической нагрузки, ходьбы, бега и пр. и защищают костную ткань от разрушения и появления микротрещин. Тяжесть лишнего веса делает нагрузку еще более сильной, что ускоряет процесс разрушения хрящевых дисков.
- Плоскостопие.
- Генетическая предрасположенность.
- Заболевания эндокринной системы, которые провоцируют нарушения метаболизма, что в свою очередь негативно влияет на состояние хрящевой ткани.
Остеохондроз может длительное время находиться в «спящем состоянии». Многие пациенты узнают о заболевании при наличии сильных болевых ощущений, когда дистрофический процесс в хрящевой ткани уже повредил нервные корешки.
Существуют такие этапы патогенеза остеохондроза позвоночника:
- Нарушение кровообращения в межпозвоночных дисках и прилегающих структурах.
- Нарушение гормонального фона и обмена веществ в организме и межпозвоночных дисках, в частности.
- Деградационные процессы пульпозного ядра. На этом этапе происходит изменение строения межпозвоночного диска — уменьшается ядро, происходит утончение самого диска, нагрузка на фиброзное кольцо увеличивается, что влечет за собой различные расслоения, микротрещины, иногда разрывы.
- Протрузия межпозвоночных дисков — выпячивание ткани межпозвоночных дисков, зачастую в сторону позвоночного канала, ущемляя его, вызывая сильные болевые ощущения.
- Межпозвоночные грыжи. Прогрессирование протрузии приводит к разрушению связок, изменению высоты и формы диска, что в свою очередь провоцирует образование грыж.
- Компрессия корешковых артерий.
- Хроническая недостаточность кровоснабжения спинного мозга.
Симптомы остеохондроза позвоночника
По мере развития остеохондроза в межпозвоночных дисках и в самих хрящах возникают патологии, которые впоследствии накладываются друг на друга и могут спровоцировать появление межпозвоночной грыжи.
Симптоматика может быть как общей, так и специфической, характерной для патологических изменений в хрящах, межпозвоночных дисках, прилегающих тканях.
Самым первым признаком остеохондроза следует назвать ноющую боль в спине, онемение позвоночных отделов, ограниченность движений, усиление боли при физических нагрузках.
Специфические симптомы остеохондроза:
- Шейный остеохондроз характеризуется нарушением кровообращения, что вызывает головокружение, боль и шум в ушах, головную боль. Мозг плохо обогащается кислородом и питательными веществами, в следствии чего у человека возникает стрессовое состояние.
- Остеохондроз грудного отдела, сопровождающийся зачастую межреберной невралгией. Наблюдаются болевые ощущения в груди и ребрах.
- Остеохондроз поясничного отдела провоцирует развитие заболеваний люмбаго, пояснично-крестцового (ишиас) и поясничного радикулита. При ишиасе поражается седалищный нерв, наблюдается боль и гипотония в ягодицах, а также гипотония в икрах.
Симптоматика шейного остеохондроза:
- Цирвикалгия — болевые ощущения в шейном отделе. Характер боли разнообразный (тупая, резкая, усиливается при наклонах головы и туловища, при кашле), зависит от фактора воздействия на данный отдел позвоночника.
- Цервикобрахиалгия — болевые ощущения в шейном отделе позвоночника, отдающие в руку, онемение.
- Плече-лопаточный переартроз и переартрит — болевые ощущения в плечевом суставе, в ключице, ограничение движения руки сверху в низ.
- Эпикондилез — боль в локтевом суставе, ограниченность движений.
- Синдром позвоночной артерии — так называемая шейная мигрень, ноющие головные и шейные боли, тошнота, временами рвота, нарушение координации движений — пошатывание при ходьбе, шум в ушах.
Один из наиболее частых признаков шейного остеохондроза — нарушение циркуляции крови, что ведет к частым головокружениям, обморокам и головным болям.
Симптоматика грудного остеохондроза:
- Торакалгия — болевые ощущения в груди, боли связаны с неподвижностью (проявляются при длительном сидении, ночью), усиливаются при физической активности, глубоком вдохе, кашле.
- Кардиалгический синдром.
- Синдром задней грудной стенки — боли в области лопаток, болевые ощущения зависят от положения тела.
- Синдром передней лестничной мышцы.
- Трункалгический синдром — боль в половине грудной клетки.
- Усугубление межреберной невралгии.
Симптоматика поясничного остеохондроза:
- Люмбалгия — боль в нижней части спины, прострелы. Больной ощущает дискомфорт при попытке сесть или встать. Боль усиливается при физической активности, кашле, глубоком вдохе, наклонах.
- Люмбоишиалгии — болевые ощущения в пояснице, отдающие в ногу. Может наблюдаться парестезия, онемение ноги, мышечные спазмы, боли в суставах.
- Сосудистые синдромы — дебютируют при компрессии сосудов, не сопровождаются болевыми ощущениями, наблюдается слабость в мышцах, синдром конуса — слабость в обеих стопах, нарушения функциональности тазовых органов.
Симптоматика остеохондроза в поясничном отделе разнообразна. Эта часть позвоночника нагружена более других.
Диагностика остеохондроза позвоночника
При первых болях в спине необходимо провести обследование для установления источника болевых ощущений. Остеохондроз — сложно диагностируемое заболевание, так как болевые ощущения могут быть вызваны другими патологиями, не связанными с позвоночником. Пациенту потребуются консультации нескольких специалистов: невролога, в первую очередь, ортопеда, вертебролога.
Методы диагностики остеохондроза:
- Рентгенография. Проводится для точного определения высоты межпозвоночных дисков или изменения в строении позвонков, изменений диаметра отверстий между позвонками. Рентгенография чаще всего делается в двух позициях — лежа на спине и на боку. Две разные проекции снимков позволяют более точно определить наличие патологии. Иногда делают рентгенограмму с опущенной нижней челюстью.
- МРТ и КТ. Результаты МРТ считаются более точными и помогают быстрее определить локализацию сегментов, которые были поражены патологией, наличие или отсутствие межпозвоночных грыж, сдавливание корешков.
- Лабораторные анализы: анализ крови на определение уровня кальция в крови и скорости оседания эритроцитов. Лабораторные исследования назначают самыми первыми, долее, уже на основании этих результатов, врач направляет на аппаратное диагностирование.
Важно дифференцировать остеохондроз позвоночника в ряде других заболеваний с похожей клинической картиной, например: новообразования на позвоночнике онкологического характера, нарушение целостности хрящевой ткани, воспалительные процессы, перемежающая хромота, образование кист на внутренних органах, мочекаменная болезнь, гастрит, пиелонефрит, язва желудка, стенокардия, нарушения нервной системы. С этой целью могут быть назначены исследования органов пищеварения, нервной системы, кровообращения. Применяют такие методы диагностики — кардиограмма, ультразвуковое исследование, элекроэнцефалография, эндоскопическое исследование (органы пищеварения).
Осложнения остеохондроза
Чаще всего течение данного заболевания сопровождается неврологическими осложнениями:
- Стадия. Осложнения, вызванные протрузией — резкие болевые простреливающие ощущения.
- Стадия. Радикулиты, которые характеризуются болевыми синдромами и другой симптоматикой, зависящей от локализации радикулита.
- Стадия. Патологии корешков и спинного нерва, наличие межпозвоночных грыж. Нередко возникает парез мышц, вызывающий вследствие паралич всего тела.
- Стадия. Нарушение циркуляции крови и кровоснабжения всего спинного мозга. Симптомы: постоянные сильные боли в спине, паралич определенных групп мышц, ишемический инсульт спинного мозга.
Лечение остеохондроза позвоночника
Процесс лечения любой разновидности остеохондроза преследует одну цель — обезболить, предотвратить разрушение и деформацию тканей позвоночника. Лечение может быть консервативным или хирургическим. Тип и метод лечения назначается индивидуально для каждого пациента, исходя из поставленного диагноза (стадия, тип заболевания, общее самочувствие пациента).
В остром периоде болевого синдрома рекомендуется расслабление и покой, приписываются противовоспалительные препараты (диклоберл, вольтарен), инъекции спазмолитических смесей, витамин В, препараты для растирки — дип рилиф, живокост и пр. по мере ослабления болевого синдрома может быть назначен курс лечебной физкультуры и физиотерапии (диадинамические токи, электрофорез, магнитотерапия).
Применение консервативных методов лечения длится примерно два месяца. Кроме перечисленных методов лечения могут применяться также массажи, мануальная терапия, рефлексотерапия, вытяжка. Результат консервативного лечения напрямую зависит от настойчивости и исполнительности самого пациента.
Существует также хирургический метод лечения, который используется при наличии межпозвоночных грыж давностью более полугода, сдавливания корешков спинного мозга вследствие уменьшения щели между позвонками. Принцип оперативного лечения заключается в удалении деформированного диска. Реабилитационный период после операции составляет примерно полгода. Реабилитация включает в себя ЛФК, физиотерапию, прием витаминов.
Профилактика остеохондроза позвоночника состоит в борьбе с факторами риска — ведение активного способа жизни, занятие спортом, правильное питание, использование корсетов и специальных поясов при нагрузках на спину, сон на ортопедических матрацах и подушках, избежание переохлаждения и травм.
Источник
